 国家高新企业 | ISO9001认证
国家高新企业 | ISO9001认证 二级病原微生物安全实验室
二级病原微生物安全实验室- 联系电话:+13336028502
- +400-161-1580
- service@guheinfo.com


谷禾健康

病毒-细菌合并或继发感染
引起呼吸道感染的病毒是导致全世界高发病率和死亡率的原因,数十年来通常发生在冬季。在冬天,空气干燥,那些可能含有病毒的飞沫可以在空气中停留更长时间,并可以进一步传播。此外人的免疫力在冬季的表现也会不佳。因为纤毛是上呼吸道中微小的毛发状突起,通常将异物从鼻子中移出,但在较低的温度和较低的湿度下,纤毛的功能无法有效发挥作用。
在过去 20 年中,世界经历了六次重大传染病爆发(SARS-CoV:2002-2004 年;H1N1 流感:2009-2010 年;中东呼吸综合征冠状病毒:2012-2020 年;埃博拉病毒:2013-2016 年;寨卡病毒: 2015-2016 年;SARS-CoV-2:2019 年至今),其中四种病毒(SARS-CoV、H1N1 流感、MERS-CoV、SARS-CoV-2)感染会导致呼吸道感染。
病毒感染(尤其是肺部病毒)的一项主要并发症是细菌在病毒感染的器官中定植,这与高发病率和死亡率有关。虽然继发细菌感染或重复感染很大程度上是原发病毒感染引起的免疫易感性的结果,但合并感染是同时发生的多种感染(病毒/细菌/酵母)。病毒大流行期间,合并感染、继发感染或“重复感染”很常见。1918 年西班牙流感大流行导致约 5000 万人死于细菌合并感染,其中许多人是由于细菌重复感染导致继发性肺炎。即使在抗生素时代,在 1957 年 H2N2 和 1968 年 H3N2 大流行中,超过一半的严重感染患者出现细菌并发症。而在 2009 年 H1N1 流感大流行期间,高达 34% 的死亡是细菌合并感染造成的。这些并发症在临床记录中常常被忽视。
因此,我们需要更好地了解病毒感染后继发细菌性肺炎的发病机制,以便在治疗这种破坏性并发症方面取得进展。
病毒后细菌感染的潜在机制很复杂,包括由病毒、细菌和宿主免疫系统之间的相互作用介导的多因素过程。过去十几年的研究表明,呼吸道病毒常常通过补充机会性细菌病原体的生长而促进继发性细菌感染。病毒感染从组织学和功能上损害呼吸道。
细胞损失、杯状细胞增生、粘液分泌改变、纤毛跳动频率降低、粘液纤毛清除功能不协调以及氧交换减少是病毒感染的特征。这些影响与不同的分子机制有关,通过这些机制,病毒在呼吸道中发生易感性,从而促进细菌感染。
同时病毒感染可能用来驱动急性加重的另一种机制是诱导血管舒张或紧密连接开放因子,这可能会增加浸润率。这也增加了过敏原与气道免疫细胞接触的机会。
呼吸道是一个复杂的器官系统,分为不同的区域;上呼吸道包括鼻腔、咽和喉,而下呼吸道则由传导气道(气管和支气管)、小气道(细支气管)和呼吸区(肺泡)组成。总的来说,这个巨大的表面积蕴藏着一系列不同的微生物群落,其中细菌负荷最高的位于上呼吸道。
呼吸道微生物组的发现始于 2008 年的人类微生物组计划,这要归功于使用 16S rRNA 基因的高通量测序的发展。从那时起,各种研究证明了上呼吸道(URT)和下呼吸道(LRT)中微生物组的存在及其对肺稳态的重要性。自过去十年以来,进行了大量研究来了解病毒感染对微生物组的影响。
各种 NGS 研究表明,呼吸道合胞病毒(Respiratory Syncytial Virus,RSV)和流感病毒通过直接或间接过程改变呼吸道微生物组,导致生态失调。对呼吸道病毒感染的人类样本进行的研究表明,从拟杆菌门到变形菌门的转变,包括许多革兰氏阴性致病菌。
迄今为止,URT的细菌定植被认为是原发性病毒感染后细菌侵入肺部的第一阶段。流感病毒诱导的信号,例如 ATP 的释放,导致生物膜中分散的细菌增加,与致病表型相关。
上呼吸道病毒感染后可出现细菌性肺炎,并使下呼吸道病毒感染复杂化。继发性细菌性肺炎是流感相关死亡的主要原因。
我们评估了以下假设:
i)呼吸道病毒通过改变上呼吸道(URT)的细菌群落结构来影响肺炎的病因;
ii)呼吸道病毒促进或抑制下呼吸道(LRT)的定植)由 URT 中的某些细菌种类引起。
通过对文献的系统回顾,发现病毒既改变了URT中的细菌群落,又促进了LRT中的细菌定植。
流感和细菌性肺炎是全世界传染病发病和死亡的主要原因。多种病毒、细菌和真菌病原体吸入肺部后可引起肺炎。几乎所有这些严重肺炎病例都用抗生素治疗,因为继发细菌感染会使下呼吸道病毒感染复杂化。因此,即使在确定仅由病毒病因引起的肺炎的病例中,病毒和细菌的细菌相互作用也可能发挥一定作用。
确定肺炎病因的挑战
即使在美国等定期进行肺炎监测的国家,大约 65-85% 的住院肺炎病例也没有记录微生物病原学信息。重症患者通常不被纳入监测范围,在患者临床出现时或检测之前,由于怀疑肺炎时需要快速使用抗生素治疗,致病途径上的微生物可能已被清除,并且很少对老年人进行尸检。为了最佳地确定病因,需要通过支气管肺泡灌洗直接取样,但由于易于收集、道德问题和成本,通常对血液、痰液和尿液进行致病因子检测。成人肺炎病例中仅 7%–13% 观察到菌血症,儿童肺炎病例中观察到菌血症为 1–5%,痰液可能被 URT 中的细菌污染,且很难从儿童身上获取,血液和尿液抗原检测需要进一步检测验证或仅限于成人,并且仅针对少数病原体(例如肺炎链球菌和军团菌)。尽管现代分子生物学技术使得对所有存在的细菌、病毒和真菌物种进行非针对性筛查成为可能,但仍然很难区分感染、定植或污染。需要继续努力开发更准确的方法来确定肺炎的病因,从而最大限度地发挥治疗和预防作用。
本文主要探讨了常见的病毒性呼吸道感染以及其可能引起的继发性细菌感染。比较了上呼吸道和下呼吸道微生物组的组成差异,并分析了病毒感染后细菌性肺炎发生的潜在机制。接下来着重讨论了肠道微生物组与呼吸道感染之间的相互作用,以及这种相互作用如何影响宿主的健康和疾病进程。通过这些分析,本文旨在为预防和干预病毒感染后的继发细菌感染提供重要的见解和警示。
病毒感染是一个常见的问题,尤其是在年轻人和老年人中。呼吸道是微生物暴露的主要门户,病毒感染可导致无症状、轻度和自限性或严重且有时致命的感染。尽管已经确定病毒特异性特性(例如寿命和复制动力学)会影响临床表现,但人们不太清楚为什么在感染同一病毒株的人群中可能会出现不同的感染结果。新出现的证据表明肺部和胃肠道微生物组的组成存在人际差异,特别是乳酸菌的成员属,作为定义呼吸道病毒感染结果的关键组成部分。
甲流病毒变异与疫苗挑战
甲型流感病毒 (IAV) 是一种由负义片段化 RNA 病毒引起的人类和动物高度传染性上呼吸道 (URT) 疾病。它被认为是一个主要的公共卫生问题,每年都会造成严重的疾病和经济负担。
注:负义片段化RNA病毒是指RNA病毒的基因组由负义片段组成。在这种病毒中,基因组的信息被存储在负义链上,而不是通常的正义链。负义链的信息需要通过反向转录过程转化为正义链,以便进行蛋白质合成。
频繁的核苷酸替换会导致甲流病毒颗粒表面的血凝素和神经氨酸酶糖蛋白发生变化(也称为抗原漂移),从而需要持续更新疫苗。在疫苗设计和病毒突变之间的这种进化“军备竞赛”下,平均每年导致 3-500 万例重症病例和高达 291,000 ~ 646,000 人死亡。
甲型H1N1流感病毒的传播
分段甲流病毒基因组的模块化结构允许与其他不同的甲流病毒进行遗传重配(抗原转移),从而导致能够引起大规模流行病或大流行的新型病毒的零星出现。过去,新的甲流病毒在未接触过的人群中传播曾引起过大流行,导致严重的发病率和死亡率,其中最引人注目的是 1918 年和 1919 年,当时的西班牙流感导致全球约 20 至 5000 万人死亡。
上呼吸道合并感染
对 1918 年大流行病尸检标本的回顾性分析揭示了由上呼吸道细菌引起的继发性重复感染的流行。然而,细菌合并感染在疾病预后中的作用不仅限于流行病;季节性流感流行期间细菌和病毒的双重感染通常会导致住院人数、重症和死亡人数增加。
微生物组与甲流病毒感染
尽管非患病个体的微生物组相对稳定,但甲流病毒感染已被证明会增加上呼吸道中存在的细菌类群的多样性。具体而言,甲流病毒可导致葡萄球菌属和拟杆菌属以及嗜血杆菌属、梭杆菌属和其他类群的相对丰度发生变化。
在急性或慢性疾病期间,由于局部上皮细胞的变化而导致微生物群的暂时紊乱也是感染的诱发因素。上呼吸道微生物群也可能在调节甲流病毒感染期间诱导的炎症反应中发挥有益作用。
此外,肠道微生物组组成在甲流病毒感染后可正向调节 Toll 样受体 7 信号通路。不过,甲流病毒复制和诱导先天免疫反应对人类或动物上呼吸道微生物组组成的影响,仍有待在社区范围内进行深入阐明和分析。
人类 URT 病毒感染期间假单胞菌大量繁殖
对感染者和健康患者菌群分析结果发现,在感染者队列中最常见的类群是γ变形菌,而在健康患者队列中最常见的类群是放线菌。除此之外,所有其他的分类单元都被归类到一个名为“其他”的附加分类单元中。在流感感染个体的所有样本中,假单胞菌是最丰富的分类群。系统发育推断将该分类单元可靠地定位为假单胞菌属,但无法进一步确定到物种水平。
其他数量较少的门包括拟杆菌门、厚壁菌门、放线菌门和变形菌门的一些其他科,如红杆菌科和巴斯德氏菌科(Gammaproteobacteria)和根瘤菌目的布鲁氏菌科(Alphaproteobacteria)。在对个体进行时间动态分析时,假单胞菌也被确认为主要的分类群。对于未感染的受试者,放线菌是最主要的分类群,而假单胞菌则是存在数量最少的分类群。这些结果在个体受试者的分析中也得到了验证。其他较少丰富的门包括疣微菌门和变形菌门、α变形菌门和ε变形菌门。
未感染 IAV(左)和感染 IAV(右)的人类受试者的综合分类分类
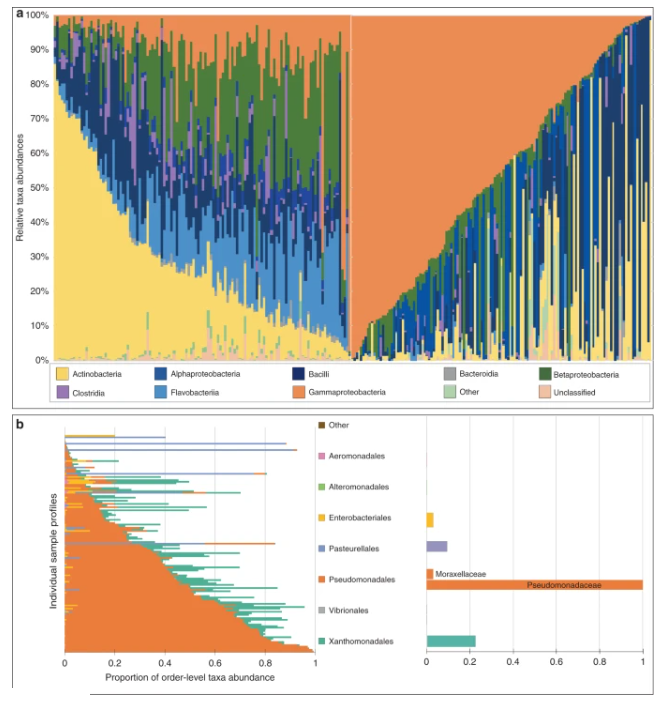
每列都是一个特定样本。该图总结了 >5% 的样本中存在的分类群在类水平上的相对分类丰度(参见下面的图例),按每个队列中最丰富的分类群按降序排序。γ 变形菌(假单胞菌,橙色)在感染患者中普遍存在(右),而放线菌在健康患者中最为丰富。
b在感染患者中观察到的 γ 变形菌目(左)和科(右)水平细分。
流感后细菌性肺炎的严重程度
流感后细菌性肺炎在季节性和大流行性流感病毒疾病相关的发病率和死亡率中发挥着重要作用。大流行预防和管理的一个重要部分是了解流感感染与继发细菌感染之间的关系。
在美国 2003-2004 年流感季节的一项全国调查中,传染病专家观察到成人和儿童患者细菌并发症的发生率分别为 1.6% 和 2%,我国的这个调查数据没有查到,应该也差不多。
——死亡人数
1918-1919 年流感大流行中的大多数死亡可能直接由常见上呼吸道细菌引起的继发性肺炎造成。肺组织样本表明,估计的 20-6000 万人死亡中,大部分是由于细菌重复感染,而不是病毒的直接影响。
——住院情况
在季节性流行期间,流感细菌合并感染与住院人数增加有关。入住 ICU 的四分之一的严重甲型流感感染患者出现细菌或病毒合并感染。系统回顾和荟萃分析显示,细菌合并感染的频率变化很大,范围从 2% 到 65%。
最常见的共感染细菌是:肺炎链球菌和金黄色葡萄球菌
这两种细菌分别占 35%(95% CI,14-56%)和 28%(95% CI,16-40%)。其他多种病原体,例如肺炎嗜血杆菌或肺炎克雷伯菌,引起了其余的感染。
有个研究在2010年至2018年的八个流感季节进行了一项回顾性、观察性研究。在209名流感相关肺炎入院患者中,41名(19.6%)被确定为社区获得性细菌合并感染,主要是沙门氏菌感染和金黄色葡萄球菌。这种现象在流感相关肺炎中经常观察到,但迄今为止尚未发现危险因素。
细菌合并感染可能预测严重程度,并且是院内死亡的独立危险因素。此外,金黄色葡萄球菌和流感的混合感染经常导致致命的协同作用。
呼吸道合胞病毒(Respiratory Syncytial Virus,RSV)是 1 岁以下儿童细支气管炎的最常见原因。RSV 还导致老年人和免疫功能低下的成年人发生急性下呼吸道感染。该疾病通常与同时或继发的细菌感染有关。
RSV 和细菌的共同感染
对医院内 RSV 感染患者进行的多项研究显示,RSV 感染患者与下呼吸道细菌合并感染有关,17.5% 至 44% 的患者 RSV 和细菌合并感染均呈阳性。
最常见的分离细菌是肺炎链球菌和流感嗜血杆菌。然而,最近的研究表明 RSV 和金黄色葡萄球菌之间存在最普遍的关联,尤其是耐甲氧西林金黄色葡萄球菌(MRSA) 。与单纯 RSV 感染相比,细菌合并感染与 RSV 感染通常与易感人群中更严重的疾病相关。
SARS-CoV-2是一种单股正链RNA病毒,属于β冠状病毒属。它通过飞沫传播和接触传播,感染人类的呼吸道,引起了全球范围内的疫情。
截至 发现3年内,SARS-CoV-2 已迅速成为全球主要病原体,COVID-19 大流行影响了全球超过 2 亿人,并导致超过 超过400万人死亡。
因新冠入院的患者细菌合并感染的频率较低
最近一项大型多中心前瞻性队列研究表明,在英国第一波大流行期间,经微生物学证实的细菌感染(主要是继发性感染)在因 COVID-19 入院的患者中很少见(低于 2.3%)。这一结果与之前的几项观察性研究和荟萃分析一致,这些研究和荟萃分析报告了因 COVID-19 入院的患者细菌合并感染的频率较低。
细菌合并感染在重症患者中更为常见
最近,对 3338 名 COVID-19 患者进行了荟萃分析,以评估细菌合并感染。3.5%的患者出现这种现象(95% CI 0.4-6.7%),但14.3%的患者也观察到继发细菌感染(95% CI 9.6-18.9%)。
一般来说,出现细菌感染的 COVID-19 患者比例为 6.9%(95% CI 4.3-9.5%)。然而,细菌合并感染在重症患者中更为常见(8.1%,95% CI 2.3-13.8%)。
在一般住院患者中观察到细菌合并感染的频率较低,可能不需要抗菌治疗。其他荟萃分析研究中也观察到类似的结果。
与单纯感染患者相比,社区获得性混合感染和医院获得性重复感染的 COVID-19 患者的预后最差。
常见的共感染细菌
主要检出肺炎链球菌、肺炎支原体、金黄色葡萄球菌、铜绿假单胞菌、大肠杆菌、流感嗜血杆菌,尤其是危重患者。
相比之下,其他研究声称重症 COVID-19 患者中存在细菌(和真菌)混合感染,包括鲍曼不动杆菌和肺炎克雷伯菌。
所有临床数据都表明,SARS-CoV-2感染者的细菌或真菌合并感染率低于流感病毒感染者。当然这也可能是由于漏报问题、抗生素的广泛使用或限制几种呼吸道病原体传播的控制措施的实施造成的。迄今为止,对 COVID-19 患者合并感染的重要性及其对发病机制的影响仍知之甚少。
继发性细菌感染及其在病毒感染期间的免疫反应列表

编辑

Manna S et al., J Infect Public Health. 2020,1397-1404.
吸道微生物组的多样性与健康关联
人类呼吸道的微生物群是多样且异质的,与多种疾病和表型相关。
上呼吸道栖息着丰富而复杂的微生物组,以健康个体的口腔共生类群为主。
相比之下,健康个体的下呼吸道微生物组(声带下方)的生物量通常相当低,其定义是通过上呼吸道微抽吸输入的竞争动态,以及通过粘液纤毛活动和先天免疫功能清除的竞争动态,可能存在一些有限的局部微生物复制。
因此,上呼吸道微生物组的变化不仅会影响局部微生物组与宿主的相互作用,还会影响下呼吸道的微生物组与宿主的相互作用。
微生物组变化与疾病状态的联系
在各种疾病状态下,通过增加进入下呼吸道、清除缺陷或下呼吸道微生物生长增加,维持低微生物量肺微生物组的平衡可能被破坏。
上呼吸道微生物群在晚期肺病、HIV 感染、血管炎和流感等情况下以及吸烟等暴露条件下会发生改变。
下呼吸道(肺)微生物组不仅在化脓性肺部疾病(如囊性纤维化和肺炎)中发生改变,而且在通常不被认为是微生物引起的肺部疾病,包括哮喘、慢性阻塞性肺病(COPD)和肺纤维化,以及机械暴露等肺部疾病中也发生改变。
微生物组与病毒感染的关系
上呼吸道微生物组的变化与病毒感染的易感性有关,特别是在流感暴露个体中,并且与 RSV 感染的疾病严重程度有关。例如,一项家庭传播研究发现链球菌属的丰度增加。病毒感染也可以改变细菌微生物组,从而导致潜在的双向相互作用。因此,人们对气道微生物组在 COVID-19 中的潜在作用的研究产生了浓厚的兴趣。
呼吸道微生物组对免疫系统的影响
呼吸道微生物群影响宿主健康的方式之一是通过局部和全身免疫系统的调节。如在 COVID-19 中的免疫反应与疾病进展和结果密切相关。
在健康方面,肺部免疫张力受到通过上呼吸道微抽吸获得的生理微生物群的调节,气道生态失调与炎症增加有关,例如哮喘或接触香烟烟雾。
重要的是,过去五年的研究表明,呼吸道微生物组在调节急性肺损伤患者或有急性肺损伤风险的患者的严重程度方面发挥着作用。肺微生物组负荷和组成与急性肺损伤患者的局部和全身炎症相关,并预测患有急性呼吸窘迫综合征(ARDS)的机械通气危重患者的临床结果。
创伤后,肺微生物组的组成与 ARDS 的发生有关,并且被认为可以介导吸烟对 ARDS 发生风险的影响 。因此,呼吸道微生物组与多种可导致严重肺损伤的情况下的局部和全身机制相关,并可能通过局部和全身机制影响结果。
成人上呼吸道的主要细菌属和微生物组种类
doi: 10.3390/biology9100318
在 COVID-19 中,已观察到免疫抑制和失控的炎症,并可能导致更严重的疾病,而保护性免疫涉及诱导体液和细胞介导的反应。感染可诱导多种促炎细胞因子,如 IL-1B、IL-6、TNF、IL1RA、CXCL10/IP10、MIP-1α 和 CCL2。几种 SARS CoV-2 蛋白能够通过延迟 I 型干扰素反应来抑制抗病毒免疫。
上面讲过上呼吸道和下呼吸道具有相似的微生物群落组成,尽管前者在健康宿主中的微生物密度要高得多。已知有几个因素会影响气道微生物组的组成,包括感染史、年龄、遗传和结构性肺疾病。
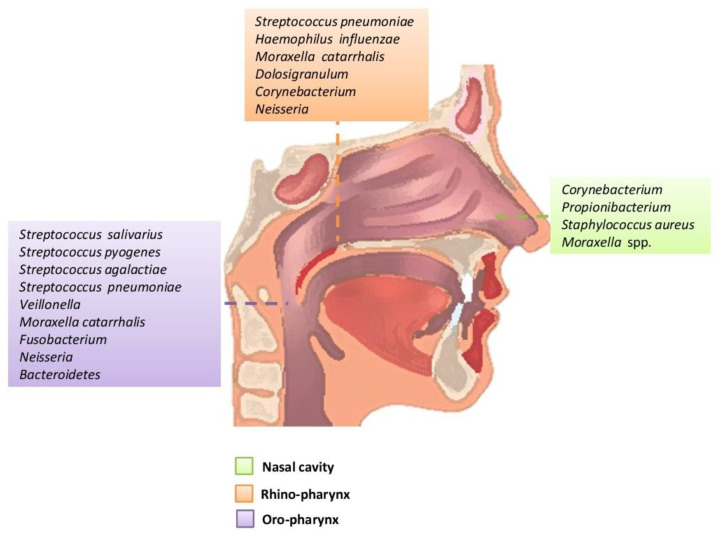
上呼吸道是一个相互连接的系统,由前鼻孔、鼻腔、鼻咽、鼻窦、咽鼓管、中耳腔、口腔、口咽和喉组成,每个系统都作为独特的生态位,拥有自己的微生物群落。
在健康成年人中,鼻腔中存在的细菌通常是与皮肤相关的细菌,主要是放线菌门(例如棒状杆菌属、丙酸杆菌属),其次是厚壁菌门(例如葡萄球菌属)和变形菌门。
口咽部含有厚壁菌门、变形菌门和拟杆菌门的成员,包括链球菌、奈瑟菌、嗜血杆菌和毛螺旋菌属。皮肤和口腔谱系以鼻咽为代表,例如链球菌、葡萄球菌、棒状杆菌和普雷沃菌。
包括肺炎链球菌、脑膜炎奈瑟菌和流感嗜血杆菌在内的有限数量的病原体是 URT 的共生细菌。
呼吸道微生物组的分布与动态
在健康个体中,LRT 中的微生物群落丰富度(即细菌类群总数)低于 URT 中的微生物群落丰富度(即细菌类群总数)。
与正常健康的肺部是无菌环境相反,可以使用测序技术来识别独特且有些动态的肺部微生物组,微抽吸是微生物从 URT 迁移到 LRT 的主要途径。
健康/慢性气道疾病中肺部微生物组的特征
健康肺部的主要门是拟杆菌门和厚壁菌门,其中主要包括普雷沃氏菌、韦荣球菌和链球菌。患有慢性气道疾病(例如囊性纤维化、慢性阻塞性肺病)的个体肺部细菌数量增加,并且某些物种的相对丰度存在差异。
微生物群落与呼吸道感染
由于内在或外在因素导致的气道清除受损导致可以利用这种生长机会的细菌种类的增殖。URT 的细菌定植通常被认为是侵袭性细菌感染发展的第一步,包括呼吸道病毒感染后的继发性细菌感染。下面将更详细地讨论细菌丰度、物种多样性以及影响后续感染免疫反应的因素。
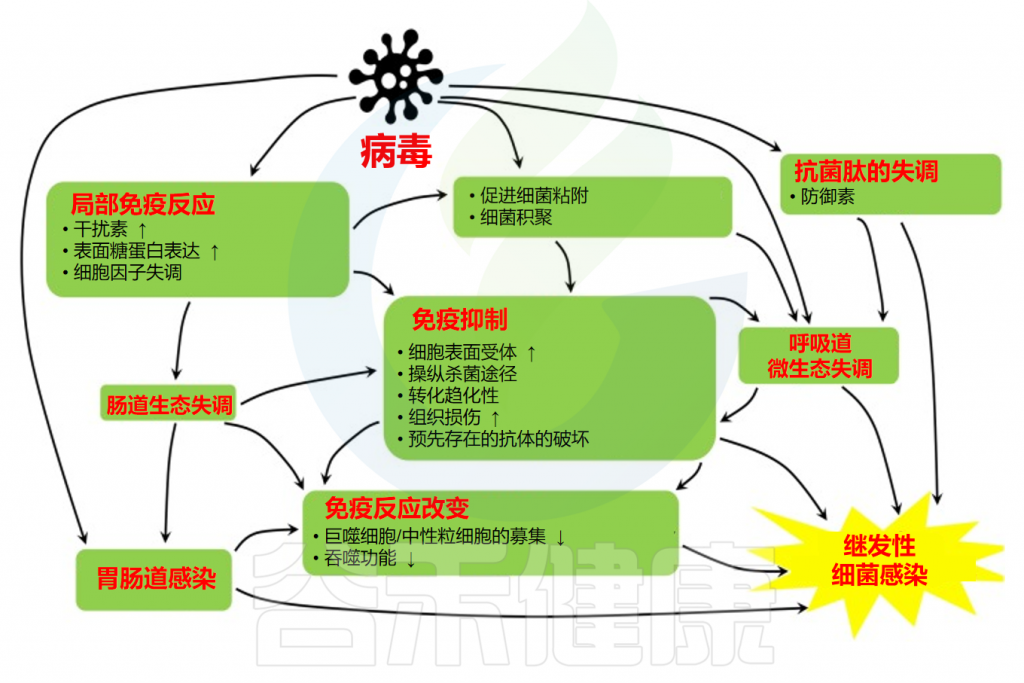
呼吸道合并感染和重复感染涉及多种机制。长期以来,病毒感染对上皮屏障的影响被认为是细菌二重感染的主要原因。最近,多项研究表明,抗病毒免疫反应也在混合感染中发挥作用。
病毒对继发细菌感染的易感性机制
doi: 10.1016/j.jiph.2020.07.003
尽管在下文单独整理讲述,但是生理学和免疫学机制是同时存在且密切相关的。
病毒感染可破坏上皮完整性,导致紧密连接和细胞骨架功能障碍
上皮细胞在防止吸入病原体和颗粒物的入侵方面具有至关重要的作用。上皮细胞通过紧密连接组装成假复层结构,为病原体创造了不可渗透的屏障。SARS-CoV-2感染后,在气液界面培养的人原代上皮细胞(HAE)中观察到跨上皮阻力急剧下降和细胞形态改变,表明上皮完整性被破坏。
使用类似的体外模型对流感和 RSV 进行了类似的观察。在动物模型中还发现病毒感染后观察到的脱屑、纤毛缺失、免疫细胞浸润和坏死之间存在相关性。
单次病毒感染后经常观察到紧密连接和细胞骨架功能障碍。RSV 和流感病毒可以通过直接或间接靶向相关蛋白质(例如claudin、occludin 或ZO-1)来减少紧密连接,并诱导F-肌动蛋白细胞骨架重排,从而导致细胞形态改变。
呼吸道病毒引起的上皮损伤是导致继发感染的原因之一
原发性流感或RSV感染会引起上皮损伤,导致动物模型对金黄色葡萄球菌或肺炎链球菌的易感性更高。
病毒诱导的细胞凋亡也可能通过多种机制(例如 FasL/TRAIL 途径)导致上皮屏障的丧失。尽管没有经过专门研究,但一些研究表明病毒诱导的细胞凋亡/坏死与对细菌重复感染的较高易感性之间存在相关性,细胞碎片可改善细菌粘附和侵袭。
病毒感染→粘液分泌增加和纤毛损伤→破坏粘液纤毛清除机制
病毒引起的气道功能改变也是呼吸道合并感染的原因。上皮可以通过粘液纤毛清除来阻止感染,粘液纤毛清除重新组合了两种基本机制:
粘液纤毛清除机制受损→气道阻塞→为继发性感染创造条件
众所周知,上皮细胞在感染后会产生粘液,以减少流感、RSV 或 SARS-CoV-2 的感染。然而,这会导致气道阻塞,反映出在患者中观察到的肺活量下降。RSV 和流感病毒在感染后也会增加粘液相关蛋白,例如粘蛋白。
呼吸道病毒主要针对纤毛上皮细胞,诱导细胞死亡,从而导致纤毛损失。到目前为止,还没有研究明确关注合并感染期间粘液纤毛清除的分子机制。
RSV 和流感病毒增强病原体粘附
原发性病毒感染也会增加呼吸道中的细菌粘附。RSV 感染通过 G 糖蛋白与细菌成分的直接结合,增加肺炎链球菌对上皮细胞的粘附和毒力。
G 糖蛋白在感染后锚定在细胞膜上并充当细菌受体。转录组学研究表明,RSV 增加了 RSV 感染细胞表面的粘附分子,例如 CD47,导致肺炎链球菌粘附增加。
病毒蛋白质作为细菌受体
流感病毒还通过增加受感染细胞膜上的纤维蛋白原、糖蛋白修饰和唾液酸,来增强各种模型中金黄色葡萄球菌或肺炎链球菌的粘附。血小板激活因子受体 (PAF-R)也与细菌相互作用,促进重复感染。流感糖蛋白血凝素和神经氨酸酶也促进细菌粘附,充当或暴露细菌受体。
冠状病毒与特定细菌的重复感染
另一种人类冠状病毒 (HCoV-NL63) 增强了LLC-MK2 和 HAE 细胞中肺炎链球菌的重复感染,但对金黄色葡萄球菌、流感嗜血杆菌或铜绿假单胞菌等其他细菌没有增强作用。
重复感染加剧病理严重程度
流感和肺炎链球菌或金黄色葡萄球菌重复感染的各种小鼠模型在流感感染后 7 天接种细菌时表现出致命的协同作用,这表明重复感染在病毒感染后期的修复过程中增强了病理严重程度。
病毒感染干扰细胞修复机制
观察到修复细胞反应受损,尤其是巨噬细胞和上皮细胞的修复细胞反应受损,细胞再生减少和稳态信号通路改变。RSV 可以通过增加 MMP 或生长因子的产生来干扰修复机制,从而导致纤维化加剧。
细胞修复延迟与重复感染相关
流感病毒和肺炎链球菌重复感染小鼠模型的转录谱显示,48hpi 上皮细胞增殖和上皮修复增加。此外,观察到基因上调与疾病严重程度之间存在相关性,表明修复机制的改变与重复感染有关。最近证明,流感病毒诱导的 I 型和 III 型干扰素可延迟修复阶段的上皮细胞增殖。注意到 p53 激活和细胞周期改变导致细胞凋亡增加,导致细胞分化和生长抑制以及上皮修复延迟。
感染流感的Ifnlr1−/−小鼠在重复感染肺炎链球菌后具有更好的存活率,这表明病毒感染后诱导的IFN-λ延迟了上皮修复并导致继发性细菌感染。
共同感染的生理机制总结如下:
与细菌重复感染相关的生理机制的示意图
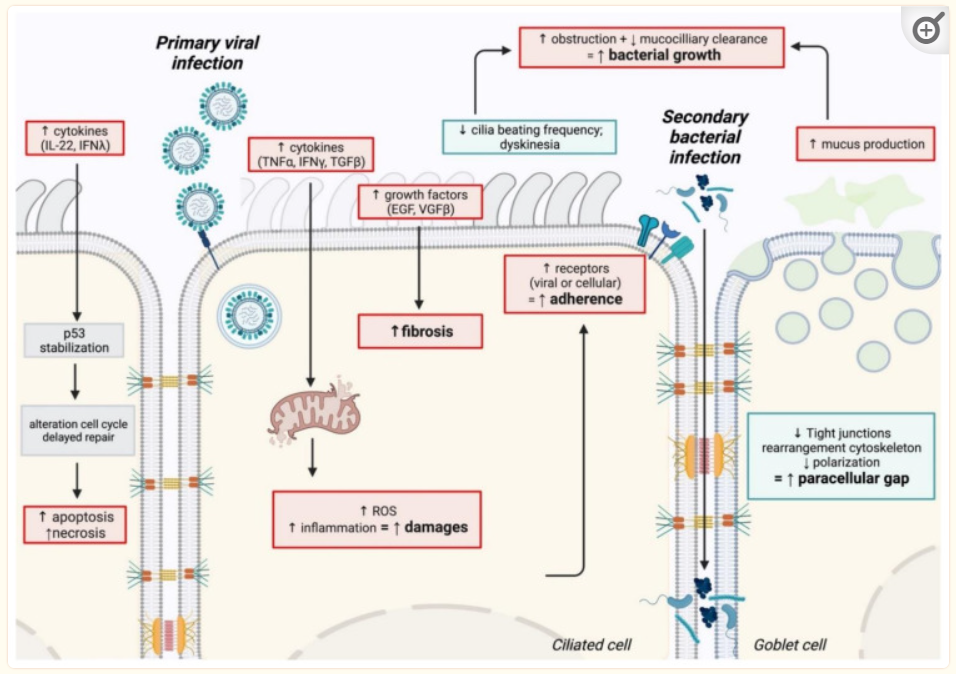
原发性病毒感染对上皮完整性和功能的影响(上皮损伤、修复延迟)有助于为继发性细菌感染的建立创造有利的环境。
呼吸道病毒通过URT进入人体,其一种可能的机制是改变上呼吸道的微生物组成,促进病原体的生长,并促进大量细菌随后进入。
横断面研究
病毒感染与细菌定植的互作
考虑到病毒对增强细菌对上皮细胞粘附的影响,对人类受试者以及动物模型的多项研究表明,病毒感染与潜在致病菌的定植增加有关,这也许并不奇怪。
使用 qPCR 检测感染或未感染甲型流感的成年患者中的特定细菌进行的比较分析显示,感染患者中分别有 12%、24% 和 32% 存在金黄色葡萄球菌、肺炎链球菌和流感嗜血杆菌,而 5% 的感染患者中共同存在金黄色葡萄球菌、肺炎链球菌和流感嗜血杆菌。在体外实验模型中,病毒感染会增加 URT 中各种细菌的定植率 ,包括肺炎链球菌和流感嗜血杆菌。
较高的致病菌负荷与呼吸道病毒合并感染,和继发性细菌感染风险增加相关
在儿童中,流感与鼻咽部肺炎链球菌滴度增加 15 倍相关。动物模型也同样证实,病毒感染,尤其是流感,会增加 URT 中的细菌定植率,从而增加继发细菌感染的风险。
在调整年龄和性别后,较高的肺炎球菌定植密度与呼吸道病毒合并感染和侵袭性肺炎球菌肺炎有关。
另一项比较患有和不患有肺炎的鼻咽细菌的病例对照研究也发现,鼻咽部肺炎链球菌(而非流感嗜血杆菌和卡他莫拉菌)的负荷与病毒合并感染和肺炎之间存在关联。
病毒感染可能会增强细菌的传播
在一项对小鼠定植肺炎链球菌并在 3 天后感染甲型流感病毒的研究中,只有当所有小鼠都感染流感并被流感中和抗体阻断时,才会发生肺炎链球菌传播。然而,虽然特定细菌可能在病毒感染期间获得竞争优势,但这并不普遍适用于所有细菌类群。最近一项针对患有和未患有呼吸道病毒感染的受试者的研究表明,与未感染的对照组相比,病毒感染受试者鼻咽样本中的总体细菌丰度较低。
急性病毒感染和细菌定植之间的关系是双向的
细菌携带或其配体可以增加或降低病毒感染率,从而对随后的宿主对病毒感染的免疫反应产生积极或消极的影响。接触肺炎链球菌可以增强呼吸道中的病毒复制。
与没有定植的患者相比,携带肺炎链球菌的患者更有可能经历随后的急性呼吸道疾病发作。此外,气道中存在的细菌可以调节宿主针对病毒感染的反应。
鼻咽共生体的存在,可以保护小鼠免受 RSV 诱导的气道高反应性
感染 RSV 的小鼠在接受抗生素介导的鼻咽部草绿色链球菌清除后,表现出炎症淋巴细胞数量和气道高反应性增加,以及调节性 T 细胞数量和转化生长因子-β 产生的减少。
特定细菌定植对免疫应答的影响
其他研究表明,金黄色葡萄球菌在上呼吸道的定植可通过将 2 型 CC 趋化因子受体+分化簇 (CD)11b +单核细胞子集募集到肺部并诱导 M2,从而显著降低小鼠中流感引起的急性肺损伤和死亡率。
病毒感染对微生物组多样性的影响不一致,受多因素影响
随着新一代 16S rRNA 测序的出现,基于微生物组的研究试图辨别病毒感染期间每个解剖生态位的细菌群落的整体变化模式,例如多样性的变化。多样性可以使用各种指数来评估,例如微生物组的独特物种总数(即丰富度)或考虑群落成员的丰富度和相对丰度均匀度的其他衡量标准(例如香农指数)。
当将病毒感染受试者与健康对照进行比较时,微生物组分析的结果并未显示出一致的多样性变化。考虑到采样对象的可变性、病毒感染的类型和严重程度、样本收集的类型和时间以及分析方法的差异。
多样性与严重程度有关
法国对因流感入院的儿童进行的一项研究表明,随着流感严重程度的增加,鼻咽微生物群的多样性也随之增加。
多样性与病毒感染的类型有关
我国最近一项针对 H7N9 禽流感患者的研究表明,与健康对照相比,H7N9 感染患者的口咽微生物组多样性显着增加,特别是继发细菌性肺炎的 H7N9 患者。
相反,法国的一项鼻咽样本研究和韩国的一项急性呼吸道病毒感染患者口咽样本研究均显示,与健康对照相比,病毒感染期间多样性指数有所下降 。
这两项研究的受试者范围从婴儿到 80 岁以上的成人,限制了有关年龄相关影响的结论。在接受鼻病毒实验性自我接种的健康志愿者中进行的纵向研究也未能证明 URT 微生物组多样性的显着变化,而对健康成年人注射 LAIV 疫苗导致病毒攻击后多样性指标的增加。
因此,与多样性降低被认为对宿主有害的其他疾病不同,病毒感染对多样性本身的影响是可变的,目前不被认为是并发症风险的良好指标,包括继发性细菌性肺炎。
微生物组测序研究还使研究人员能够同时识别多个细菌类群之间的丰度变化,而不仅仅是可以单独培养的细菌类群。这使得研究人员能够确定哪些细菌群在病毒感染期间一致变化,哪些细菌群相互竞争。
各种病毒感染中,微生物群的变化
法国最近一项基于宏基因组学的研究报告称,与健康对照相比,确诊呼吸道病毒感染受试者的鼻咽样本中金黄色葡萄球菌、肺炎链球菌、流感嗜血杆菌、卡他莫拉菌和肺炎克雷伯菌富集。
对感染和未感染 2009 年甲型 H1N1 流感大流行病毒感染的肺炎患者的口咽微生物组进行的检查显示,厚壁菌门(包括葡萄球菌和链球菌)和变形菌(主要是杏仁假单胞菌、荧光假单胞菌、假单胞菌UK4、鲍曼不动杆菌)——在流感患者中显着富集。
另一项针对 2009 年大流行 H1N1 流感感染患者的研究表明,尽管未包括正常对照,但携带大流行 H1N1 流感的患者上呼吸道(鼻和鼻咽样本)的主要门是放线菌门、厚壁菌门和变形菌门;然而,作者认为流感与变形菌的扩张有关,而变形菌在健康宿主中的数量通常较少。这些发现得到了另一组的支持,他们发现莫拉氏菌和肠杆菌属(被归类为变形菌门)是从大流行性 H1N1 流感患者的鼻咽样本中获得的最具代表性的细菌。然而,这些研究表明,受试者之间存在相当大的变异性,强调需要进行纵向研究来破译病毒感染后的变化。
特定病毒是否始终与某些细菌类群的富集相关
在澳大利亚原住民和非原住民儿童的鼻咽腔中,检测到 HRV 与肺炎链球菌、流感嗜血杆菌和卡他莫拉氏菌携带之间以及腺病毒与卡他莫拉氏菌之间存在正相关性。另一项研究通过 PCR 检测 20 种呼吸道病毒的存在以及儿童鼻咽部细菌携带的流行率,发现金黄色葡萄球菌定植与流感病毒之间存在很强的正相关性。
此外,肺炎链球菌定植与 HRV 和肠道病毒的存在呈正相关。流感嗜血杆菌与 HRV 和 RSV 呈正相关;卡他莫拉氏菌定植与冠状病毒和腺病毒呈正相关。
一项针对患有急性 RSV 或 HRV 呼吸道感染的婴儿进行的基于 16s rRNA 测序的研究报告称,患有 RSV 的婴儿的葡萄球菌丰度显著更高。
上呼吸道细菌群特征与宿主年龄相关
通过不依赖于培养物的焦磷酸测序对 57 名健康无症状个体和 59 名流感病毒、副流感、hRV、RSV、冠状病毒、腺病毒或偏肺病毒患者的 URT 细菌含量进行分析,揭示了六种不同的细菌谱,即链球菌+普雷沃氏菌+韦荣氏菌、链球菌+嗜血杆菌+奈瑟菌、链球菌、莫拉氏菌、嗜血杆菌和克雷伯氏菌。然而,这些特征与病毒类型无关,但与受试者的年龄有关。
病毒后细菌性肺炎成因复杂,需深入研究
鉴于许多人类研究本质上是横断面的,目前尚不清楚病毒后细菌性肺炎是否可能是病毒感染增强细菌定植或获得、定植细菌影响宿主对呼吸道病毒感染的易感性或两者结合的结果。另一个复杂的因素,特别是在病毒感染期间检查微生物组的横断面研究中,是组群控制不佳,而且考虑到可能影响呼吸道微生物组的变量数量(例如年龄、性别、口腔卫生和挖鼻孔习惯、基于医疗保健的就业状况、吸烟状况、药物使用、接触幼儿等。
病毒感染的潜在类型、感染发生后的采样时间点、感染的严重程度以及伴随的抗菌药物使用情况其他混杂因素。这可能是病毒感染患者微生物组研究中高度可变且有时不一致的观察结果的基础。
纵向研究
由于感染前采样困难,很少有临床研究比较患有急性病毒感染的其他健康个体感染前和感染后微生物组的基线。然而,现有的研究相对较少,可以深入了解细菌定植模式随时间的动态和稳定性,以及急性病毒感染引起的扰动是否以及如何改变这些模式。
在健康儿童中,鼻咽部微生物群的主要门是变形菌门、厚壁菌门、拟杆菌门、放线菌门和梭杆菌门,其中莫拉菌、嗜血杆菌、链球菌、黄杆菌、多洛西颗粒菌、棒状杆菌和奈瑟菌为主要属。
不同季节鼻咽微生物组变化的研究不一致
不同季节观察到鼻咽微生物组多样性的变化,秋季冬季以变形菌门和梭杆菌门为主,春季以拟杆菌门和厚壁菌门为主;这些差异与最近的抗生素和病毒合并感染无关。
然而,对 40 名哮喘儿童和青少年相隔 5.5-6.5 个月收集的两次鼻咽冲洗液进行的另一项分析表明,不同季节鼻咽微生物组多样性没有显着差异,尽管嗜血杆菌、莫拉氏菌、葡萄球菌和棒状杆菌的平均相对丰度在夏季和秋季样本之间以及不同年龄组之间存在显著差异。
此外,在 87.5% 的患者中,患者微生物丰度在不同时间点之间存在显着差异。对冬季和夏季无症状医疗人员的细菌和病毒载量的频率和季节变化进行的一项调查显示,在冬季接受测试的 100 名受试者中,34 人被至少一种细菌定植,11 人至少检测出一种病毒的阳性。
最常检测到的病原体是耐甲氧西林金黄色葡萄球菌(MRSA)、卡他莫拉菌和冠状病毒。相比之下,在夏季测试的 100 名受试者中,37 名受试者至少携带一种细菌(主要是 MRSA 和肺炎克雷伯菌),四名受试者检测出一种病毒呈阳性。
另一项对 31 个有小孩的家庭进行纵向鼻拭子采样的研究表明,鼻病毒感染与社区中肺炎链球菌感染的增加以及肺炎链球菌在家庭内传播的增加有关。
其他小组研究了将 hRV 实验接种到 URT(鼻孔)中的效果。这些研究报告称,随着时间的推移,鼻咽样本或咽拭子的总读数或主要门(例如放线菌门、厚壁菌门和变形菌门)没有显著变化。在口咽部,鼻病毒感染与副流感嗜血杆菌、微黄奈瑟菌(Neisseria subflava)相对丰度短暂增加的强烈趋势以及金黄色葡萄球菌相对丰度增加的微弱趋势相关。到 60 天时,这些细菌的丰度已恢复到基线。
鼻咽取样显示完全相反的结果,在 hRV 感染后的受试者中,嗜血杆菌和奈瑟菌属的相对丰度降低,但正常鼻共生丙酸杆菌增加。没有观察到葡萄球菌的差异。然而,这两项研究的受试者数量都很少,限制了检测随时间变化的能力。
与 URT 微生物组的研究相比,由于难以从肺部获取未污染的样本,因此对病毒感染后的 LRT 微生物组的研究相对较少。方便的样本(例如痰液)会受到口腔污染,但支气管镜样本是侵入性的,并且定期获取的成本很高。
此外,目前还不清楚,除了慢性肺病(例如慢性阻塞性肺病)患者之外,肺部微生物负荷是否足以对免疫反应和病毒感染期间继发细菌感染的风险产生强大影响。
来自流感感染小鼠模型的数据似乎表明,流感感染对肺部微生物组的细菌计数、多样性和组成仅产生适度的影响。
在 hRV 感染后患有慢性阻塞性肺疾病(COPD) 的受试者中,但在健康个体中则不然,基线时细菌负荷和细菌生长有所增加,特别是流感嗜血杆菌。
研究人员观察到,细菌的生长似乎源于现有的群落。将肺炎链球菌鼻内接种到预先感染流感病毒的小鼠体内,首先在鼻子中定植,几天后气管和肺部出现化脓性炎症。然而,在未感染的动物中没有观察到这种效应。这表明,在流感病毒感染者中,肺炎球菌感染可能从URT顺序发展到LRT。因此,一些流感感染者的肺部微生物组可能会因 URT 微生物群落的变化而发生变化。
微生物间相互作用
细菌中已经进化出竞争优势的机制,使它们能够在原本恶劣的宿主环境中生存。然而,种间竞争也可以通过捕获稀缺资源(例如铁)的能力或有针对性地杀死其他细菌(例如细菌素)来维持微生物群落的稳态,从而防止一种微生物主宰群落。
因此,急性病毒感染引起的免疫反应、病毒引起的宿主上皮表面的变化或病毒本身可能导致消除负责控制病原体的宿主共生体。例如,鼻孔中表皮葡萄球菌和痤疮丙酸杆菌的丰度与金黄色葡萄球菌携带呈负相关。
了解这些相互作用可能会为旨在减少流感流行或大流行期间致病菌定植的治疗干预措施创造新途径。
一组已被检查其在抑制金黄色葡萄球菌和肺炎链球菌鼻腔携带中的作用的共生菌是棒状杆菌属。日本的一项早期研究报告了将棒状杆菌菌株引入金黄色葡萄球菌持续携带者的健康成年医院工作人员的鼻孔中的效果,并成功根除 71% 的受试者,该机制似乎不依赖于细菌素。
相比之下,表皮葡萄球菌植入没有效果。所使用的表皮葡萄球菌菌株是否表达丝氨酸蛋白酶Esp(其抑制金黄色葡萄球菌生物膜形成和鼻定植)尚不清楚。
另一个小组的后续研究报告称,假白喉念珠菌抑制金黄色葡萄球菌生长,而Corynebacterium accolens和金黄色葡萄球菌似乎相互支持彼此的生长。相反,其他研究人员观察到棒状杆菌属。
在未鼻腔定植肺炎球菌的儿童中富集,并证明C. accolens通过表达脂肪酶来抑制体外肺炎链球菌生长,该脂肪酶从皮肤表面三酰甘油释放游离脂肪酸,从而抑制肺炎球菌生长。
因此,对共生体之间种间竞争的鉴定和机制了解,可能会带来新的见解,即病毒感染如何为致病生物赋予竞争优势,以及如何利用共生体采用的自然策略来恢复宿主微生物生态位的稳态。
有趣的是,最近的一项临床前研究使用RSV和肺炎链球菌双重感染的鼠模型,通过假白喉梭菌菌株进行鼻引发,以增强宿主对病毒感染的防御,从而增强对继发细菌攻击的清除并减少肺损伤。
感染病毒后的继发感染
感染病毒对细菌的直接影响可能促进病原体转变。宏基因组分析表明,与未感染患者中的相同细菌相比,pH1N1 相关的气道微生物群富含与细胞运动、转录调节、代谢和趋化反应相关的基因。这些数据表明,流感感染会扰乱呼吸道微生物组,导致产生包括免疫调节分子在内的次级代谢产物。病毒还会损害细菌生物膜的形成并破坏现有的生物膜。流感已被证明会通过下调与定植状态相关的基因表达和上调细菌素来影响肺炎链球菌转录组。因此,病毒对细菌转录模式的直接影响可能是定植细菌获得侵入潜力的一种机制,从而导致细菌重复感染。
在人体的生态位中,肠道微生物群落是研究最深入的,迄今为止已发表超过 20,000 篇论文。虽然病毒组和真菌组也在分析中,但大部分文献都集中在微生物组的细菌成分上,因此我们对肠道微生物组与宿主免疫和慢性疾病发病机制之间关系的大部分理解来自主要来自细菌群落的研究。
这里主要介绍肠道微生物组如何维持健康的宿主免疫环境的几个重要方面。
肠道微生物代谢产物与免疫
首先,肠道共生体产生的细菌代谢产物有助于维持完整的上皮完整性、调节性 T 细胞发育和相对抗炎的免疫状态。
特别是,短链脂肪酸(SCFA),例如乙酸盐、丙酸盐和丁酸盐,是大肠细菌发酵膳食纤维和碳水化合物的产物。短链脂肪酸可以:
同时,微生物代谢物对于促进肠道针对病原体的免疫反应至关重要,包括诱导 IL-18和防御素的分泌。因此,微生物组代谢产物对于粘膜屏障完整性和免疫稳态的适当调节至关重要。
此外,细菌群落的特定成员可以促进免疫系统的正常成熟和发育。虽然这仍然是一个正在深入研究的领域,但一个值得注意的例子是发现分段丝状细菌是肠粘膜 IgA 产生 和 Th17 细胞诱导的关键促进剂。
肠道微生物失衡与慢性疾病
菌群失调或微生物群组成的不平衡与多种慢病有关,其中许多疾病以慢性炎症或代谢异常为特征,包括炎症性肠病、心血管疾病、糖尿病等。因此,培养平衡的肠道微生物群多样性和组成对于促进健康和免疫稳态至关重要。
肠道微环境影响微生物动态变化
在健康期间,微生物群的组成受到每个解剖生态位特有的许多选择压力的控制,包括温度、营养可用性、pH、氧张力和局部免疫环境。由疾病、抗生素使用或饮食变化(例如饥饿)引起的肠道微环境的短期扰动可以改变肠道微生物群,并随后导致免疫反应的短暂改变。
因此,研究流感和其他呼吸道病毒是否改变胃肠道微生物组可能对病毒介导的抗菌免疫反应抑制具有机制意义。
肠道微生物群在免疫方面的这种有益作用不仅限于肠道区室,还延伸到全身区室和远处器官,例如肺部。
缺乏微生物群(即无菌)或口服抗生素(广谱或靶向抗生素,如新霉素、甲硝唑或万古霉素)治疗的小鼠对全身和呼吸道感染的反应受损。
在由例如甲型流感病毒(IAV)和呼吸道合胞病毒(RSV)引起的病毒性呼吸道感染的情况下,抗生素治疗对肠道微生物群生态的严重扰乱削弱了宿主的先天防御和适应性防御。
肠道微生物群对肺部产生I型干扰素的影响
众所周知,这些干扰素可控制病毒感染,包括SARS-CoV-2,COVID-19 的病原体。在这种情况下,脱氨基酪氨酸(源自类黄酮和氨基酸代谢)和短链脂肪酸等微生物代谢产物至关重要。
例如,研究表明,由专性梭状芽孢杆菌(Clostridium orbiscindens、对甲硝唑和万古霉素敏感)能够消化植物中黄酮类化合物,产生的脱氨基酪氨酸可以扩散到血液中,到达肺部并启动(先天)免疫系统,帮助身体抵抗流感病毒的感染。
脱氨基酪氨酸促进肺部 IFN 刺激基因的合成,而肺吞噬细胞在此机制中至关重要。在这种情况下,脱氨基酪氨酸通过 IFN-α/β 受体和信号转导器和转录激活剂增强 I 型 IFN 信号传导。例如,研究表明乙酸盐可以扩散到血液中,并激活基质细胞表达的GPR43。这种激活途径改善了 I 型干扰素反应并增加了干扰素刺激的基因表达。GPR43 促进 I 型 IFN 介导的流感感染保护作用的机制需要阐明。
除了微生物代谢物外,源自完整肠道微生物群的微生物膜成分(包括TLR配体)也在宿主防御病毒性呼吸道感染中发挥着关键作用。
事实上,局部和远端接种 Poly (I:C)(TLR3 激动剂)或肽聚糖(TLR2 激动剂)可以挽救抗生素治疗小鼠的免疫损伤。
值得注意的是,除了肠道微生物群发出的这些远端信号外,来自上呼吸道的局部微生物也调节下呼吸道免疫力,并在肺部防御病毒感染方面发挥作用。这些机制在很多研究中得到证实。
↑抗生素改变肠道菌群可能增加严重程度
肠道微生物群不仅影响先天免疫反应,还可以增强 CD8 + T 细胞效应器功能,这一过程也参与病毒(流感)清除。如上所述,用抗生素改变肠道微生物群会增加病毒性呼吸道感染(例如流感)的严重程度。
↓高纤维饮食刺激肠道菌群可能减轻严重程度
用高纤维饮食刺激微生物组会产生相反的效果。就流感而言,高纤维(可发酵菊粉)饮食通过两种不同的途径提供保护。膳食纤维的发酵导致骨髓造血功能改变,导致 IAV 感染小鼠肺中替代激活的巨噬细胞积聚。这些巨噬细胞产生较少的趋化因子(CXC 基序)配体 1,从而减少早期中性粒细胞浸润到气道中。
该途径极大地减少了过度的肺部炎症和损伤。该饮食还促进CD8+T细胞代谢,增强CD8+T细胞的效应功能,有效增强病毒清除。
保护作用需要 GPR41(也称为游离脂肪酸受体 3),口服 SCFA(丁酸盐)足以提供保护。在 RSV 感染期间也观察到了类似的保护作用。高纤维(可发酵果胶)饮食通过调节肺上皮细胞中的 I 型干扰素反应和增加肺部干扰素刺激基因的表达来防止 RSV 感染。保护作用需要 GPR43,口服乙酸盐足以提供保护。
肠道微生物群在病毒性呼吸道感染中的作用
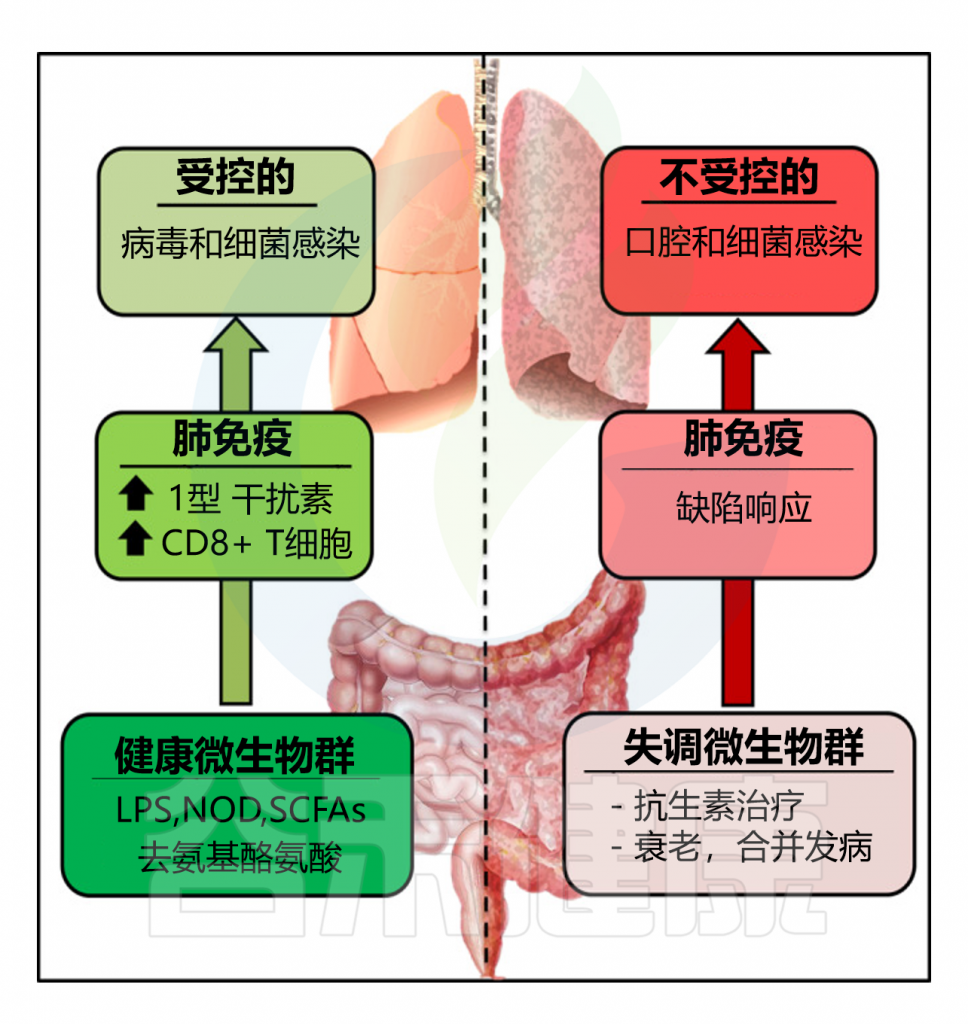
Sencio V, et al. 2021,14:296-304.
健康肠道微生物群释放的因子可以帮助肺部抵御病毒性呼吸道感染。相反,抗生素治疗会扰乱肠道内的生态平衡并改变肺部的防御能力。衰老和合并症也与肠道微生物群功能的改变和呼吸道感染的易感性增加有关。
在肺部发挥抗病毒作用的肠道共生细菌的性质仍然难以捉摸。如上所述,厌氧梭菌成员(脱氨基酪氨酸)和产短链脂肪酸菌对于肺部先天免疫系统的启动非常重要。最近,一项基于易感动物和耐药动物比较的研究表明,双歧杆菌属(假长双歧杆菌和动物双歧杆菌)的定植与流感感染小鼠的生存密切相关。很可能在不久的将来,其他共生成员将被识别出来,并将作为新的生物标志物来预测严重病毒性呼吸道感染患者的严重程度和死亡率。
因此,在稳定状态下,肠道微生物群中的常驻细菌可以自然地远程支持肺部对抗病毒性呼吸道感染。
研究表明,除了饮食模式,呼吸道病毒感染及其他压力因素也会影响肠道微生物群的组成。流感和RSV肺部感染的动物模型显示,即使肠道中没有检测到呼吸道病毒,肠道微生物组也会受到感染的显著影响。
流感病毒和肠道菌群
流感感染可导致轻度至重度肺炎、急性呼吸窘迫综合征 (ARDS)(临床上定义为急性呼吸衰竭)和多器官功能障碍。尽管肠道内明显没有病毒,但一些患者仍然出现类似胃肠炎的症状,如腹痛、恶心、呕吐、腹泻。这表明肺-肠轴在流感感染期间可能很重要。
根据可操作分类单位数量评估,细菌负荷和 α 多样性并未受到甲流病毒感染的强烈影响。在门水平上,观察到的变化很少。
H1N1 亚型 IAV 感染导致拟杆菌门/厚壁菌门比率下降。
H3N2 和 H1N1 亚型感染期间,还观察到疣微菌(主要由阿克曼氏菌属组成)增加。这些细菌会降解肠道粘液层,瘤胃球菌也是如此(这可能与感染期间粘液增加有关),其数量在 IAV 感染期间也会增加。IAV 感染后还观察到放线菌减少(主要是由于双歧杆菌科属减少)。
简而言之,大多数研究发现γ变形菌(潜在致病性大肠杆菌)增加,少数情况下发现芽孢杆菌类减少。微生物群分析还强调了厚壁菌门内部的变化。综上所述,感染过程中下列菌群数量相对较多:
总体而言,来自流感小鼠模型的数据表明,感染促进了潜在有害细菌种类的出现,例如γ变形菌门和粘液降解细菌的成员。相反,感染似乎会抑制促进健康的细菌(如乳酸杆菌、双歧杆菌和分段丝状细菌)的生长。
此外,小鼠体内 IAV 感染与分节丝状细菌(梭菌科)比例下降有关。这种细菌与肠上皮细胞密切相互作用,对于宿主抵抗啮齿类柠檬酸杆菌等肠道病原体具有重要作用。
流感感染→SFB及乳杆菌减少→肠道损伤
在流感感染的小鼠模型中,研究人员发现,虽然肠道内的细菌总数没有减少,但分段丝状菌(SFB)和乳杆菌/乳球菌的数量减少,同时肠杆菌科细菌增加。有趣的是,虽然 SFB 之前已被证明可以诱导 Th17 细胞 ,但感染流感的小鼠小肠和结肠中的 IL-17A 水平和 Th17 细胞数量增加,这似乎导致肠道损伤。
在这项研究中,流感感染前的抗生素治疗减轻了肠道损伤的程度,但没有改善肺部损伤,这表明肠道菌群失调导致局部炎症,而不是全身炎症。
活病毒感染→变形菌增加→结肠炎易感性增加
注射减毒流感活疫苗(LAIV),表明这些变化需要活病毒感染。变形菌的增加似乎是由 I 型干扰素 (IFN) 介导的,它不仅耗尽了厌氧菌,而且还增加了继发性沙门氏菌结肠炎的易感性。然而,热量限制也会导致变形菌门的相对丰度增加,以及拟杆菌门与厚壁菌门的比例增加,这增加了流感期间口服摄入量减少可能导致微生物组变化的可能性。
全身炎症信号介导肠道微生物变化
还表明,流感感染通过招募到肠道的肺源性 T 细胞产生的 II 型干扰素来改变肠道微生物群组成。因此,肠道微生物组的变化似乎不是由直接病毒效应引起的,而是由从肺部传播并触发肠道局部炎症反应的全身炎症信号引起的。
肠道微生物群可以调节肺部免疫活性
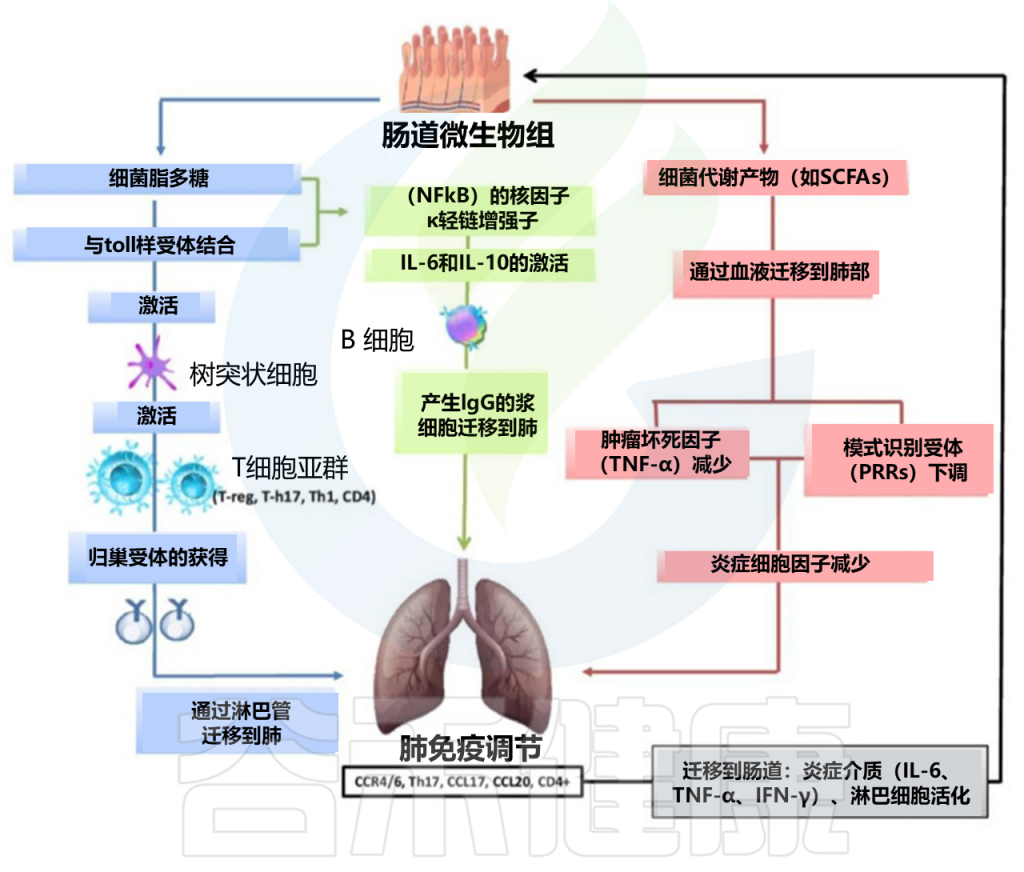
doi: 10.3390/biology9100318
肠道微生物群可以调节肺部免疫活性的双向假设:脂多糖 (LPS) 能够与肠粘膜上存在的TLR结合,从而激活树突状细胞,从而有利于各种 T 细胞的激活(T-reg、T-h17、Th-1、CD4);随后,获得角受体(CCR6、CCR9、CCR4、a4b7)并通过循环淋巴流迁移至肺部(CCR4/6Treg、CCR4/6Th17、CCR4/6Th1、CCR4/6CD4 +)。它还激活(IL-18、INF-y、TNF-a、TGF-b、IL-4、IL-1),这些细胞将进入循环(INF-y、TNF-a、IL-6)。
核因子 kappa-轻链增强子 (NFkB) 激活 IL-6、IL-10 以及 IgA 和 IgG 浆细胞 B 细胞的产生以及 IgG 向肺部的迁移。在肺部,CCL17、CCL20 增加,并且存在 CCR4/6、CD4+、CCR4/6 和 Th17。
细菌代谢物(例如,短链脂肪酸)通过血流迁移至肺部,导致模式识别受体(PRR)下调,从而减少炎症细胞因子(IL-1、IL-12、IL-18)、肿瘤坏死因子 α (TNF-α)、干扰素γ (IFNγ) 和粒细胞-巨噬细胞集落刺激因子 (GM-CSF)。
反过来,在疾病发生时,肺部会将炎症介质和淋巴细胞输送到肠道。
除了(不变)自然杀伤 T 细胞的配体之外,粘膜相关不变 T (MAIT) 细胞的配体合成也可能在病毒呼吸道感染期间发生改变。事实上,细菌共生体,包括属于拟杆菌门和变形菌门的物种,以及病原菌,可以产生维生素 B2 和维生素 B9 代谢物,已知这些代谢物可作为 MAIT 细胞的激动剂或拮抗剂。
关于 MAIT 细胞在粘膜免疫中的关键作用,在病毒呼吸道感染期间改变 MAIT 细胞配体的合成可能对疾病结果产生重要影响,这一假设需要进行研究。
呼吸道合胞病毒和肠道菌群
在小鼠模型中,RSV 导致感染后第 7 天肠道微生物群多样性(但不是丰度和 α 多样性)发生显着改变,拟杆菌门增加,厚壁菌门减少。
拟杆菌门的增加主要是由于拟杆菌科和S24-7科的增加,而厚壁菌门丰度的减少与毛螺菌科和乳杆菌科的减弱有关。RSV 感染对肠道微生物群代谢活动的影响很少被讨论。在一项研究中,RSV 感染主要增加脂质代谢,包括鞘脂、多不饱和脂肪酸和 SCFA 戊酸酯。
冠状病毒和肠道微生物群
一项研究通过 RNA 鸟枪法宏基因组学测序揭示,在患有高感染率的 COVID-19 患者的粪便样本中存在机会性细菌病原体。
相比之下,粪便样本中 SCFA 和色氨酸生产者含量丰富,具有低至无 SARS-CoV-2 感染性的特征。有趣的是,具有高 SARS-CoV-2 感染性的粪便具有更高的微生物组功能,用于核苷酸从头生物合成、氨基酸生物合成和糖酵解。
值得注意的是,在 COVID-19 患者中还描述了机会性真菌病原体(曲霉属和念珠菌属)的过度生长。有趣的是,流感 (H1N1) 和 SARS-CoV-2 患者之间的相似点和差异。核心肠道微生物特征和相关代谢物的发现可以作为潜在的诊断标志物。
急性病毒性呼吸道感染期间肠道微生物群发生变化的原因有多种:这些可能包括炎症细胞因子的释放和食物摄入量的减少。
感染病毒→食欲不振→肠道菌群紊乱
在小鼠中,感染 IAV 或 RSV 会导致体重大幅减轻,减轻幅度为初始体重的 10% 至 20%,并在感染后 5-7 天达到峰值。这种体重减轻主要是由于食欲不振。
众所周知,食物和卡路里摄入量的减少会扰乱肠道微生物群。配对喂养实验的结果清楚地表明,食物摄入量的迅速下降模拟了感染期间观察到的肠道微生物群的变化,即疣微菌门、α变形菌纲和副杆菌属的丰度增加,而毛螺菌科、瘤胃球菌属和乳杆菌属的丰度减少,尽管也观察到差异(梭菌目)。
纤维摄入量减少影响结肠上皮细胞代谢
纤维摄入量的减少一致,配对喂养的小鼠 SCFA 浓度较低。其中,丁酸盐为结肠上皮细胞提供能量,促进上皮氧消耗,从而导致肠腔缺氧。由于食物(纤维)摄入量减少而导致短链脂肪酸的下降可能会改变上皮细胞的代谢。
炎症细胞因子对肠道菌群的影响
病毒感染期间食欲不振的主要原因之一是炎症细胞因子的过量产生,包括肿瘤坏死因子α。
RSV 感染期间这种细胞因子的中和减少了体重减轻,并部分减弱了肠道微生物群的扰动。同样,在 RSV 感染期间消耗产生细胞因子的 CD8 + T 细胞可减少食欲不振并逆转肠道微生物群的变化。
I 型和 II 型干扰素是宿主抗病毒反应的重要组成部分——尤其是在流感期间。这些细胞因子强烈扰乱肠道微生物群。相对于野生型小鼠,I 型 IFN 受体缺陷的小鼠表现出变形菌(埃希氏菌属)繁殖减少,相反,分节丝状细菌的比例升高。
同样,IAV 感染期间 IFN-γ 的消耗恢复了分段丝状细菌(在 IFN-γ 活性小鼠中减少)、乳杆菌属(减少)和肠杆菌科(增强型)。因此,炎症细胞因子和食欲不振可能会导致病毒性呼吸道感染期间肠道菌群失调,至少在小鼠系统中是这样。
氧气梯度变化对肠道菌群的影响
其他机制也可能受到牵连。肠道炎症,例如由于浸润的 CD4 + T 细胞或全身性 IFN 释放而引起,已知会改变上皮细胞的代谢,从而导致一组新的营养物质的积累,而居住在肠腔中的微生物则需要这些营养物质竞争。随着氧气可用性的增加,这种现象似乎可以解释从专性厌氧菌到兼性厌氧菌(例如变形菌肠杆菌科)的转变。
缺氧是呼吸道病毒感染急性期的主要临床症状,包括 COVID-19 患者。它还与慢性肠道损伤有关。关于氧气在肠道稳态中的作用,包括微生物群的组成和功能,由于 SCFA 的可用性而造成的氧气梯度破坏,可能在呼吸道病毒感染期间肠道菌群失调和胃肠道疾病中发挥作用。呼吸道病毒感染期间肠道(上皮)免疫功能缺陷(抗菌肽产生减少)也可能参与生态失调。
病毒性呼吸道感染期间的“肠肺轴”
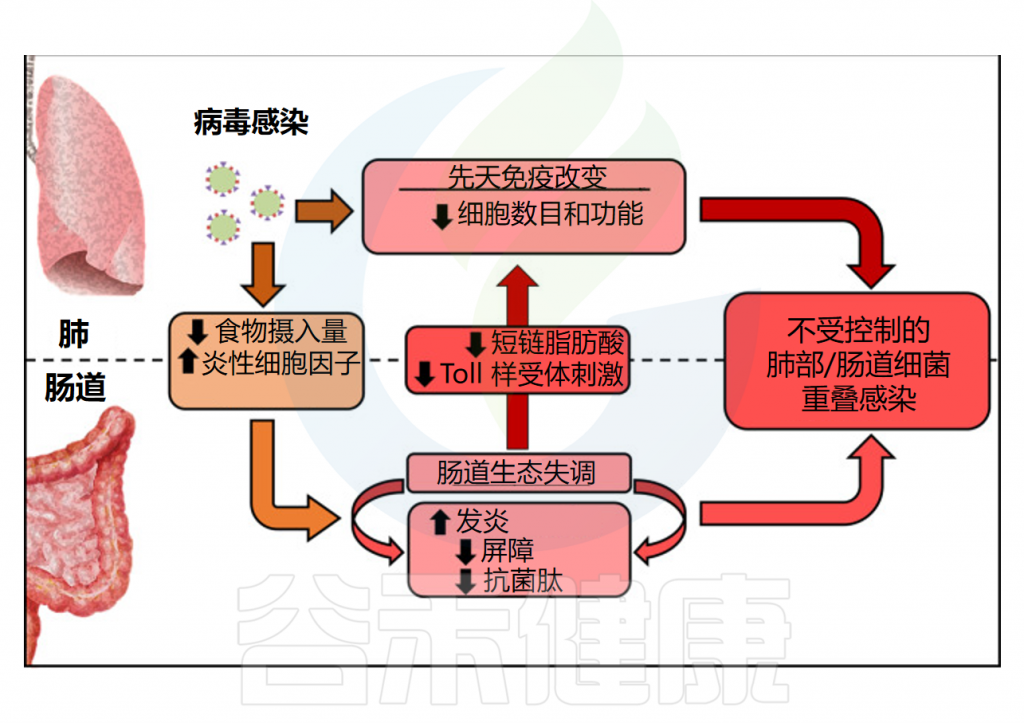
Sencio V, et al. 2021,14:296-304.
总的来说,病毒性呼吸道感染,例如流感,会改变肺部免疫和基质(上皮)细胞的功能,从而导致继发性细菌感染。与此同时,全身炎症细胞因子、食欲不振(纤维减少)、氧水平变化和上皮代谢改变会破坏肠道微生物群的组成和功能。
这些改变会导致肠道炎症、上皮屏障破坏和抗菌肽 (AMP) 产生减少。然后发生继发性肠道感染。上皮渗漏可能会增强细菌易位并引发全身炎症和器官功能障碍。病毒性呼吸道感染引起的菌群失调还会导致微生物相关分子模式的产生减少,包括 Toll 样受体 (TLR) 和核苷酸寡聚结构域 (NOD) 样激动剂以及短链脂肪酸等微生物代谢产物,从而降低抗菌肺部免疫力。因此,呼吸道病毒感染通过改变肠道稳态导致细菌重复感染。
肺和肠道的相互联系在 SARS-CoV-2 感染期间可能特别相关。
消化道可能是病毒复制和活动的场所
与 IAV 和 RSV 的情况相反,在冠状病毒感染(包括 SARS-CoV-2 感染)期间,在肠道中检测到病毒 RNA。大约一半的 COVID-19 患者的粪便中含有 SARS-CoV-2 RNA,即使呼吸道中不再发现它。
重要的是,在 COVID-19 患者的粪便样本中检测到传染性病毒,表明消化道可能是病毒复制和活动的场所。
同样,最近几项使用人类小肠类器官的研究表明 SARS-CoV-2 在肠细胞中复制。因此,局部病毒复制可能会扰乱当地生态系统,导致肠道微生物群组成和功能发生变化。
ACE2表达下调与肠道微生态变化
病毒刺突蛋白与细胞表面受体血管紧张素转换酶 II (ACE2) 的结合导致后者的表达下调。关于 ACE2 在维持肠道微生物生态中的关键作用(通过氨基酸运输故障、色氨酸缺乏和抗菌肽产量减少),SARS-CoV 期间缺乏可用的 ACE2 很可能-2感染在生态失调中起着至关重要的作用。
粪菌移植实验表明,从流感 (H7N9) 感染后幸存的小鼠中收集的肠道微生物群可以为受到 IAV 攻击的受体(未接触过的)小鼠提供保护。这种保护作用是否适用于其他 IAV 亚型和其他呼吸道病毒尚不清楚,值得未来研究。因此,呼吸道病毒感染引起的肠道微生物群组成和功能活动的改变可能会产生有益的影响。然而,如下所述,急性呼吸道病毒感染引起的菌群失调也会导致有害影响并参与感染的结果。
肠道微生物群对于维持上皮完整性和调节性 T 细胞的发育至关重要。这一关键作用主要取决于微生物群的代谢物。
在稳态期间,肠道发挥相对抗炎的免疫状态
肠道微生物群的扰动会导致多种肠道疾病,例如炎症性肠病、肠易激综合征、乳糜泻和结直肠癌。根据这些观察结果,研究人员调查了病毒性呼吸道感染期间观察到的肠道菌群失调对肠道稳态和功能可能产生的负面影响。
病毒性呼吸道感染对肠道的影响
如上所述,病毒性呼吸道感染,包括 IAV、RSV 和冠状病毒感染,可诱发胃肠炎样症状,如腹痛、恶心、呕吐、腹泻。
感染 IAV 的小鼠出现肠道损伤,包括结肠长度缩短(炎症标志物)、小肠粘膜层消失和轻度腹泻。同时,观察到炎症细胞因子和 IFN 刺激基因的 mRNA 表达增强。
肠道屏障的破坏
肠道的一个重要特征是其屏障功能;在健康条件下,这可以防止微生物成分的过度扩散。许多疾病与屏障功能破坏有关,从而导致细菌移位、全身炎症和休克。IAV 对肠道屏障特性的影响值得深入研究。就RSV而言,除了粪便中脂质运载蛋白2(肠道炎症标志物)水平升高之外,在小鼠模型中没有观察到明显结肠炎症的组织学证据。
肠道菌群改变,可能是炎症的结果,也可能是炎症的原因
人们可能会质疑,在病毒性呼吸道感染的情况下,微生物群的改变是否会引发肠道炎症,或者炎症是否会导致菌群失调。这是一个“先有鸡还是先有蛋”的情况。如上所述,炎症可能会影响肠道微生物群的组成。另一方面,失调的微生物群可能直接引发和维持肠道疾病。
事实上,IAV 感染期间的抗生素治疗(以限制肠杆菌科细菌的增加)可以减轻肠道炎症。此外,粪便移植实验表明,经历过 IAV 的微生物群触发了辅助 T17 细胞的局部积累,随后引起肠道炎症。
与肠杆菌科细菌一样,粘液降解细菌(例如瘤胃球菌和阿克曼氏菌)也可能是肠道炎症维持和/或放大的重要因素。事实上,已知这些细菌会侵蚀结肠粘膜并促进肠腔细菌与肠上皮之间的相互作用。反过来,这会导致炎症和屏障功能受损。
总体而言,病毒性呼吸道感染可能通过改变共生体平衡来影响肠道稳态。肠道疾病的性质以及感染对肠道生理学(例如,摄入的食物和液体的消化和吸收)、代谢和免疫稳态的影响仍有待详细分析。
病毒性呼吸道感染后肠道功能的改变可能会对健康产生直接和长期的影响。例如,肠道屏障对于维持体内平衡至关重要,任何扰动都可能导致细菌成分的系统性传播,从而导致有害的健康结果。
肠道微生物群通过直接微生物拮抗和刺激宿主效应反应(例如抗菌肽)来局部控制病原性感染至关重要。生态失调会增加发生肠道细菌感染的风险。动物模型实验表明,IAV 增强了肠沙门氏菌Thyphimurium 继发肠道感染的易感性。这种增强至少部分归因于 I 型干扰素以及相关的抗菌肽和炎症细胞因子释放的减少。
肠道微生物群多样性的减少也可能与继发性肠道感染有关;例如(在小鼠系统中),分段丝状细菌(已知在 T 辅助细胞 17 介导的免疫反应中很重要)的比例在 IAV 感染期间下降。
与此同时,SCFA 生产者比例的下降对于继发性肠道感染可能很重要。已知这些脂肪酸可以控制肠道微生物群的平衡,并防止肠道病原体(如粪肠球菌和鼠伤寒沙门氏菌)的发展。 IAV 感染期间口服补充 SCFA 是否可以降低继发肠道感染仍有待观察。
呼吸道病毒感染的主要并发症之一是继发细菌感染的易感性增加,主要是由肺炎链球菌、金黄色葡萄球菌和流感嗜血杆菌引起的继发细菌感染。这种并发症主要影响儿童和老年人,并导致流行病和大流行期间观察到的发病率和死亡率过高。动物模型实验表明,敏感性增强部分是由于抗菌先天免疫反应受损。
健康的肠道微生物群在肺部免疫中具有有益的生理作用,包括在控制肺炎链球菌或金黄色葡萄球菌等机会性细菌的发育方面发挥积极作用。
研究了流感感染期间肠道微生物群的扰动可能增加肺部细菌重复感染发生率的可能性。事实上,粪菌移植实验表明,IAV 条件下的微生物群损害了肺部对肺炎球菌感染的防御能力。
从机制上讲,乙酸盐(微生物群产生的主要短链脂肪酸)产量的下降影响了肺泡巨噬细胞的杀菌活性。在流感和肺炎球菌双重感染的情况下,补充乙酸盐可以降低细菌负荷,减少肺部疾病,并提高生存率。因此,流感期间肠道微生物群的变化(以及 SCFA 产生的减少)与细菌重复感染有关。该领域的进一步研究可能有助于定义预测标记(例如,系统性 SCFA)和/或开发针对细菌重复感染的治疗方法,例如通过益生元和/或益生菌利用肠道微生物群的力量。
值得注意的是,除了肠道微生物群之外,与急性病毒性呼吸道感染相关的呼吸道微生物组成和功能的变化也可能在细菌重复感染中发挥重要作用。这种局部生态失调可能会改变微生物间相互作用的动态,从而增强潜在致病细菌物种的增殖。局部微生物代谢输出的变化也可能降低肺部对继发细菌感染的防御能力。
总的来说,病毒性呼吸道感染(至少是流感)期间的肠道菌群失调会影响肺部的细菌重复感染。微生物变化是否会影响病毒性呼吸道感染期间的其他疾病结果,例如急性呼吸窘迫综合征、脓毒症和多器官功能障碍,仍然是一个悬而未决的问题。
流感和其他呼吸道病毒感染后常常导致细菌性肺炎,这种现象在历史和现在上已造成大量死亡。病毒感染能导致呼吸道结构和功能的损伤,改变呼吸道的微生物组,增加细菌的侵袭和定植机会,从而促进细菌性肺炎的发生。研究表明,病毒感染不仅影响上呼吸道(URT)的微生物群落结构,而且还可能促进下呼吸道(LRT)的细菌定植,从而增加了肺炎的风险。尽管在临床上普遍使用抗生素以防治细菌性并发症,但病毒与细菌之间的相互作用仍可能在病程中发挥作用。
呼吸道病毒感染后引发细菌性肺炎的机制是复杂的,涉及宿主免疫系统的变化、微生物组的改变以及病原体之间的相互作用等因素。以下是一些可能的机制:
1
免疫系统损伤
病毒感染,如流感病毒或冠状病毒感染,会损伤宿主的免疫系统,特别是呼吸道黏膜的屏障功能和局部免疫应答。这使得细菌更容易侵犯和定植在下呼吸道,从而导致细菌性肺炎。
2
微生物组改变
病毒感染可以改变呼吸道的微生物群落结构,这可能破坏了正常的微生物群平衡,使得某些致病细菌(如肺炎链球菌、葡萄球菌和流感嗜血杆菌)得以增殖和引起感染。
3
病原体协同作用
一些研究表明,病毒和细菌之间可能存在协同作用,病毒感染可能会促进细菌的黏附和侵袭能力,或者细菌可能利用病毒感染后宿主免疫应答的变化来促进自己的生长。
4
炎症反应
病毒感染引起的炎症反应可能会损害呼吸道的细胞,导致细胞死亡和组织损伤,这为细菌提供了更多的营养物质和一个更易于感染的环境。
5
抗生素使用
在治疗病毒感染的过程中,过度或不当使用抗生素可能会导致抗生素敏感的细菌被清除,而抗生素耐药的细菌得以生长,这可能增加了细菌性肺炎的风险。
6
肠道微生物组的改变
感染促进了潜在有害细菌种类的出现,例如γ变形菌门和粘液降解细菌的成员。相反,感染会抑制促进健康的细菌(如乳酸杆菌、双歧杆菌和分段丝状细菌)的生长。与此同时,全身炎症细胞因子、食欲不振(纤维减少)、氧水平变化和上皮代谢改变会破坏肠道微生物群的组成和功能。
7
宿主因素
宿主的年龄、基础疾病、免疫状态等因素也会影响病毒感染后细菌性肺炎的风险。
8
继发细菌感染
在病毒性疾病的紧急情况下,注意力最初集中在原发感染的临床管理上,但必须考虑患者在初次感染期间或之后发生的继发细菌感染。此外,混合感染(同时感染另一种病毒或细菌病原体)也可能发生,并最终导致相同的结果:患者患有由两种不同病原体引起的并发症。
未来诊断细胞性肺炎的项目通常需要综合临床表现、影像学检查以及微生物学检测。微生物学检测可能包括痰液培养、血液培养、支气管肺泡灌洗液(BAL)或粪便培养或分子检测。这些检测有助于确定引起肺炎的具体细菌种类,并为抗生素的选择提供指导。
在干预和管理方面,预防继发性感染策略包括:
改善免疫力
确保患者获得适当的营养和休息,以支持免疫系统的正常功能。对于易感人群,如慢性疾病患者,应考虑接种针对特定细菌的疫苗(如肺炎球菌疫苗)。
这些营养素在免疫健康中发挥作用:
β-胡萝卜素
β-胡萝卜素存在于植物性食品中,如红薯、菠菜、胡萝卜、芒果、西兰花和西红柿。
维生素 C
富含维生素 C 的食物,包括柑橘类水果、浆果、甜瓜、西红柿、青椒和西兰花。
维生素 D
维生素 D 存在于富含脂肪的鱼类和鸡蛋中。牛奶和 100% 添加维生素 D 的果汁也是很好的来源。
锌
锌更容易从牛肉和海鲜等食物中吸收,但也存在于植物性来源中,包括麦芽、豆类、坚果和豆腐。
益生菌
益生菌是促进健康的好细菌。发酵乳制品(例如酸奶)和发酵食品(例如开菲尔和泡菜)中有。
蛋白质
蛋白质来自动物和植物来源,包括牛奶、酸奶、鸡蛋、牛肉、鸡肉、海鲜、坚果、种子、豆类和扁豆。
抗病毒
对于治疗某些呼吸道病毒感染,如病毒感染,可以使用抗病毒药物来减少病毒复制,从而降低继发细菌性肺炎的风险。
维持微生物群平衡
使用益生菌和益生元可能有助于保持或恢复正常的微生物和落平衡。这可以通过补充或通过饮食调整来实现,例如增加富含纤维或益生菌的食物来促进有益菌的生长。
抗生素的审慎慎用
在病毒感染的患者中,不宜过分使用抗生素,以免造成不必要的抗生素抗性和抗生素失衡。只有在明显有细菌感染或经过微生物学验证的情况下,才应使用抗生素。
症状管理和支持治疗
针对呼吸道病毒感染的症状进行管理,如使用退热药、镇咳药和解痉药。同时,保持良好的水分和营养平衡,维生素B族,氨基酸等,必要时提供氧气支持。
监测和早期识别
对于高风险患者群体,应进行定期监测,以便于早期识别继发性细菌性肺炎的迹象,及时进行干预。
通过这些策略的综合应用,可以有效地管理呼吸道病毒感染后的气道和肠道微生物组的变化,并预防继发性肺炎的发生。然而,每个患者的具体情况可能不同,因此,治疗计划应根据个体的需求和病情进行个性化调整。
主要参考文献:
Hanada S, Pirzadeh M, Carver KY, Deng JC. Respiratory Viral Infection-Induced Microbiome Alterations and Secondary Bacterial Pneumonia. Front Immunol. 2018 Nov 16;9:2640.
Lee KH, Gordon A, Foxman B. The role of respiratory viruses in the etiology of bacterial pneumonia: An ecological perspective. Evol Med Public Health. 2016 Feb 15;2016(1):95-109.
Kaul D, Rathnasinghe R, Ferres M, Tan GS, Barrera A, Pickett BE, Methe BA, Das SR, Budnik I, Halpin RA, Wentworth D, Schmolke M, Mena I, Albrecht RA, Singh I, Nelson KE, García-Sastre A, Dupont CL, Medina RA. Microbiome disturbance and resilience dynamics of the upper respiratory tract during influenza A virus infection. Nat Commun. 2020 May 21;11(1):2537.
Sencio V, Machado MG, Trottein F. The lung-gut axis during viral respiratory infections: the impact of gut dysbiosis on secondary disease outcomes. Mucosal Immunol. 2021 Mar;14(2):296-304.
Manna S, Baindara P, Mandal SM. Molecular pathogenesis of secondary bacterial infection associated to viral infections including SARS-CoV-2. J Infect Public Health. 2020 Oct;13(10):1397-1404.
Santacroce L, Charitos IA, Ballini A, Inchingolo F, Luperto P, De Nitto E, Topi S. The Human Respiratory System and its Microbiome at a Glimpse. Biology (Basel). 2020 Oct 1;9(10):318.

谷禾健康
说起抗生素,可能会觉得有些抽象,那如果说阿莫西林、头孢、红霉素、阿奇霉素等等这些日常生活经常使用的药物,会不会有一些熟悉的感觉。当我们发现身体有一些小炎症(如头痛发热、喉咙痒疼、咳嗽)的时候,首先会想到要使用这类药物(抗生素) 进行消炎。
在现实生活中,抗生素被许多人当作是包治百病的妙药,一遇到头痛发热或喉痒咳嗽,首先想到的就是使用抗生素,而对滥用抗生素产生耐药性的危害却知之甚少。
世界卫生组织在1996年时就向全世界发出了警告,因为人们对抗生素的滥用,产生了一些严重的后果。其中之一就是导致了细菌的耐药性增强,其结果直接提高了人类对感染类疾病的治疗的难度,增加治疗所需的成本,甚至患病人群的死亡率剧增。
在人类和其他哺乳动物中,所有暴露于环境的表面都是无数古细菌、细菌、病毒和真核微生物的家园,这些定殖微生物被称为微生物群。
微生物群的定植为我们抵御病原微生物感染提供了最有效的屏障之一。微生物群通过启动免疫防御、通过代谢将病原体排除在其首选的生态位中以及通过直接的抗微生物拮抗作用来防止感染。微生物群的破坏,尤其是抗生素的破坏,是细菌病原体定植的主要风险因素。
研究表明,常见的革兰氏阴性菌感染包括由克雷伯氏菌、铜绿假单胞菌和大肠杆菌以及革兰阳性菌感染如艰难梭菌感染,最初的定植与治疗复发均与抗生素的使用和被破坏的肠道菌群有关。
例如,肺炎克雷伯菌是属于肠杆菌科的革兰氏阴性变形菌。它是包括人类在内的几种哺乳动物的胃肠道和上呼吸道共生的,估计人类携带率约为 3-8%。在住院患者中,胃肠道定植的发生率可能会显着升高(高达 38%)。在一部分宿主中,肺炎克雷伯菌会引起呼吸道、泌尿道、伤口和血流感染 。
胃肠道定植是肺炎克雷伯菌的关键步骤发病机制。住院时间和抗生素的使用会增加肺炎克雷伯菌的定植率。住院时间可能会增加患者通过医护人员和污染物接触细菌的可能性。抗生素的使用导致微生物群失调,为肺炎克雷伯菌提供了有利条件。抗生素耐药性的发展也放大了肺炎克雷伯菌的感染几率。
此外,革兰氏阳性菌感染中艰难梭菌感染可能是最广为人知且临床上最常见的感染。艰难梭菌感染的主要危险因素之一是之前的抗生素治疗 。感染的初始治疗通常依赖抗生素甲硝唑和万古霉素;然而,高达 35% 的患者会出现感染复发,并且与免疫抑制和进一步的抗生素治疗有关 。 此外,临床研究认为氟喹诺酮类、克林霉素和头孢菌素也是使患者对艰难梭菌易感的主要抗生素。
本文主要探讨抗生素究竟对人体肠道菌群有哪些影响,以及对人体健康的主要影响。
抗生素
抗生素是指由微生物(包括细菌、真菌、放线菌属) 或高等动植物在生活过程中所产生的具有抗病原体或其他活性的一类次级代谢产物,能干扰其他生活细胞发育功能的化学物质。简单来说就是在非常低浓度下对所有的生命物质有抑制和杀灭作用的药物。临床常用的抗生素有微生物培养液中的提取物以及用化学方法合成或半合成的化合物。
自人们发现抗生素的使用大大的降低了传染病导致的死亡率后,抗生素就开始被广泛的应用于疾病的治疗中,并在全球范围内彻底改变了传染病的治疗方法。在20世纪更是一度被称为 “预期寿命延长” 的一大促成因素。
抗生素的本质作用其实就是把感染我们的微生物消灭,清除掉病原体,控制住疾病的发展,最终得以将病症治疗康复。但因为人类、兽医学以及畜牧业中过度使用、误用等情况的发生,导致了当前出现了抗生素耐药性的危机。
抗生素的种类很多,目前国内在医学和兽医日常应用的抗生素不少于几十种。不同的抗生素对病菌的作用原理不尽相同:
1. 有的抗生素是干扰细菌的细胞壁的合成,使细菌因缺乏完整的细胞壁,抵挡不了水份的侵入,发生膨胀、破裂而死亡。
2. 有的抗生素是使细菌的细胞膜发生损伤,细菌因内部物质流失而死亡。
3. 有的抗生素能阻碍细菌的蛋白质合成,使细菌的繁殖终止。
4. 有的抗生素是通过改变细菌内部的代谢,影响它的脱氧核糖核酸的合成,使细菌(还有肿瘤细胞)不能重新复制新的细胞物质而死亡。
在日常生活以及医疗当中所指的抗生素主要是针对细菌、病毒微生物的药物,种类是相当多的,大概可以分成十余种大类。在临床上常见的更是有百余种之多。
在此简单的对其抗菌谱、化学结构、用途等方面进行分类。
◾ 按抗菌的范围(抗菌谱),分为:
◆ 广谱抗生素
指的是抗菌谱比较宽的药物,简单说就是能够抵抗大部分细菌的药物;
如. 氯霉素、金霉素、土霉素、四环素、甲砜霉素等
◆ 窄谱抗生素
是专门杀灭某一种或一类细菌的药物。
如. 青霉素G
◾ 按照化学结构,分为:
◆ 喹诺酮类抗生素
◆ β-内酰胺类抗生素
◆ 大环内酯类抗生素
◆ 氨基糖苷类抗生素
……
◾ 按照用途,分为:
◆ 抗细菌抗生素
◆ 抗真菌抗生素
◆ 抗肿瘤抗生素
◆ 抗病毒抗生素
◆ 畜用抗生素
◆ 农用抗生素
◆ 其他微生物药物(如麦角菌产生的具有药理活性的麦角碱类,有收缩子宫的作用) 等。
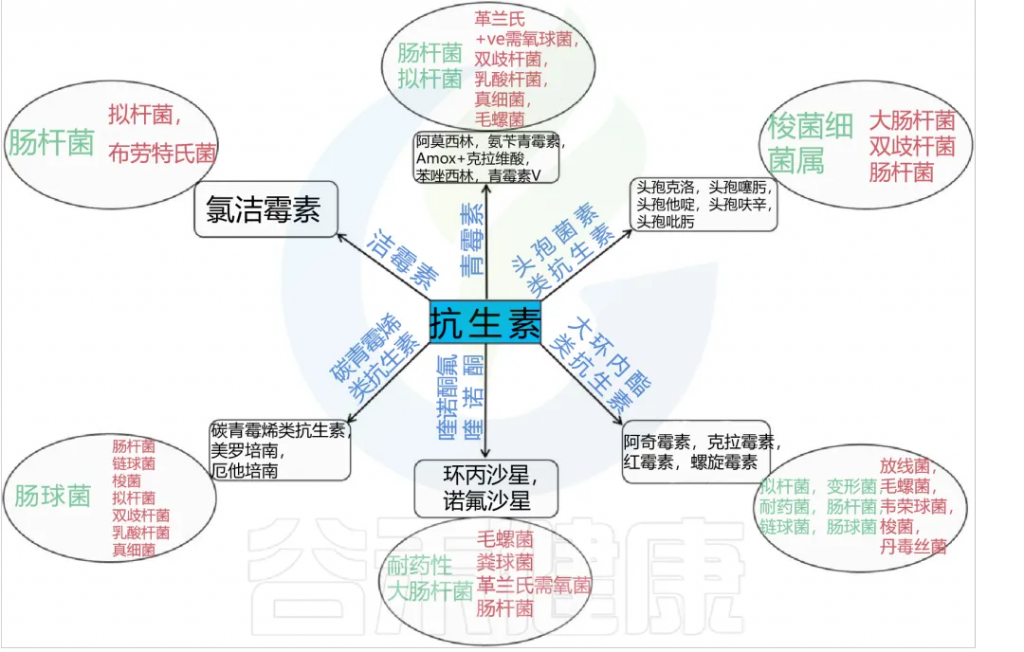
列举常用的各类抗生素及其作用、对应的病症等:
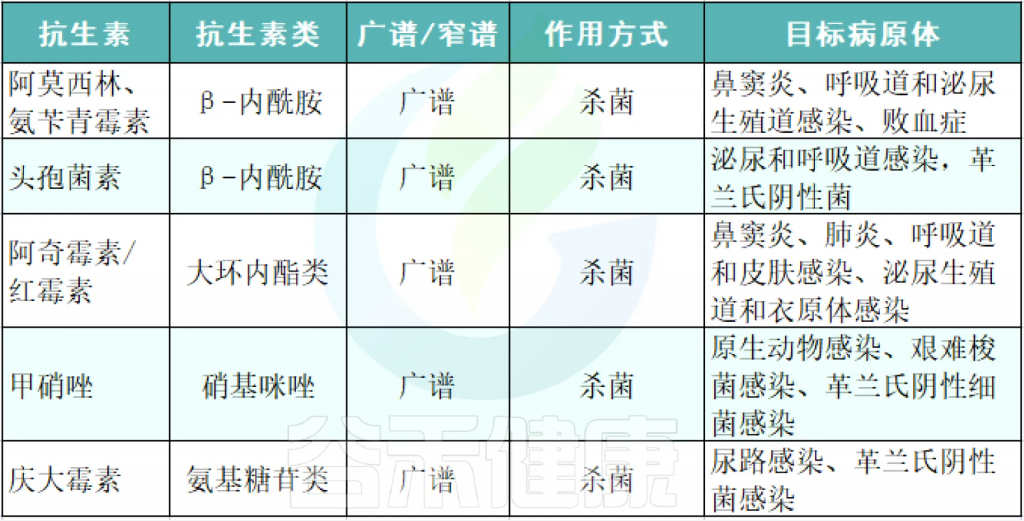

Patangia DV, et al., Microbiologyopen. 2022
肠道微生物群的组成
肠道微生物群对于宿主的健康起着重要的作用 —— 可以防止病原体的定植,调节肠道免疫,提供必需的营养物质、生物活性代谢物、参与能量稳态等。
肠道微生物群是由细菌、古细菌、微真核生物和病毒组成,且根据迄今为止的多项研究可以得出,平衡且稳定的微生物群组成和丰富的菌群多样性对于机体功能等至关重要。健康成人的肠道微生物群主要由厚壁菌门和拟杆菌门组成,其次是放线菌门、变形菌门和疣微菌门。人们普遍认为,肠道微生物群是在婴儿出生时就获得的,其母体是婴儿肠道微生物群最重要的来源,此后在肠道免疫力的发展中发挥着重要作用。婴儿肠道中菌群的多样性减少、微生物群组出现不平衡与肠道疾病和晚年易患的某些疾病有关。而健康婴儿肠道微生物群的建立以及其后续的持续发展是一个长久的过程,并受诸多因素的影响发生变化。
微生物群的变化随多种因素的影响而改变。其中对于婴儿来说,大部分的肠道菌群受其母体的影响最为严重,主要是与分娩方式、胎龄以及产后喂养习惯等方面有关;对于抗生素的使用同样是影响肠道菌群的一大常见因素。
◾ 分娩方式是影响婴儿肠道菌群的首要因素之一。通过对比发现,阴道分娩婴儿的微生物群明显更加的多样化,与其母亲的阴道微生物群相似度更高;而剖宫产出生的婴儿则因为被缺乏了部分相应的生产过程以及母体的接触,因此具有肠道微生物群仅与其母亲的皮肤和医院环境所类似。其中,
在剖宫产出生的婴儿中 ——
丰度增加的包含:
丙酸杆菌(Propionibacterium)
棒状杆菌(Corynebacterium)
葡萄球菌(Staphylococcus)
艰难梭菌(C.difficile)
链球菌(Streptococcus)
丰度降低的包含:
双歧杆菌(Bifidobacteria)
拟杆菌(Bacteroides)
在阴道分娩的婴儿中发现了 ——
乳酸杆菌(Lactobacillus)
普雷沃氏菌(Prevotella)
斯奈斯菌属(Sneathia spp.)
◾ 胎龄也是改变肠道菌群的因素。早产儿明显比足月新生儿的肠道菌群多样低,其中 ——
变形菌(Proteobacteria)的丰度较高;
专性厌氧菌(如. 双歧杆Bifidobacterium)、拟杆菌(Bacteroides)、Atopobium的水平较低。
◾ 喂养习惯是影响婴儿肠道菌群的另一个关键因素。由于母乳中存在大量的低聚糖(母乳低聚糖) 用来产生双歧杆菌(Bifidobacteria)。与配方奶喂养的婴儿相比:
母乳喂养的婴儿 ——
双歧杆菌的水平更高,且在断奶后的比例仍然很高;
检测出的菌群包含:
拟杆菌(Bacteroides)
链球菌(Streptococcus)
乳酸杆菌(Lactobacillus)
……
配方奶喂养的婴儿 ——
丰度较高的菌包含:
大肠杆菌(Escherichia coli)
艰难梭菌(C. difficile)
脆弱拟杆菌群(Bacteroides fragilis group)
乳酸杆菌(Lactobacilli)
以下,为各种抗生素对人体肠道微生物群影响:

Patangia DV, et al., Microbiologyopen. 2022
怀孕期间的阴道微生物群发生了特定的变化。有研究报道,与未怀孕女性的阴道微生物群相比,怀孕期间的阴道微生物群的变化重点表现在高细菌负荷、高乳酸菌丰度、低丰富度和菌群多样性的降低等。在整个怀孕期,表示机体健康的特有特征包括了细菌的负荷增加以及肠道微生物群组成发生的明显变化。在妊娠的前三个月至妊娠晚期,随着生理的变化,会出现诸如变形菌和放线菌总含量的明显增加以及其丰富度下降的现象。
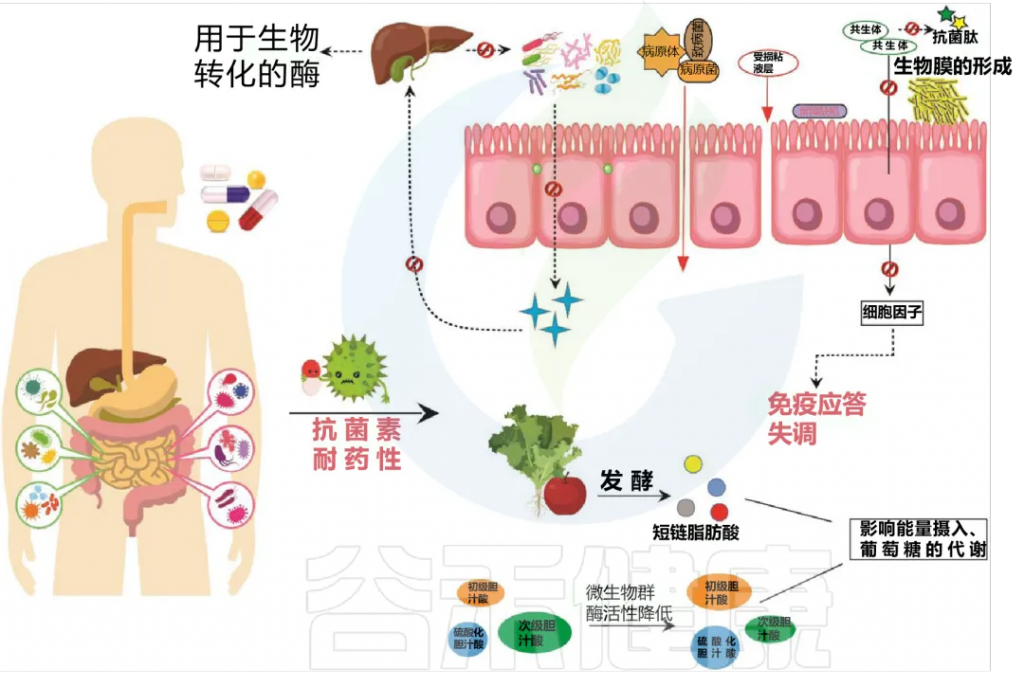
抗生素所引起微生物组成的变化会对宿主的健康产生直接或间接的负面影响。
其中包括 ——
微生物多样性下降
微生物群功能属性发生变化
抗生素抗性菌株的形成和选择
这些变化会使宿主更容易感染艰难梭菌等病原体。
以下,是过度使用和滥用抗生素可能对宿主健康产生负面影响:

Patangia DV, et al., Microbiologyopen. 2022
◾ 母体&婴儿常使用的抗生素及原因 ——
◆ 怀孕期间 最常用的一些抗生素包含:
β-内酰胺类抗生素
磺胺类
甲氧苄啶
大环内酯类
林可酰胺
链霉素
其他规定的抗生素类
◆ 分娩期间 经常给母体服用抗生素,目的:
防止 B 群链球菌的传播
减少并预防子宫内膜感染的风险
以及预防伤口感染的产生
◆ 婴儿 最常用的抗生素包括:
阿莫西林
苄青霉素
头孢菌素
庆大霉素
万古霉素
克林霉素
阿奇霉素
……
这些抗生素适用于呼吸道和耳部的感染、支气管炎、咽炎和高温。
对于孕妇和幼儿来说要尤其注意,上肠道微生物群可能会因受到短期或低剂量抗生素的干扰,而对健康造成了长期深远的严重影响。希望人们可以警戒,不过度滥用抗生素。
◾ 广谱抗生素对肠道微生物群有害影响 ——
广谱抗生素会降低肠道微生物群的多样性,以杀死相关病原体,并根除有益微生物,其结果对宿主是有害的。
在西方国家,高达 35% 的女性在怀孕和分娩期间都会接触抗生素,并经常使用预防性抗生素来预防和治疗感染。女性在怀孕期间抗生素的使用就占了接触药物总量的 80%左右。
◾免疫性疾病
接触过产时抗生素预防(IAP) 的婴儿肠道菌群的多样性会发生改变。如果在儿童早期或发育阶段所接触到的微生物群种类较少或不足,则可能导致免疫相关疾病的产生。为此,世界卫生组织曾提出建议表示尽量不要在分娩后预防性的使用抗生素。
◆ 对于新生儿尤其是早产儿来说
由于其健康状况以及感染的高度敏感性和免疫力较低,导致经常性的要接受抗生素的相关治疗。
经常接触抗生素,会导致 ——
微生物群发生改变
增加患感染性疾病的可能性
常见如. 哮喘和过敏性致敏、NEC 和侵袭性真菌感染。
若延长使用抗生素进行治疗,则可能会 ——
增加发生迟发性败血症(主要由 B 组链球菌引起)
坏死性小肠结肠炎(NEC)
机体性死亡率增加的风险
◆ 在婴儿期使用抗生素,也会产生类似的影响。在哺乳期间,母体所使用抗生素会影响乳汁微生物群的变化,这又将会影响到婴儿肠道菌群的组成。抗生素等一些外在因素会对母体微生物群的多样性进行改变,从而直接或间接地影响到婴儿肠道微生物群的多样性、免疫力的增减以及疾病的发生。过早期的使用抗生素增加了儿童期患哮喘过敏、特应性皮炎和 IBD 等疾病的风险。
◆ 围产期(怀孕28 周到产后一周) 和围产期抗生素的使用会影响肠道菌群的定植以及婴儿的耐药性。
为了了解妊娠期间抗生素给药对后代的潜在影响,科学家们在白细胞介素 10(IL-10) 缺乏的结肠炎小鼠模型 (Miyoshi) 中研究了,在围产期给药头孢哌酮对母体及其后代微生物群随着给药时间的改变所带来的影响。暴露于头孢哌酮的后代在成年后显现出发生改变的肠道微生物群落,并且对自发性和化学性诱发的结肠炎的易感性增加。且用抗生素改变的微生物群落接种无菌怀孕小鼠后,观察到,改变的微生物群落被传播给缺乏 IL-10 的后代,此变化会导致结肠炎的显着增加。另一项研究表明,怀孕期间服用抗生素会导致出生前阴道微生物的组成发生变化;这可能会影响婴儿出生时所会接触的微生物组成。据报道,孕期母体抗生素摄入与微生物组成的改变有关,具体的改变趋势取决于抗生素类型。
对于抗生素会增加婴儿患哮喘和过敏的风险度、免疫学的改变和后代糖尿病的发生几率以及发育和认知功能的障碍等的相应结论,现阶段还存在争议和不确定性。
◾ 免疫发育
婴儿期,免疫系统就进行了对抗病原体的练习,而此时正是微生物定植的重要时期。这种共同生长发育的过程体系导致了对微生物定植的任何干扰都会影响免疫系统的成熟稳定。
通过对无菌小鼠的研究证实,如果肠道中没有微生物群则会影响肠道环境的生理结构和免疫特性,这些变化主要包括了粘液厚度和成分的改变、胃动力的降低、肠细胞和免疫细胞的非正常发育和功能缺失以及免疫系统发育不当。实验显示,抗生素治疗会减少结肠粘液层的厚度,从而增加小鼠(8-10 周龄) 病原体入侵和肠道炎症的风险。
另一项针对小鼠的研究报告称,抗生素诱导的微生物群改变将 TH1/TH2 平衡转变为 TH2 的主导免疫——伴随着淋巴细胞数量的减少,将导致特应性的发生。
在新生大鼠的相关治疗中观察到,微生物组成和基因成熟谱的改变,例如编码MHC 1b类和II类蛋白质和潘氏细胞产物(如防御素) 的基因下调,这可能会影响粘膜屏障的发育。一项研究表明,肠道菌群产生的某些分子与免疫系统的成熟发育有关。相关研究还发现了,用产生细菌多糖的脆弱拟杆菌来定殖无菌小鼠,可以纠正其T细胞的缺陷、改善 T(H)1/T(H)2 失衡同时促进淋巴器官的发育;然而在不产生多糖的突变体脆弱拟杆菌中并没有观察到该现象。
肠上皮细胞分泌抗菌肽受微环境中微生物群的调节。用常规或人类微生物群或特定益生菌物种或 LPS 定植的无菌小鼠表现出增加的抗微生物肽(如 REGIII-γ) 的产生,增强了先天免疫反应。一项针对小鼠的研究表明,产前抗生素不仅改变了新生小鼠的微生物群定植模式,而且还对影响其免疫反应的病毒感染的 CD8+ T 淋巴细胞的活性产生了负面影响。此外,还观察到,在更加严格的卫生环境下的新生小鼠更容易受到感染。另一种细菌多样性低的小鼠模型在抗生素治疗后有类似的结果产生,同时发现了 CD4+ T 淋巴细胞产生的细胞因子减少以及干扰素-γ 的产生减少。在一项涉及流感患者的研究中发现,感染滴度低并接受抗生素治疗的受试者的免疫反应较低,并会伴有微生物群的丢失以及免疫球蛋白(Ig) G1、IgA 和抗感染的次级胆汁酸水平的降低。这些研究证明了微生物群与宿主免疫反应之间的复杂关系,以及抗生素对其相互作用的影响,部分影响需要进一步相关研究证明。可能还会影响到使用抗生素疫苗治疗的有效性。
◾ 先天性异常
妊娠期间抗生素使用与新生儿和先天性异常之间存在关联。研究报告称,在怀孕期间接受大环内酯类药物治疗的母亲所生的婴儿患脑性麻痹、癫痫、心脏和生殖器畸形的风险增加,在孕早期服用这些药物的有害影响更大。
在少数病例中发现,在孕早期使用阿莫西林与婴儿的唇裂和腭裂的形成有关联,其有利证实了怀孕期间使用抗生素的不利影响。
妊娠前三个月使用磺胺类药物和呋喃妥因与小眼症、左心发育不全综合征、房间隔缺损和唇裂伴腭裂等出生缺陷也有关连;孕期使用甲氧苄啶-磺胺类药物与心血管畸形的高风险相关;可能是由于在子宫内器官发生和早期发育阶段对新生儿产生了影响。
虽然相关的病例还不能总结出确切的关系,但是对于妊娠期间抗生素的使用应该重新进行评估。
◾ 肥 胖
由于肠道微生物群在饮食代谢中的作用,肥胖与早期菌群的定植有着广泛的关联。早期使用抗生素对体重指数的增加、超重以及引起中心性肥胖症有潜在的关联。对此现象在男性中的影响大于女性,所以此类影响可能是具有性别特异性的。
在一项针对 96 人的研究中(其中抗生素组和对照组各 48 人),研究人员发现使用万古霉素和庆大霉素治疗的患者在感染性心内膜炎发作后的体重显着且持续增加。
在对动物的进一步研究后得出,如果早期使用低剂量或亚治疗浓度的抗生素会扰乱微生物组成,影响参与免疫和碳水化合物代谢基因的表达,并可能会破坏代谢的稳态,使宿主在后期更容易出现肥胖的症状。
婴儿期以及儿童期使用抗生素可能会与微生物组成以及代谢功能的改变、晚年的肥胖有关。
在功能水平上,无论是静态的还是灭活的抗生素,不同的类型都会对肠道微生物群产生不同的影响。抗生素可以影响原微生物群并导致耐药菌株的生长,这些菌株在使用治疗后可以持续保留数年。
◾对个体微生物影响
◆ 某种抑菌药物导致了革兰氏阴性菌增多,其影响了 ——
脂多糖(LPS)合成的基因数量的增加
杀菌药物与革兰氏阳性菌的增加有关
其现象还伴有内生孢子形成的基因过度表达
◆ 母体使用了产时抗生素是会影响到婴儿口腔微生物群,其中母体使用了抗生素治疗的婴儿中 —— 放线菌门、拟杆菌门、变形杆菌门更为丰富。氨苄青霉素在母体用于产时预防性药物对抗 B 组链球菌,其结果同样降低了婴儿双歧杆菌的水平含量。
◆ 产前暴露于抗生素的婴儿中拟杆菌和双歧杆菌有所降低,并且发现改变的微生物群类似于同期新生儿重症监护室中的耐药菌。许多相关的影响与产后服用抗生素观察到的结果相似。
◆ 接触 IAP 的婴儿特别是新生儿出生后的最初几周内 ——
放线菌、拟杆菌的比例较低
口腔变形杆菌属水平较高
双歧杆菌的水平较低
◆ 出生后3个月,使用抗生素的婴儿 ——
含量较低的菌属包含:
拟杆菌属
副杆菌属
高等肠球菌属
梭菌属
丰度较高的菌属包含:
而肠杆菌科
◆ 在早产儿中观察到——
双歧杆菌丰度下降
拟杆菌丰度下降
肠球菌丰度增加
早产儿短期和长期接触抗生素都会对其肠道菌群有所改变,包括细菌种群的多样性减少、肠道中物种丰富度降低、抗生素抗性基因增多等方面。
◾相关疾病的微生物
由于微生物群在宿主代谢和生理学中所起到的作用,大量研究提出了“缺失的微生物”(即.假设微生物失衡) 可能会与肥胖、糖尿病和哮喘等疾病具有一定的关联性。
通过微生物群的组成和饮食习惯等可控因素来控制来调控多因素条件,从而尽可能的防止疾病发生。
◆ 研究抗生素使用与肥胖之间的关联发现——
厚壁菌门与拟杆菌门的比例增加(不确定性)
短链脂肪酸(SCFA) 含量更高
◆ 重复性的使用广谱抗生素与糖尿病之间存在着联系。在易患糖尿病的动物中,部分原因是特异性抗原负荷的降低或耐受性 APC 的生长。微生物组成的变化与Ⅱ型糖尿病之间的关联更为明显,Ⅱ型糖尿病患者中产生丁酸盐的细菌水平有所下降。在研究了 121 名糖耐量正常、糖尿病前期以及新诊断为糖尿病的受试者得出,在糖尿病前期阶段肠道微生物组成受到调节,这可以作为糖尿病的一个状态发展标志。
抗生素所引起的微生物的定植变化与Ⅰ型糖尿病之间同样存在着关联性。对自身免疫性Ⅰ型糖尿病的新生非肥胖糖尿病小鼠,给予单独的广谱抗生素或与万古霉素的组合使用会发现——
大肠杆菌的种类增加
乳酸杆菌的种类增加
梭菌目减少
其微生物群发生了显着的变化
回肠和结肠固有层中IL-17 细胞产生大量减少
这会影响到宿主的防御机制。此外,葡萄糖稳态和胰岛素抵抗相关的代谢变化,也与糖尿病的患病有关。
◆ 抗生素导致抗生素相关性腹泻(AAD) ,克林霉素可导致微生物群发生改变,从而促进艰难梭菌等潜在病原体的定植,进而导致腹泻和结肠炎的发生。抗生素治疗导致 ——
α和β多样性下降
导致水平下降的包含:
血清素
色氨酸水解酶
次级胆汁酸
进一步影响肠道的蠕动和代谢问题。NEC 和 AAD 还与生命早期延长或预防性抗生素摄取有关。
◆ 许多抗生素通常用于牙科手术。这些抗生素可以增加口服耐药菌株的数量,还可以增加最低抑菌浓度,以及消除非致病菌株——这些菌株会导致全身感染和炎症。
Patangia DV, et al., Microbiologyopen. 2022
◾代谢物
通过影响微生物群落的组成,抗生素还会改变微生物群的功能,从而改变产生的代谢物。
◆ 肠道微生物群负责产生许多必需代谢物,包括 SCFA 和氨基酸,所产生的丁酸盐和丙酸盐具有抗炎作用,促进调节性 T 细胞的产生和分化,在能量代谢中发挥作用。抗生素的摄取会导致微生物群中的蛋白质表达、能量代谢发生变化。
抗生素治疗后,分析代谢的变化——
氨基酸代谢相关代谢产物浓度较高;
氨基酸浓度降低;
丁酸盐和丙酸盐水平降低;
SCFA产量下降;
脂肪酸氧化分解代谢;
氨基酸生物合成发生下降;
影响激素的合成途径(各类细胞因子的基因表达上调);
在微生物群的恢复中,抗生素治疗改变了细菌代谢产物,其中包括——
SCFAs、氨基酸水平的降低;
以及胆汁酸和寡糖等前体增加;
提高胰岛素敏感性;
改变了全身葡萄糖代谢;
肝脏和回肠中参与葡萄糖和胆汁酸代谢的基因表达;
可能会导致屏障功能受损,其作为溃疡性结肠炎和沙门氏菌感染的致病因素。
◆ 抗生素对宿主代谢具有性别依赖性,已研究发现万古霉素和环丙沙星-甲硝唑治疗仅导致雌性小鼠厚壁菌门和 SCFAs 显着减少;两种抗生素暴露都显着降低了雌性小鼠结肠内容物中丙氨酸、支链氨基酸(亮氨酸、异亮氨酸和缬氨酸)和芳香族氨基酸的水平,但雄性小鼠中没有发现。
◾异生素的积累
肠道微生物群可以影响宿主的异生物质半衰期、到达靶受体的程度,以及宿主代谢异生物质的能力。
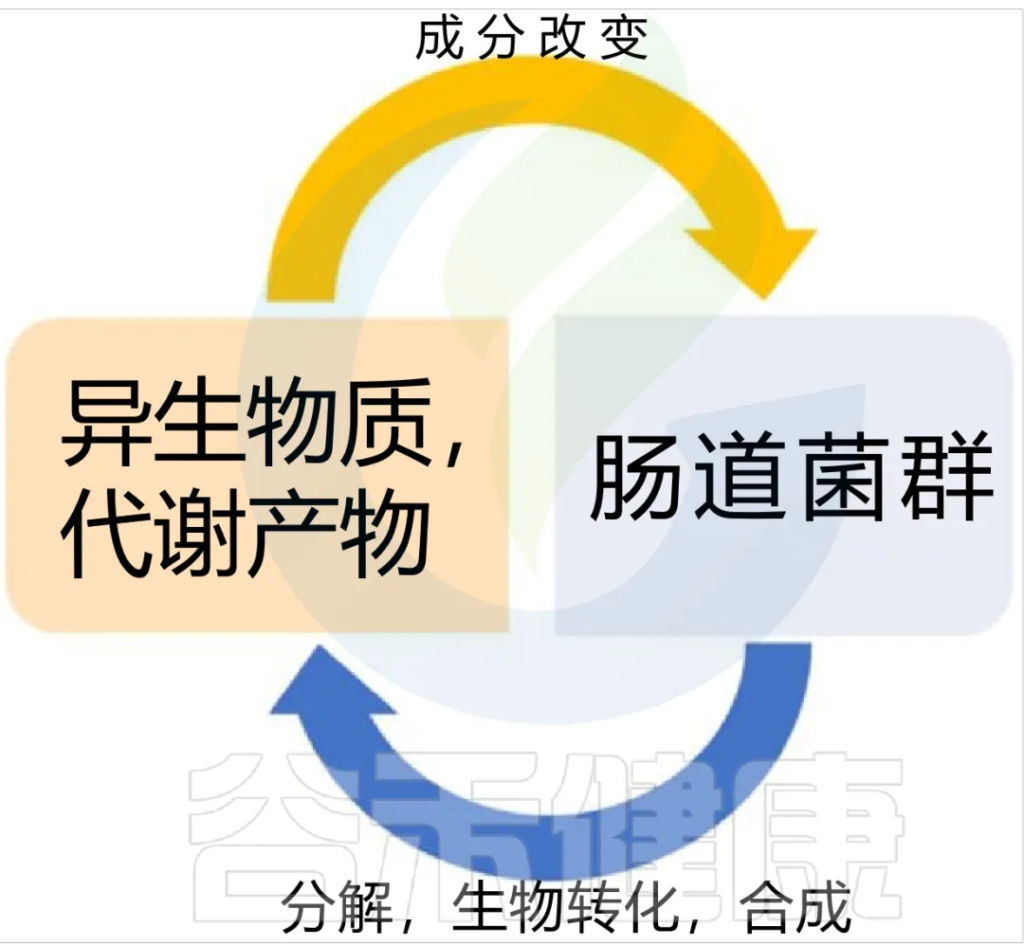
◆ 异生素(包括抗生素、重金属和环境化学品) 对肠道微生物组成的影响是周期性的,因微生物群是外源生物转化所必需的,所以异生素在到达其靶器官部位之前的代谢很大程度上取决于微生物群。
◆ 通过体内和体外研究都表明了,肠道微生物群参与了异生物质的生物转化,其中缺乏肠道微生物群会影响许多肝酶基因的表达。缺乏代谢特定化合物所必需的微生物会导致其在宿主中的累积,从而导致产生毒性。
对 SPF 和无菌小鼠使用环丙沙星后,显示 —— 肝脏 Cyp3a11 表达降低,这与肠道微生物群的改变有关。由于抗生素给药后产生 LCA 的细菌减少从而导致较的低石胆酸 (LCA) 水平,这可能是Cyp3a11 表达减少的原因。对人类的类似影响可导致多种 CYP3A4(Cyp3a11 的人体类似物) 依赖性药物的清除及减少。
◆ 使用抗生素对肠道微生物组成的改变,会产生的影响 ——
肝脏脂质积累水平增加
甘油三酯(TG) 水平升高
唾液酸和琥珀酸盐的水平增加
对沙门氏菌和艰难梭菌的易感性增加
导致某些仅由细菌产生的代谢物或维生素缺乏
导致铜 (Cu) 代谢发生变化
由于铜在一些功能中所发挥的作用,这可能会对免疫和肠道屏障产生影响。
◾细菌的相关影响
抗生素可以改变几个主要功能基因的转录,其中主要包括 —— 编码转运蛋白的基因;参与碳水化合物代谢的基因和蛋白质合成。
◆ 交叉喂养是肠道微生物群的一个重要特征,常见如 利用低聚果糖和淀粉产生乳酸和乙酸;而产生丁酸盐的厌氧菌不能利用低聚果糖和淀粉,而是依赖乳酸和乙酸作为生长底物。在许多细菌群中,通过交叉喂养间接促进了产丁酸盐物种的增殖和扩张。对此进行的相关研究发现万古霉素是一种革兰氏阳性靶向抗生素,可减少肠道中革兰氏阴性细菌的丰度,这可能是由于其细菌中的相互依赖性所导致的。相互依赖可能会因使用抗生素而受到干扰,从而导致某些代谢物/化合物的积累增加或缺乏。
◆ 细菌使用模式识别受体 (PRR) 通过产生胆汁酸、SCFA、脂肪酸、氨基酸、LPS、脂磷壁酸、鞭毛蛋白、CpG DNA 和肽聚糖的信号与其宿主相互作用,这些信号分子既可以作为其他细胞的能量来源,也可以通过 G 蛋白偶联受体和核受体家族、游离脂肪酸受体调节或调节免疫细胞(如单核细胞、巨噬细胞、T 细胞)的功能。
抗生素的使用导致这些细菌的减少,从而减少了 PRR,产生如 TLR 信号传导和先天防御的下游调节。对其研究发现,抗生素介导的丁酸盐产生细菌减少会导致通过细胞内的丁酸盐传感器的过氧化物酶体增殖物其激活受体 γ 的上皮信号传导减少。
同样,由于产生 IL-22 的淋巴样细胞的迁移中断,共生微生物群的抗生素破坏,增加了其肺炎的易感性;这种效应可以通过在出生时将共生微生物群转移给小鼠来逆转。共生菌还在防止结肠损伤和维持肠道稳态方面具有重要作用,共生体通过 TLR 诱导保护因子的释放,然而这些因子在缺乏共生细菌的抗生素治疗的小鼠中没有得到释放;因此,由于微生物群落组成的变化,抗生素可以影响复杂的宿主-微生物相互作用。
◾ 抗生素抗性基因
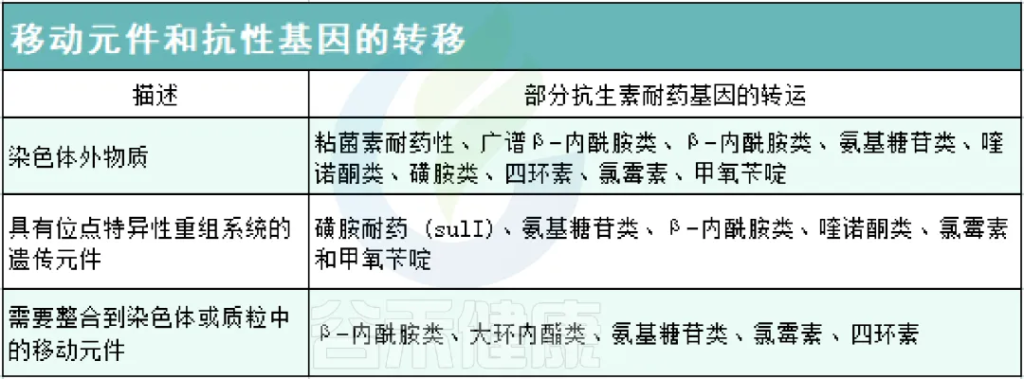
肠道已被确定为抗生素耐药性的中心,人体也是抗生素抗性基因(antibiotic resistance genes; ARGs)的储存库。在肠道中,细菌可以通过移动遗传元件将基因水平垂直传递给其他相关或不相关的细菌。
◆ 抗生素抗性基因存在于环境中,包括海洋和淡水体、土壤、冰川、食物链以及内部人类;除细菌外,病毒也是抗生素抗性基因的携带者。有些ARG的传播是历史遗留性的,例如在一些未受污染/未受污染的环境中;但其中大部分是因为人类广泛使用抗生素所传播的,除了用于治疗人类感染外,抗生素还被广泛用作动物体重增加的生长促进剂以及治疗和控制感染的使用,甚至应用于水产养殖。
其中一些抗生素与治疗人类感染的抗生素相同或结构相似,例如红霉素、庆大霉素、恩诺沙星、新霉素、链霉素。农业和水产养殖中抗生素抗性细菌的发展是一个严重的问题,因为这些细菌可以通过食物链进入人体,促进交叉耐药性,并降低传染性细菌对抗生素治疗的敏感性。
◆ 有研究发现来自偏远地区的人类中存在抗生素抗性基因,然而这些人对抗生素的接触使用非常有限;其中 —— 四环素、氨苄青霉素、甲氧苄啶/磺胺甲恶唑、链霉素和氯霉素等抗生素的高水平获得性耐药。
进而研究发现,尽管没有使用过抗生素,但健康的人体内也有抗生素抗性基因——对从未接触过抗生素的健康婴儿和儿童进行的研究表明,存在对 β-内酰胺类、氟喹诺酮类、四环素类、大环内酯类、磺胺类药物或多种药物产生耐药性的基因。
该研究发现其肠球菌属、葡萄球菌属、克雷伯氏菌属、链球菌属和大肠杆菌/志贺氏菌属是 ARGs 的主要携带者。
以下,列举出可用于 ARGs 转移的各种可移动遗传元件:
Patangia DV, et al., Microbiologyopen. 2022
抗生素可对宿主组织产生直接毒性作用,如 ——
线粒体损伤
抑制核糖体基因表达
哺乳动物细胞中的氧化组织损伤
该结论现今依旧存在一些争议。抗生素有时会使原本要治疗的病情变得恶化。许多 β-内酰胺类抗生素的杀菌作用会增加毒素的产生,例如 —— 从肠出血性大肠杆菌中释放的志贺毒素,使宿主更容易患溶血性尿毒症综合征。
抗生素还有可能直接影响宿主的代谢,无需微生物作为介质,同时会使目标病原体对抗生素的敏感性降低;宿主代谢物的这些变化大多发生在感染部位,其中包括高水平的 AMP,这会降低抗生素的功效并增加吞噬的活性。由于抗生素对免疫细胞呼吸活动的抑制作用,这可能会导致免疫功能的损伤。
以下,列举出可单独使用或在某些情况下与抗生素治疗联合使用的各种抗生素替代品:
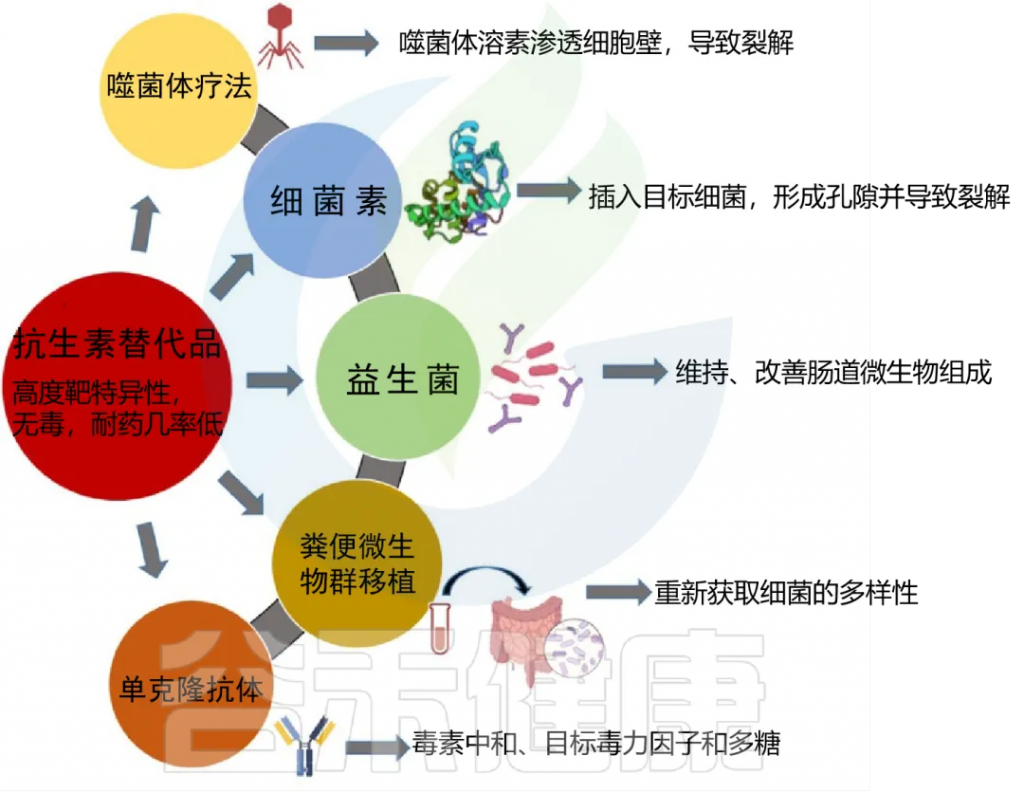

Patangia DV, et al., Microbiologyopen. 2022
因为抗生素的使用会导致微生物组成发生变化,很可能会对宿主产生有害的影响。为减少其影响,使用一些方法在使用抗生素后或与抗生素一起进行调节使用,得以更快地恢复其微生物群。
抗生素的使用其主要问题之一就是对于细菌耐药性的产生。目前正在研究诸如噬菌体(噬菌体) 疗法和细菌素等替代物作为抗生素的替代品或抗生素的补充疗法,以克服耐药性问题。
◆ 噬菌体疗法在1900年代初首次被提出和使用,但由于抗生素的引入,噬菌体疗法在西方医学中逐渐被摒弃,但在国外有部分国家仍旧使用着。随着抗生素耐药性危机的日益严重,需要对噬菌体疗法进行重新审视。
如今已经证明噬菌体疗法可以成功地治疗呼吸道铜绿假单胞菌的感染。随着使用特异性噬菌体疗法,逐步实现了对多重耐药鲍曼不动杆菌患者的感染进行了清除和成功治疗;以及对细菌性前列腺炎、败血症和急性肾损伤患者的病原体实现了临床症状的减轻以及根除。
对96名患者的伤口和溃疡的实验中有 67 名在噬菌体治疗后愈合,其愈合与病原体的减少有关;还在使用工程化噬菌体治疗耐药性脓肿分枝杆菌中显示了囊性纤维化患者的临床改善。对其进行深入研究后,发现使用噬菌体溶解蛋白作为抗菌化合物的方法,可以使噬菌体成为抗生素的强大抗菌竞争者。
◆ 细菌素 —— 另一类潜在的抗生素替代品,是由细菌产生的核糖体产生的抗菌肽,由于特定的免疫机制,细菌本身对杀伤肽免疫。迄今为止,细菌素在食品工业中主要用作食品安全剂和防腐剂;在动物研究中,细菌素作为抗菌剂已逐渐展示出期望的结果。
在小鼠模型的研究中,成功使用绿脓杆菌治疗铜绿假单胞菌肺部感染,其疗效并高无任何副作用;在给予产乳链菌肽和片球菌素的乳酸乳球菌和乳酸乳酸菌菌株有助于减少肠道内耐万古霉素的肠球菌定植。
细菌素已成功应用于治疗和预防牛乳腺炎,且其疗效与抗生素相当。此外,对由葡萄球菌引起乳腺炎的8名哺乳期女性的研究中,已经证明了乳酸链球菌肽可有效的对其进行治疗。
◆ 单克隆抗体作为替代品或与抗生素结合使用,也可以解决抗生素耐药性的问题。单克隆抗体绕过了毒性、耐药性发展和免疫系统早期清除的并发症,这在抗生素的情况下是可见的。使用单克隆抗体治疗细菌感染是近几年兴起的,在此之前,单克隆抗体主要用于治疗癌症、自身免疫性疾病或病毒感染。
在兔子身上进行实验研究表明,使用单克隆抗体bezlotoxumab对抗炭疽保护性抗原是成功的。奥比妥昔单抗的使用提高了接受致死剂量的炭疽芽孢杆菌孢子兔子的存活率;在一项 2655 名参与者的临床试验中,使用bezlotoxumab(抗艰难梭菌毒素的单克隆抗体) 治疗艰难梭菌感染可降低感染的复发率。进一步研究发现,从患者的 B 细胞中产生了一种单克隆抗体,用于对抗小鼠结核分枝杆菌的感染。
单克隆抗体比生产抗生素虽然成本更高,但有很许多好处 —— 相比较细菌素、噬菌体及其内溶素、单克隆抗体的主要优点之一是可以具有高度的靶标特异性,因此对微生物群的附带损害最小。对于这方面的研究,更多的是将用于改变医学上的使用。
◆ 益生菌被广泛的应用于此方面,如今已被证明其可以增加有益微生物的丰度,稳定微生物群落,从而减轻抗生素的影响。
益生菌是通过促进抗菌肽的产生、从而产生细菌素,通过争夺肠道黏膜上的营养物质和受体来抑制非共生菌的生长、增强肠道屏障功能和调节免疫力来发挥作用的,但使用益生菌可能不能够让肠道微生物群完全恢复如初。
◆ FMT更有利于恢复肠道中的微生物平衡。FMT已被广泛用于医疗性的重平衡艰难梭菌感染患者的微生物群,恢复其微生物群和代谢活性。
FMT还可以在抗生素治疗前利用患者自身的供体粪便,称为自体FMT。由于如疗效、成本和适用性等多种因素,使选择FMT成为了一个极具发展性的选择,但具体的使用还需要详细的研究来进行优化,并对其进一步进行肠道疾病以外的其他应用可能性的研发。
人体还可以通过合理的饮食调节和健康的作息安排来控制自身的微生物群,从长远来看,自身的调控会保持机体持续的健康,且对预防炎症疾病起到很好的作用。
以上对于肠道菌群在宿主代谢和免疫功能(如免疫发育、定植抗性、细胞信号传导) 中的重要性;抗生素在单个细菌细胞水平上的影响,其使用和滥用会导致耐药性的发生以及抗生素治疗的替代方法进行了说明。
在先进的组学技术的帮助下,宿主和微生物群之间复杂的相互作用现在变得清晰起来。抗生素会破坏微生物平衡,从而破坏细菌群落内相互关系,以及影响其与宿主之间的关联,并因此产生的耐药菌使临床治疗变得困难。
由于宿主和微生物群之间的这种复杂联系,目前对抗生素需要遵循严谨的使用规范,而;另一方面,对抗生素替代品的研究以及应用是重点,要同时满足限制替代品所附带的损害。研究出可以维持和改善宿主健康并在使用时尽量减少抗生素影响的治疗方法。
主要参考文献:
Abrams, G. D., & Bishop, J. E. (1967). Effect of the normal microbial flora on gastrointestinal motility. Proceedings of the Society for Experimental Biology and Medicine, 126(1), 301– 304.
Adedeji, W. A. (2016). The treasure called antibiotics. Annals of Ibadan Postgraduate Medicine, 14(2), 56– 57.
Adriaenssens, N., Coenen, S., Versporten, A., Muller, A., Minalu, G., Faes, C., Vankerckhoven, V., Aerts, M., Hens, N., Molenberghs, G., & Goossens, H., ESAC Project Group. (2011). European surveillance of antimicrobial consumption (ESAC): Outpatient antibiotic use in Europe (1997-2009). Journal of Antimicrobial Chemotherapy, 66(Suppl. 6), 3– 12.
Akhavan, B. J., Khanna, N. R., & Vijhani, P. (2020). Amoxicillin, StatPearls [Internet]. StatPearls Publishing.
Allegretti, J. R., Mullish, B. H., Kelly, C., & Fischer, M. (2019). The evolution of the use of faecal microbiota transplantation and emerging therapeutic indications. The Lancet, 394(10196), 420– 431.
Aagaard, K., Ma, J., Antony, K. M., Ganu, R., Petrosino, J., & Versalovic, J. (2014). The placenta harbors a unique microbiome. Science Translational Medicine, 6(237), 237ra65.
Blaser, M. (2011). Stop the killing of beneficial bacteria. Nature, 476(7361), 393– 394.
Brestoff, J., & Artis, D. (2013). Population genetic tools to dissect innate immunity in humans. Nature Immunology, 14(7), 676– 684.
Brugman, S., Klatter, F. A., Visser, J. T., Wildeboer-Veloo, A. C., Harmsen, H. J., Rozing, J., & Bos, N. A. (2006). Antibiotic treatment partially protects against type 1 diabetes in the bio-breeding diabetes-prone rat. Is the gut flora involved in the development of type 1 diabetes? Diabetologia, 49(9), 2105– 2108.
Bui, T., & Preuss, C. V. (2021). Cephalosporins, StatPearls [Internet]. StatPearls Publishing.
Cahenzli, J., Köller, Y., Wyss, M., Geuking, M. B., & McCoy, K. D. (2013). Intestinal microbial diversity during early-life colonization shapes long-term IgE levels. Cell Host and Microbe, 14(5), 559– 570.
Cao, F., Wang, X., Wang, L., Li, Z., Che, J., Wang, L., Li, X., Cao, Z., Zhang, J., Jin, L., & Xu, Y. (2015). Evaluation of the efficacy of a bacteriophage in the treatment of pneumonia induced by multidrug resistance Klebsiella pneumoniae in mice. BioMed Research International, 2015, 2015– 2019.
Cao, L. T., Wu, J. Q., Xie, F., Hu, S. H., & Mo, Y. (2007). Efficacy of nisin in treatment of clinical mastitis in lactating dairy cows. Journal of Dairy Science, 90(8), 3980– 3985.
Cash, H. L., Whitham, C. V., Behrendt, C. L., & Hooper, L. V. (2006). ‘Symbiotic bacteria direct expression of an intestinal bactericidal lectin’. Science, 313(5790), 1126– 1130.
Chaves, B. J., & Tadi, P. (2021). Gentamicin, StatPearls [Internet]. StatPearls Publishing.
Centre for Disease Control (CDC). (2017). Pediatric treatment recommendations.
Aloisio, I., Quagliariello, A., De Fanti, S., Luiselli, D., De Filippo, C., Albanese, D., Corvaglia, L. T., Faldella, G., & Di Gioia, D. (2016). Evaluation of the effects of intrapartum antibiotic prophylaxis on newborn intestinal microbiota using a sequencing approach targeted to multi hypervariable 16S rDNA regions. Applied Microbiology and Biotechnology, 100(12), 5537– 5546.
Arboleya, S., Binetti, A., Salazar, N., Fernández, N., Solís, G., Hernández-Barranco, A., Margolles, A., los Reyes-Gavilán, C. G., & Gueimonde, M. (2012). Establishment and development of intestinal microbiota in preterm neonates. FEMS Microbiology Ecology, 79(3), 763– 772.