-

 CNAS L23010
CNAS L23010

 国家高新企业 | ISO9001认证 | 肠道健康精准检测高新技术研发中心 | 专精特新企业
国家高新企业 | ISO9001认证 | 肠道健康精准检测高新技术研发中心 | 专精特新企业 二级病原微生物安全实验室
二级病原微生物安全实验室- 联系电话:+13336028502
- +400-161-1580
- service@guheinfo.com


谷禾健康

慢性疼痛已成为困扰全球五分之一成年人的重大公共卫生挑战,表现为一种复杂的、多维度失调的病理状态,深刻影响患者的生理、心理乃至社交。
这一持续3个月或更长时间的疼痛现象,呈现出锐痛、刺痛、灼烧感、酸痛等多样化特征,可能局限于特定部位或广泛分布全身,因其易于复发的特性,给个人、家庭及整个社会带来了沉重的经济与医疗负担。
尽管现代医学在疼痛管理方面已取得一定进展,但现有的治疗策略——如阿片类药物、非甾体抗炎药(NSAIDs)、抗惊厥药及抗抑郁药等,往往伴随着疗效有限、副作用显著(如成瘾、胃肠道损伤、中枢神经系统抑制等)以及个体差异巨大等问题。
更重要的是,这些疗法多以对症处理为主,难以触及慢性疼痛复杂病理生理机制的核心——包括外周敏化、中枢敏化、神经炎症、神经-免疫失衡等关键病理过程,导致许多患者的临床需求远未得到满足。因此,探索慢性疼痛发生发展的深层机制,并据此开发更为精准、高效且安全的创新性治疗策略,已成为疼痛研究领域亟待突破的关键瓶颈。
近年来飞速发展的肠道菌群研究为我们理解和干预慢性疼痛提供了一个新视角。肠道菌群通过”微生物群-肠-脑轴”这一复杂的双向通讯网络,影响着中枢神经系统的功能,包括情绪、认知乃至疼痛感知。越来越多的证据表明,肠道菌群失调与多种慢性疾病的发生发展密切相关,特别是在神经病理性疼痛、炎症性疼痛、内脏痛等多种慢性疼痛模型中,菌群结构与功能的特征性改变及其与疼痛表型的密切联系正以前所未有的速度向纵深拓展。
本文旨在系统阐述慢性疼痛的核心病理特征,并概述肠道菌群失调对宿主生理的广泛影响;深入剖析微生物群-肠-脑轴在疼痛感知与调节中的多通路作用,包括神经、免疫、内分泌及关键代谢产物(如短链脂肪酸、次级胆汁酸、色氨酸代谢物)的介导机制;同时整合最新的临床前与临床研究证据,展示在不同慢性疼痛模型中肠道菌群的特征性改变;评估了当前基于肠道菌群调控的慢性疼痛干预策略,为慢性疼痛的基础研究与临床转化提供参考。
慢性疼痛持续3个月或更长时间,可能持续性的,也可能时好时坏地反复发作。它可能影响人们到无法工作、正常进食、参与体育活动或享受生活的程度。
慢性疼痛有哪些症状?
慢性疼痛有:锐痛、刺痛、灼烧感、搏动性疼痛、酸痛、僵硬感等。
慢性疼痛可能局限于特定部位(背部、颈部、关节)或广泛分布全身。
患有慢性疼痛的人常常也会感到疲倦,睡眠问题,食欲不振和/或对食物失去兴趣,以及体重减轻。
经典闭环:疼痛、抑郁、失眠
疼痛可能会让人专注于疼痛,出现抑郁和易怒,抑郁和易怒通常会导致失眠和疲劳,进而导致更多的易怒、抑郁和疼痛。
慢性疼痛的原因?
一些已知的慢性疼痛原因包括:
这包括关节、肌肉和骨骼的广泛疼痛,通常表现为隐痛或酸痛。
关节炎引起的疼痛也发生在关节中,通常表现为隐痛。这是关节炎对关节造成的损伤所导致的。
腹痛和痉挛可能由于 IBS 发生,这是由于肠道和大脑之间的联系。肠易激综合征引起的慢性疼痛通常包括腹部痉挛和剧烈疼痛,甚至背痛。
持续的下体疼痛可能来自多种原因,包括先前的损伤或特定状况,如坐骨神经痛或椎间盘突出。
虽然头痛和偏头痛不同,但你可能会因为其中任何一种而出现慢性疼痛。如果头痛或偏头痛每月出现 15 天或更多天,则被视为慢性。
这种状况会影响盆腔和腹部区域,并在月经周期期间、之前或之后引起慢性盆腔疼痛。它还可能导致消化问题和一般的胃痛。
患有慢性疲劳综合征的人可能会经历身体疼痛、头痛和喉咙痛,伴随极度疲劳、疲劳和睡眠障碍等症状。
还有很多其他例如癌症等疾病,总的来说,包括神经性的(神经损伤或刺激)、伤害性的(组织损伤、受伤、手术等)、肌肉骨骼性的(韧带、肌腱、肌肉、关节、骨骼等)、炎症性的(免疫系统对感染或受伤的反应)、心因性的(心理状况引起的疼痛)、机械性的(受到物理压力)等。
为什么传统的对症治疗往往收效甚微,甚至可能带来新的问题?要回答这些问题,我们需要深入探讨慢性疼痛的病理生理学基础。
慢性疼痛的本质远非简单的伤害性感受信号的持续传递,而是一个涉及外周及中枢神经系统发生复杂可塑性改变的病理过程。
慢性疼痛的核心特征在于,神经系统对伤害性及非伤害性刺激的反应模式发生了持久性的、异常的增强和放大,使得疼痛感知与初始损伤或刺激的程度和范围不再匹配,甚至在原始致伤因素消失后依然存在。
理解这些核心机制,是后续探讨肠道菌群如何影响疼痛的关键。
外周敏化与中枢敏化:疼痛信号的恶性循环
☆ 外周敏化
外周敏化(Peripheral Sensitization)是指在外周组织损伤或炎症部位,伤害性感受器(痛觉感受器)的兴奋性异常增高的现象。
组织损伤后释放的多种炎症介质,如缓激肽、前列腺素(PGE₂)、TNF-α、IL-1β、神经生长因子(NGF)等,可以直接或间接地作用于感觉神经末梢上的特异性受体和离子通道(如瞬时受体电位香草酸受体1亚型 TRPV1、酸敏感离子通道 ASIC等)。
这些介质通过激活下游信号通路(如PKA、PKC、MAPK等),导致离子通道磷酸化、表达上调或膜转运增加,从而降低伤害性感受器的激活阈值,并增强其对刺激的反应强度。
其结果是,即使是轻微的刺激也会引发强烈的疼痛感(痛觉过敏,hyperalgesia),甚至非伤害性刺激(如轻触)也能诱发疼痛(异常疼痛,allodynia)。
☆ 中枢敏化——慢性疼痛持续化和扩散的关键机制
中枢敏化(Central Sensitization)指脊髓背角和更高级中枢(如丘脑、杏仁核、前扣带皮层等)神经元对伤害性信号的反应性增强和持久性增高。其形成涉及复杂的神经元可塑性改变:
长期或强烈的伤害性输入,导致初级传入神经元末梢释放过量的兴奋性神经递质,如谷氨酸和P物质。谷氨酸激活突触后膜上的AMPA受体和NMDA受体(N-甲基-D-天冬氨酸受体)。特别是NMDA受体的激活,允许Ca²⁺内流,触发一系列下游信号级联反应,导致突触后神经元兴奋性增强,出现wind-up效应和长时程增强(LTP)。
中枢敏化过程中,脊髓背角的抑制性神经元(如释放GABA或甘氨酸的神经元)功能减弱或凋亡,导致对兴奋性信号的抑制不足,进一步加剧了疼痛信号的放大。
来自脑干(如中缝大核、蓝斑核)的下行抑制通路,通过释放5-羟色胺(5-HT)和去甲肾上腺素(NE)等神经递质,对脊髓水平的疼痛传递发挥重要的抑制作用。在慢性疼痛状态下,这些下行抑制通路的功能往往受损,导致疼痛信号的“闸门”失控。
长期的中枢敏化可导致神经元内基因表达发生持久性改变,合成更多促进疼痛的受体、离子通道和神经递质,从而巩固和维持疼痛状态。
神经炎症:疼痛的“催化剂”与“放大器”
神经炎症是指在中枢神经系统(CNS)内发生的炎症反应,以神经胶质细胞(主要是小胶质细胞和星形胶质细胞)的激活为核心特征。在慢性疼痛状态下,神经炎症不仅参与疼痛的启动,更在疼痛的维持和慢性化中扮演关键角色。
作为中枢神经系统中的主要免疫细胞,小胶质细胞(Microglia)在接收到外周损伤信号或神经元异常活动信号后被迅速激活。激活的小胶质细胞形态改变,并大量释放促炎细胞因子(如TNF-α, IL-1β, IL-6)、趋化因子(如CCL2, CXCL1)以及活性氧(ROS)等。这些物质直接增强神经元的兴奋性,促进中枢敏化的形成。
星形胶质细胞(Astrocytes)的激活通常稍晚于小胶质细胞,但在疼痛的慢性化维持中作用更为持久。激活的星形胶质细胞同样释放多种促炎介质,并且可以通过减少对谷氨酸等兴奋性神经递质的清除、下调GABA能抑制以及形成胶质瘢痕等方式,进一步加剧神经元兴奋性的异常和疼痛的持续。
神经免疫交互作用:复杂的对话网络
慢性疼痛的持续化并非单纯的神经系统事件,而是神经系统与免疫系统之间复杂交互作用的结果。
外周免疫细胞(如巨噬细胞、T淋巴细胞)可以释放细胞因子和趋化因子,这些因子不仅作用于外周神经元,还可以通过血脑屏障(在某些病理状态下其通透性会增加)或迷走神经等途径影响中枢神经胶质细胞和神经元的活性。
神经系统也可以通过释放神经递质和神经肽来调节免疫细胞的功能。这种双向的神经免疫对话失衡,是导致炎症反应迁延不愈、疼痛信号持续放大的重要原因。例如,某些T细胞亚群(如Th1, Th17)及其分泌的细胞因子被认为促进疼痛,而调节性T细胞(Treg)则可能发挥疼痛缓解作用。
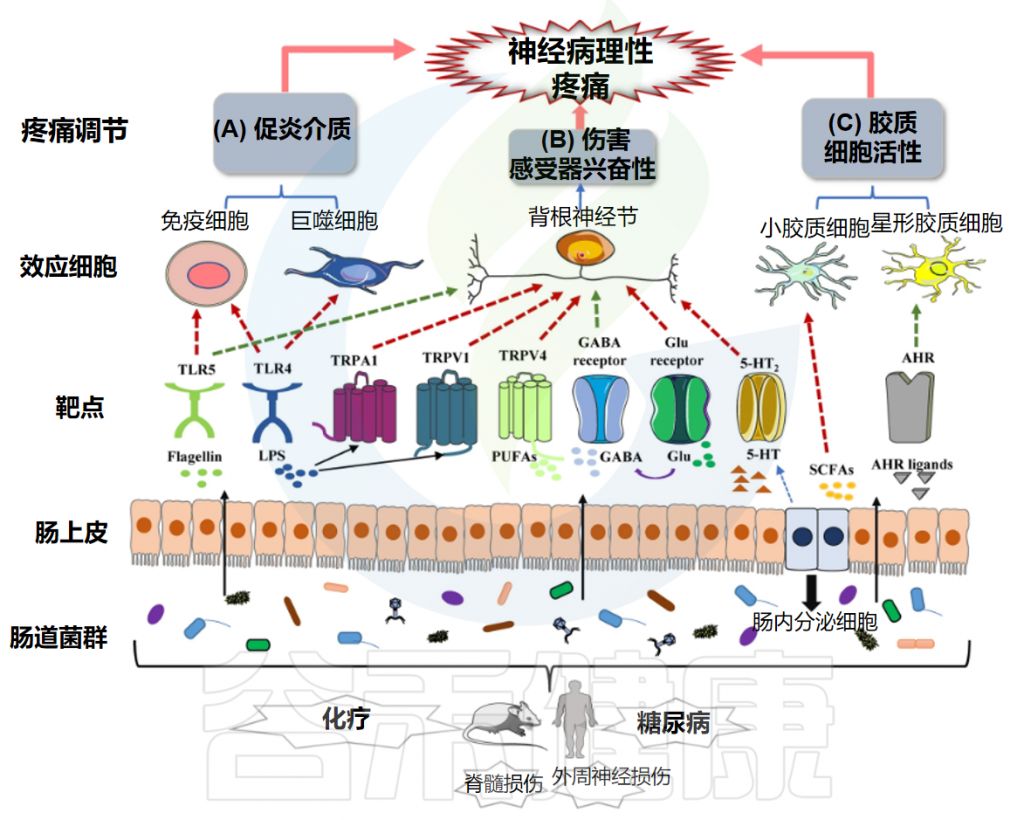
关键分子与信号通路:疼痛机制的核心节点
上述病理生理过程的实现,依赖于一系列关键分子和信号通路的参与。简要了解这些节点,有助于后续理解肠道菌群如何通过影响这些靶点来调控疼痛:
– TRP通道家族(TRPV1, TRPA1, TRPM8等)参与温度、化学和机械刺激的感受;
– 电压门控钠离子通道(Nav1.7, Nav1.8, Nav1.9等)负责动作电位的产生和传导;
– P2X受体(特别是P2X3, P2X4, P2X7)是ATP的受体,参与神经元和胶质细胞的激活。
NMDA受体是中枢敏化的核心;AMPA受体介导快速兴奋性突触传递;GABA受体和甘氨酸受体介导抑制性传递。
TNF-α、IL-1β、IL-6等促炎细胞因子及其相应的受体在神经炎症和神经元敏化中起关键作用。
如MAPK通路(ERK, JNK, p38)、NF-κB通路、PI3K-Akt通路等,这些通路被上游受体激活后,调控基因表达,影响神经元功能和炎症反应。
慢性疼痛的病理生理机制是一个多层面、多环节、动态演变的复杂过程,涉及外周与中枢神经系统的敏化、神经炎症的驱动以及神经-免疫的失衡互动。正是这些核心机制的异常,构成了慢性疼痛难以治愈的根源。
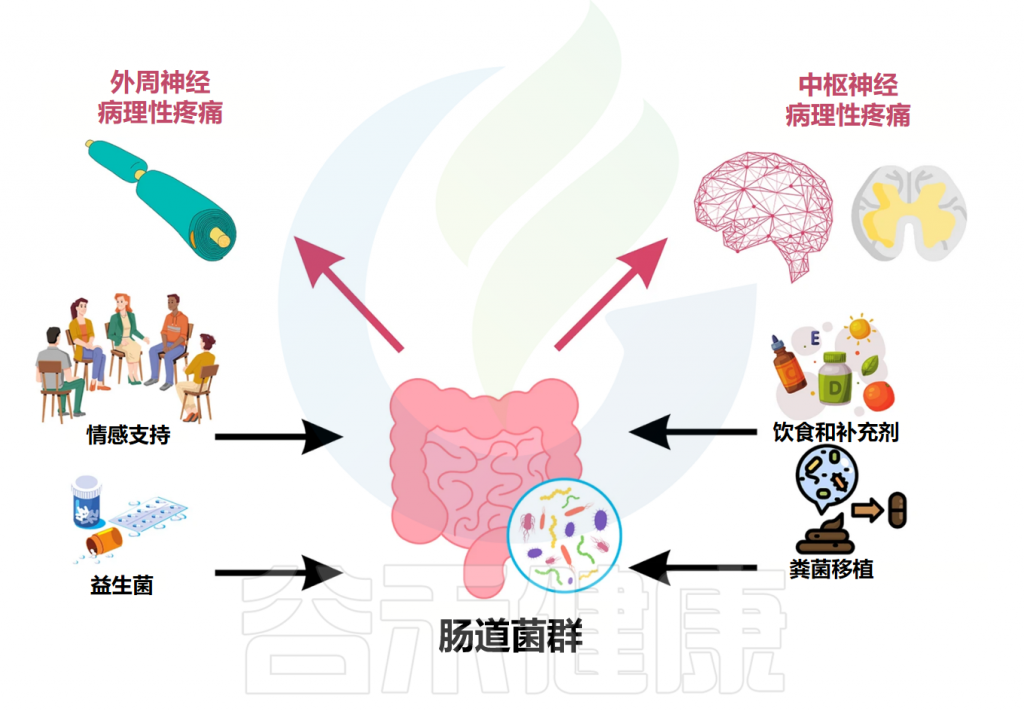
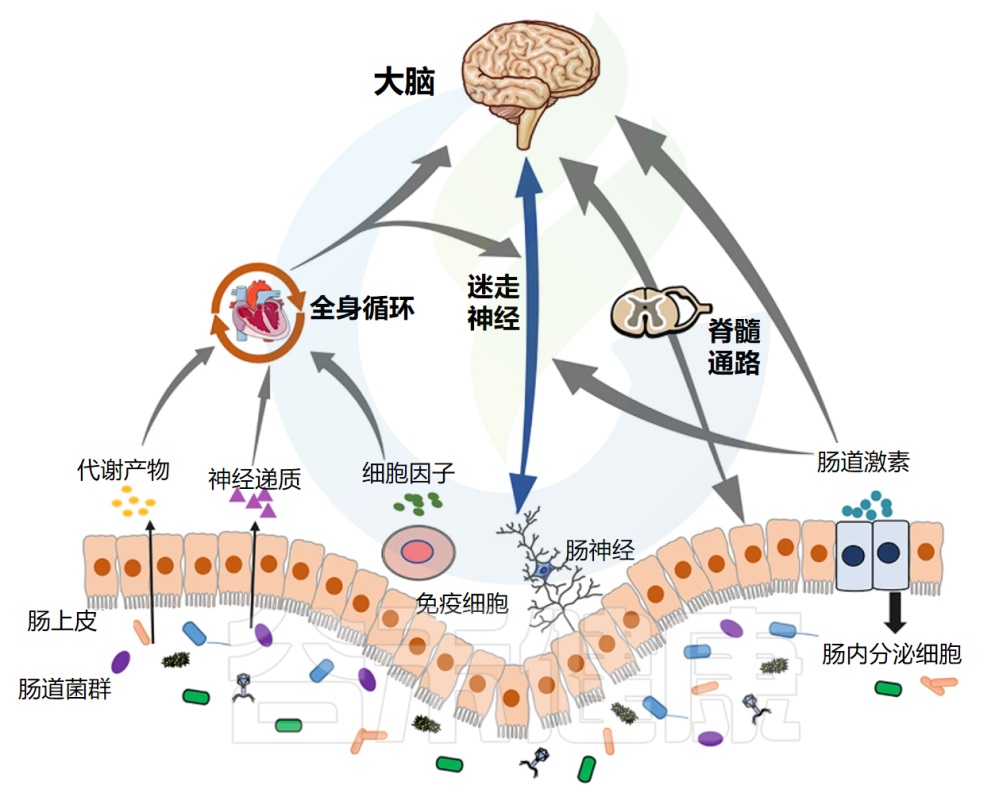
肠道菌群在健康与疾病中的作用日益受到重视,其与中枢神经系统功能及相关疾病的复杂联系,包括慢性疼痛,正通过“微生物群-脑-肠轴”(Microbiota-Gut-Brain Axis, MGBA)这一概念得到系统性的阐释。
微生物群-脑-肠轴是一个复杂的、双向的通讯网络,整合了神经、免疫、内分泌、代谢等多个信号通路,允许肠道微生物与大脑之间进行持续的对话。肠道菌群的稳态或失调,能够深刻影响这一轴的功能,从而在慢性疼痛的发生、发展和维持中扮演关键角色。
微生物群-脑-肠轴:疼痛调控的关键枢纽
脑-肠-菌轴构成了肠道微生物影响宿主疼痛感知和调控的主要生理基础。其主要通讯途径包括:
▼
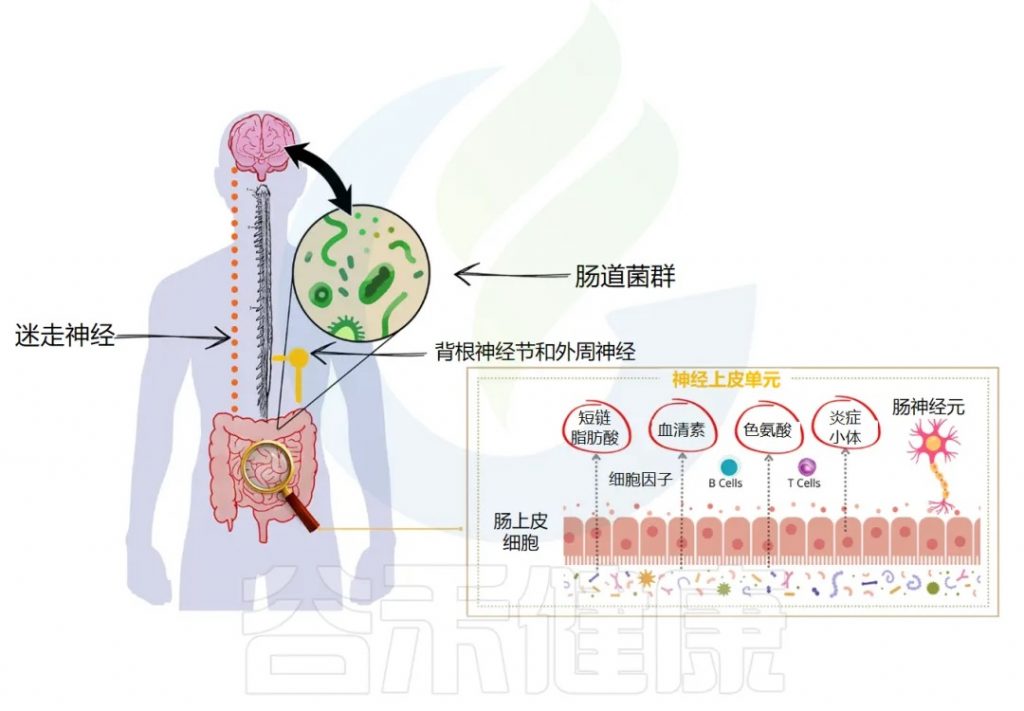
神经通路:迷走神经的桥梁作用
迷走神经(Vagus Nerve),作为第十对脑神经,是连接脑干与胸腹腔脏器之间最长、分布最广的神经通路,构成了微生物群-脑-肠轴中最为直接和关键的神经通讯链路。其在拉丁语中意为“流浪者”,形象地描述了它在体内广泛的行程。
迷走神经具有双向传导功能,但其传入纤维(afferent fibers)占据了绝大多数(约80-90%),这意味着它主要负责将来自内脏(包括胃肠道)的各种生理和病理信号传递给中枢神经系统。
这些信号包括机械牵张(如肠道扩张)、化学刺激(如营养物质、pH变化、毒素),以及至关重要的来自肠道菌群及其代谢产物的信号。
1、迷走神经传入信号的感知与传递
肠道菌群并不直接与大脑进行物理接触,但它们产生的海量代谢物以及对肠道内环境的塑造,能够被迷走神经末梢灵敏地感知。这一感知过程可以是直接的,也更多是通过间接途径实现:
——间接激活:肠道内分泌细胞的关键中介作用
肠道内分泌细胞(Enteroendocrine Cells, EECs)是散在于肠道上皮细胞间的特化感觉细胞,它们能够直接感受肠腔内的化学环境变化,包括菌群代谢产物的刺激。当菌群代谢产物,特别是短链脂肪酸(SCFAs),如乙酸、丙酸和丁酸,作用于EECs表面的特异性G蛋白偶联受体(如GPR41/FFAR3, GPR43/FFAR2)时,会触发EECs释放多种神经活性物质。
——直接激活(可能性较低但存在)
这些由菌群活动引发的、经由迷走神经传入的信号,首先汇聚于脑干的孤束核(Nucleus of the Solitary Tract, NTS)。NTS是内脏感觉信息传入中枢的第一个整合处理站。从NTS开始,这些信号进一步投射到更高级的脑区,包括:
通过这一系列复杂的神经投射,肠道菌群的状态能够深刻影响宿主对疼痛的感知强度、情感反应以及认知评价。
2、 迷走神经在菌群介导的镇痛及行为调节中的关键作用——来自迷走神经切断术的证据
迷走神经的完整性对于许多肠道菌群介导的生理效应至关重要,尤其是在情绪和疼痛调节方面。迷走神经切断术(Vagotomy),特别是保留肝支和胃支的膈下迷走神经切断术(Surgical Subdiaphragmatic Vagotomy, SDG),已成为研究迷走神经在菌群-脑轴中作用的关键实验手段。
益生菌的镇痛与抗焦虑/抑郁效应依赖于迷走神经
研究表明,迷走神经的完整性对于某些菌群介导的镇痛效应至关重要;迷走神经切断术可以阻断特定益生菌的抗焦虑和抗抑郁作用,并可能影响其对内脏痛的调节。
例如,经典研究表明,益生菌鼠李糖乳杆菌(Lactobacillus rhamnosus JB-1)能够通过迷走神经依赖的机制减轻小鼠的焦虑和抑郁样行为,并改变中枢GABA受体的表达。当迷走神经被切断后,这些有益效应便消失了。
类似地,一些益生菌在动物模型中能够缓解内脏疼痛。但是,当研究者切断迷走神经后,这种镇痛效果会消失或明显减弱。这有力证明了迷走神经的重要作用,它是有益菌株信号传递到大脑的必要通路,也是产生镇痛效应的关键环节。
3. 迷走神经传出信号对肠道和菌群的反向调控
微生物群-肠-脑轴的通讯是双向的。大脑不仅接收来自肠道和菌群的信号,也通过迷走神经的传出纤维(efferent fibers)主动调节肠道功能,进而间接影响肠道菌群的生态位和组成。
– 调节肠道蠕动和分泌
迷走神经传出信号是胃肠道运动(如胃排空、小肠蠕动)和消化液分泌(如胃酸、胰酶)的主要神经调节器。这些生理活动直接影响食糜在肠道内的停留时间、营养物质的消化吸收效率以及肠道内的物理化学环境(如pH值),从而为不同类型的微生物创造或改变其生存和繁殖的生态位。
– 维持肠道屏障完整性
迷走神经的传出信号,特别是通过胆碱能抗炎通路(Cholinergic Anti-inflammatory Pathway, CAP),在维持肠道屏障功能和控制局部炎症中发挥重要作用。该通路涉及迷走神经释放乙酰胆碱(ACh),ACh作用于肠道黏膜免疫细胞(如巨噬细胞)表面的α7烟碱型乙酰胆碱受体(α7nAChR),从而抑制促炎细胞因子的产生,减轻炎症反应,保护肠道屏障。一个健康的肠道屏障对于限制有害菌及其产物(如LPS)的易位至关重要。
– 影响黏液层
迷走神经可能参与调节肠道黏液层厚度和成分,黏液层是肠道上皮的第一道物理和化学屏障,也是特定菌群(如Akkermansia muciniphila)的栖息地和营养来源。
通过这些传出途径,中枢神经系统的状态(如应激、情绪)可以通过迷走神经影响肠道生理和菌群稳态,形成一个完整的反馈回路。
▼
免疫通路:菌群塑造的全身性免疫网络与疼痛
肠道不仅是消化吸收的主要场所,更是人体最大、最复杂的免疫器官,其广阔的黏膜表面(约200-300平方米)直接暴露于数以万亿计的共生微生物及其代谢产物之中。
这种持续的、动态的相互作用,使得肠道菌群在宿主免疫系统的发育、成熟、校准和功能调节中扮演着无可替代的核心角色。它们如同免疫系统的“陪练员”和“调校师”,通过与肠道相关淋巴组织——包括派尔集合淋巴结(Peyer’s patches)、肠系膜淋巴结(mesenteric lymph nodes)以及弥散在肠黏膜固有层和上皮内的免疫细胞的持续对话,塑造着宿主的先天性和适应性免疫反应,其影响深远,不仅限于肠道局部,更能波及全身,包括对疼痛感知和慢性化的调控。
1、菌群介导的免疫细胞分化与平衡:塑造敌我识别与炎症刹车
肠道菌群通过其组成成分和代谢产物,能够精准地诱导和调控不同免疫细胞亚群的分化与功能平衡,这对维持免疫稳态、防止过度炎症反应以及有效清除病原体至关重要。当这种平衡被打破时,往往与慢性炎症和疼痛的发生发展相关。
分节丝状菌(Segmented Filamentous Bacteria, SFB)是一种特殊的、能紧密附着于小肠上皮细胞的共生菌。分节丝状菌能有效诱导辅助性T细胞17(Th17)的分化。
Th17细胞以其分泌的标志性细胞因子IL-17以及IL-21、IL-22等而闻名。
IL-17家族(特别是IL-17A和IL-17F)是强效的促炎细胞因子,能够招募中性粒细胞,诱导其他促炎细胞因子(如TNF-α, IL-1β, IL-6)和趋化因子的产生,参与组织炎症和自身免疫性疾病的病理过程。因此,在多种自身免疫性疾病(如类风湿关节炎、多发性硬化)和炎症性疼痛模型中,Th17细胞及其相关通路被认为是驱动炎症和疼痛的关键因素。
SFB的定植虽然在抵抗某些病原体感染中具有保护作用,但其过度激活或在特定遗传背景下,可能导致Th17反应失控,加剧炎症和疼痛。
与Th17细胞的促炎作用相对的是调节性T细胞(Treg),它们是维持免疫耐受和抑制过度免疫反应的关键刹车细胞,主要通过分泌IL-10和TGF-β等抑制性细胞因子,以及细胞接触依赖性机制来发挥作用。
某些梭菌属细菌(如 Clostridium clusters IV和 XIVa,这些是主要的产丁酸菌群)和脆弱拟杆菌(Bacteroides fragilis)及其荚膜多糖A(Polysaccharide A, PSA)则能有效诱导Treg细胞的产生和IL-10的分泌。
这种由特定菌群驱动的Th17/Treg平衡,对于决定机体对炎症刺激的反应强度和持续时间至关重要。菌群失调若导致Th17细胞过度活化而Treg细胞功能不足,则易于引发或加剧慢性炎症性疼痛。
2. 细胞因子网络的调控:菌群失调与慢性低度炎症的“导火索”
肠道菌群稳态的维持对于局部和全身细胞因子网络的平衡至关重要。菌群失调,有益菌减少、潜在致病菌增多、菌群多样性下降,往往伴随着免疫失衡和慢性低度炎症状态的形成。
– 促炎细胞因子的过度产生
菌群失调常常导致TNF-α、IL-1β、IL-6等关键促炎细胞因子的过量产生。这些细胞因子不仅在肠道局部加剧炎症反应、破坏肠道屏障,更关键的是,它们可以释放入血液循环,形成一种全身性的慢性低度炎症背景。这种状态是多种慢性疾病(包括心血管疾病、糖尿病、神经退行性疾病以及慢性疼痛)的共同病理生理基础。
– 抗炎细胞因子的相对不足
菌群失调也可能导致IL-10和TGF-β等关键抗炎细胞因子的产生减少,使得炎症反应难以被有效控制和终止。
– 对疼痛的直接和间接影响
这些循环中的促炎细胞因子能够直接作用于外周伤害性感受器,降低其激活阈值,导致外周敏化。例如,TNF-α和IL-1β能直接激活或敏化TRPV1等痛觉相关离子通道。
同时,它们也能穿过在某些病理状态下通透性增加的血脑屏障(BBB)和血脊髓屏障(BSCB),或通过激活脑血管内皮细胞产生次级信使,作用于中枢神经系统,激活小胶质细胞和星形胶质细胞,诱导神经炎症,促进中枢敏化。
因此,菌群失调介导的细胞因子网络紊乱,是连接肠道与远端疼痛感知的关键免疫学桥梁。
3、微生物相关分子模式与模式识别受体:免疫系统的警报系统
肠道菌群的结构成分,如细菌细胞壁的组分,被称为微生物相关分子模式(MAMPs)。
宿主的先天免疫细胞(如巨噬细胞、树突状细胞)以及一些非免疫细胞(包括肠上皮细胞、神经元和胶质细胞)表面表达着一系列模式识别受体(PRRs),用于识别这些MAMPs并发起适当的免疫应答。
– 关键MAMPs及其识别
– PRR激活与炎症信号通路
当MAMPs与相应的PRRs结合后,会迅速激活下游的信号转导通路,其中最经典的是NF-κB(核因子κB)通路和MAPK(丝裂原活化蛋白激酶)通路。这些通路的激活导致多种促炎基因的转录上调,大量释放炎症介质,包括前述的促炎细胞因子(TNF-α、IL-1β、IL-6)、趋化因子(吸引更多免疫细胞至炎症部位)、黏附分子以及一氧化氮(NO)和前列腺素等。
– 肠道屏障受损与MAMPs易位(肠漏)
在健康的肠道中,完整的肠道屏障(包括物理屏障、化学屏障、免疫屏障)能够有效地将大部分肠道菌群及其MAMPs限制在肠腔内,仅允许少量、受控的MAMPs与免疫系统相互作用以维持免疫张力。
然而,当肠道菌群失调、饮食因素、应激、药物(如NSAIDs)等因素导致肠道屏障功能受损,即出现“肠漏”时,大量的MAMPs(特别是LPS)会从肠腔跨过受损的屏障易位进入血液循环,导致所谓的“代谢性内毒素血症”。
循环中的LPS能够激活全身各处的TLR4,引发持续的、低度的全身性炎症反应,这与胰岛素抵抗、肥胖、非酒精性脂肪肝以及多种慢性疼痛状态(特别是神经病理性疼痛和纤维肌痛)的发生发展密切相关。LPS也可以直接作用于背根神经节(DRG)的感觉神经元和中枢的胶质细胞,增强其对伤害性刺激的反应,促进疼痛的产生和维持。
综上所述,肠道菌群通过塑造免疫细胞的分化平衡(如Th17/Treg平衡)、调控全身细胞因子网络以及通过MAMPs-PRRs相互作用激活先天免疫,构成了影响宿主疼痛感知和慢性化的关键免疫通路。菌群失调导致的免疫失衡和慢性炎症状态,是连接肠道微生态与疼痛病理生理过程的重要桥梁。因此,靶向调节肠道菌群以恢复免疫稳态,已成为开发新型疼痛干预策略的重要方向。
doi: 10.1186/s10194-020-01170-x
▼
内分泌通路:HPA轴的菌群调节与应激疼痛
下丘脑-垂体-肾上腺(HPA)轴是机体最主要的应激反应系统。慢性应激是慢性疼痛发生和恶化的重要风险因素。肠道菌群能够双向调节HPA轴的活性。
无菌动物模型研究显示,缺乏正常菌群的动物对应激表现出异常的HPA轴反应(通常是过度反应),表现为促肾上腺皮质激素释放激素(CRH)和皮质酮水平的升高。早期定植特定菌群可以部分逆转这种异常。
– 菌群代谢产物的影响
SCFAs等菌群代谢产物可以通过影响迷走神经或直接作用于肾上腺等方式,调节HPA轴。
– 肠道屏障与LPS
菌群失调导致的肠漏和LPS易位,可以激活免疫系统,间接刺激HPA轴。
HPA轴的失调,特别是皮质醇节律的紊乱和长期高水平,不仅与抑郁、焦虑等情绪障碍相关,也直接促进疼痛的慢性化。例如,糖皮质激素可以影响神经元的兴奋性和胶质细胞的活性。因此,菌群通过调节HPA轴的稳态,间接影响宿主对疼痛的易感性和疼痛程度。
▼
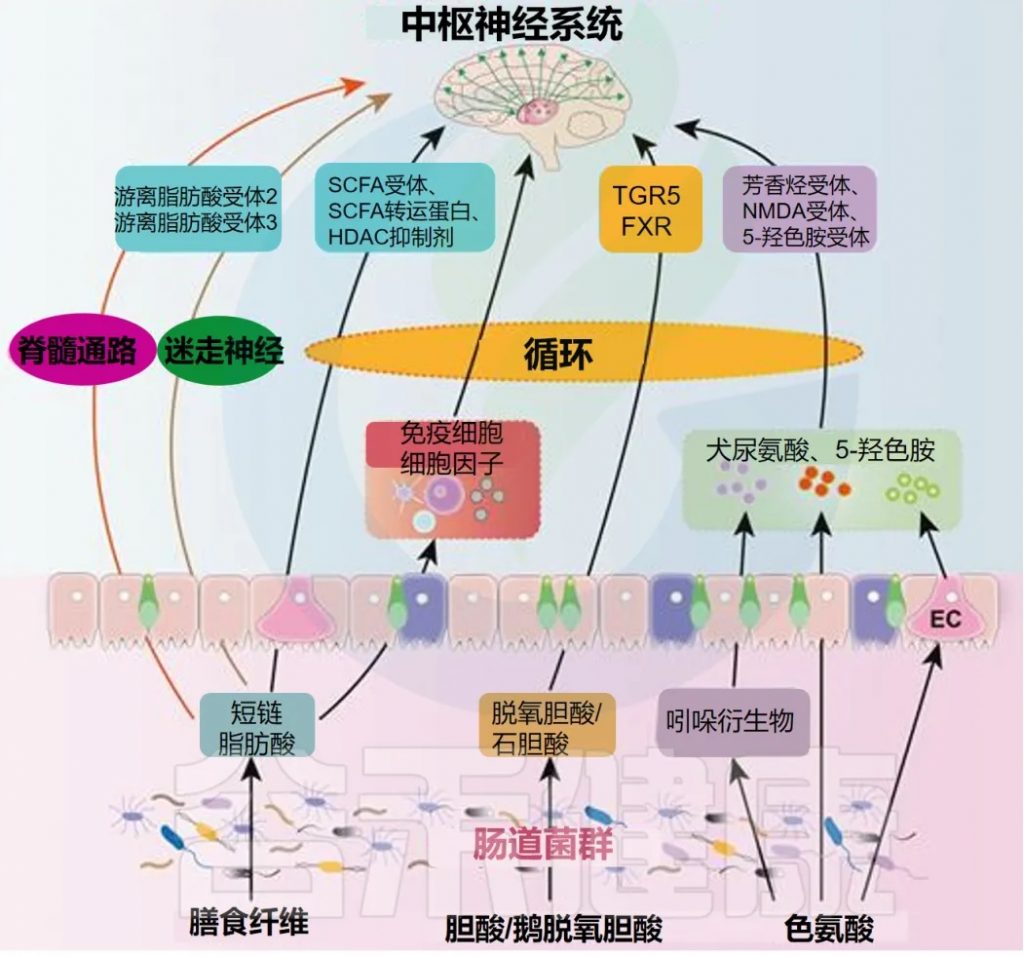
代谢通路:菌群工厂的杰作与疼痛调控
肠道菌群拥有庞大的酶系统,能够代谢宿主不能消化的膳食成分(如膳食纤维)以及宿主自身产生的物质(如胆汁酸),产生大量具有生物活性的小分子代谢物,这些代谢物是菌群影响宿主生理(包括疼痛)的关键介质。
– 短链脂肪酸(SCFAs)
主要包括乙酸、丙酸、丁酸,是膳食纤维经厌氧菌发酵的主要产物。SCFAs不仅是结肠上皮细胞的主要能源物质,维持肠道屏障的完整性(例如丁酸能促进紧密连接蛋白如occludin和ZO-1的表达),还具有广泛的全身性调节作用:
– 次级胆汁酸
初级胆汁酸(如胆酸CA,鹅去氧胆酸CDCA)在肝脏合成后排入肠道,在肠道菌群(主要是梭菌属)的酶(如7α-脱羟酶)作用下转化为次级胆汁酸,如脱氧胆酸(DCA)和石胆酸(LCA)。这些次级胆汁酸是重要的信号分子,主要通过激活法尼醇X受体(FXR)和G蛋白偶联胆汁酸受体1(TGR5,又称GPBAR1)发挥作用。
– 色氨酸代谢产物
膳食中的必需氨基酸色氨酸在宿主和肠道菌群的共同作用下,可以通过多条途径代谢,产生一系列具有神经活性的分子。
– 脂多糖等微生物相关分子模式(MAMPs)
如前所述,LPS是革兰氏阴性菌外膜的主要成分。在肠道屏障功能受损(“肠漏”)的情况下,LPS会从肠腔易位进入血液循环,形成“代谢性内毒素血症”。
特定慢性疼痛模型中肠道菌群改变的证据
大量临床前和部分临床研究已经揭示了肠道菌群失调与多种慢性疼痛状态之间的密切关联。
神经病理性疼痛
神经病理性疼痛由躯体感觉神经系统的损伤或疾病直接引起。
化疗是治疗癌症的重要手段,但许多化疗药物,如紫杉醇、奥沙利铂、长春新碱、硼替佐米等,常导致严重的剂量限制性副作用——CIPN。
患者表现为肢体远端的麻木、刺痛、烧灼感和痛觉过敏/异常疼痛,严重影响生活质量并可能导致化疗方案的调整甚至中断。
多种化疗药物(如紫杉醇、奥沙利铂)可引起严重的CIPN,其患者和动物模型中均观察到肠道菌群的显著改变,如多样性下降,厚壁菌门/拟杆菌门(F/B)比值改变,特定菌属如Akkermansia muciniphila(常被认为是益生菌)和产丁酸菌(如Faecalibacterium prausnitzii)的丰度下降,而一些潜在致病菌(如某些变形菌门细菌)丰度增加。补充A. muciniphila或其活性成分被证明可以缓解CIPN。
这些经典的神经病理性疼痛动物模型中,也观察到肠道菌群失调,伴随肠道屏障功能受损、LPS水平升高和神经炎症,粪便移植自CCI大鼠可诱导幼稚大鼠产生痛觉过敏。FMT或特定益生菌干预能够改善疼痛行为,并逆转部分菌群和炎症指标。
糖尿病患者常伴有肠道菌群失调,这被认为是糖尿病神经病变发生的风险因素之一。糖尿病患者的菌群失调通常表现为产丁酸菌(如Faecalibacterium prausnitzii, Roseburia)的减少,某些机会致病菌(如肠杆菌科细菌)的增加,以及整体多样性的下降。菌群失调可能通过加剧代谢紊乱、促进全身性炎症和氧化应激来促进糖尿病神经病变的发生。
炎症性疼痛
内脏痛
肠易激综合征(IBS),是最常见的内脏痛相关功能性胃肠病,其患者肠道菌群失调的证据最为充分。表现为菌群多样性降低,F/B比值改变,特定菌属如乳杆菌属和双歧杆菌属的减少,而某些潜在致病菌(如肠杆菌科细菌)的增加。
菌群失调通过多种机制导致IBS的核心症状——腹痛和内脏高敏感性,包括:肠道屏障功能受损、低度免疫激活、5-HT信号通路异常、SCFAs谱改变等。针对IBS的菌群干预(如低FODMAP饮食、特定益生菌、FMT)已成为研究和治疗的热点。
中枢性疼痛综合征
这类疼痛综合征(如纤维肌痛、偏头痛)的病理机制被认为主要涉及中枢神经系统的功能失调,但外周因素也可能参与其中。
宿主遗传背景、性别差异与肠道菌群在疼痛中的交互作用
– 宿主遗传背景
宿主基因可以直接影响肠道菌群的组成(例如通过影响免疫系统、肠道黏液层构成等),反过来,肠道菌群也可以通过表观遗传修饰(如DNA甲基化、组蛋白修饰,SCFAs是重要的HDAC抑制剂)等方式影响宿主的基因表达。这种基因-菌群的交互作用共同塑造了个体对疼痛的易感性和慢性化风险。
– 性别差异
慢性疼痛在女性中更为普遍,其严重程度和对治疗的反应也存在性别差异。肠道菌群的组成和功能同样存在显著的性别差异,这可能受到性激素的影响。
研究表明,性别、性激素、肠道菌群和免疫反应之间存在复杂的交互作用,共同影响疼痛的性别二态性。例如,雌激素水平的变化可以影响肠道菌群和肠道屏障功能,进而可能影响疼痛敏感性。
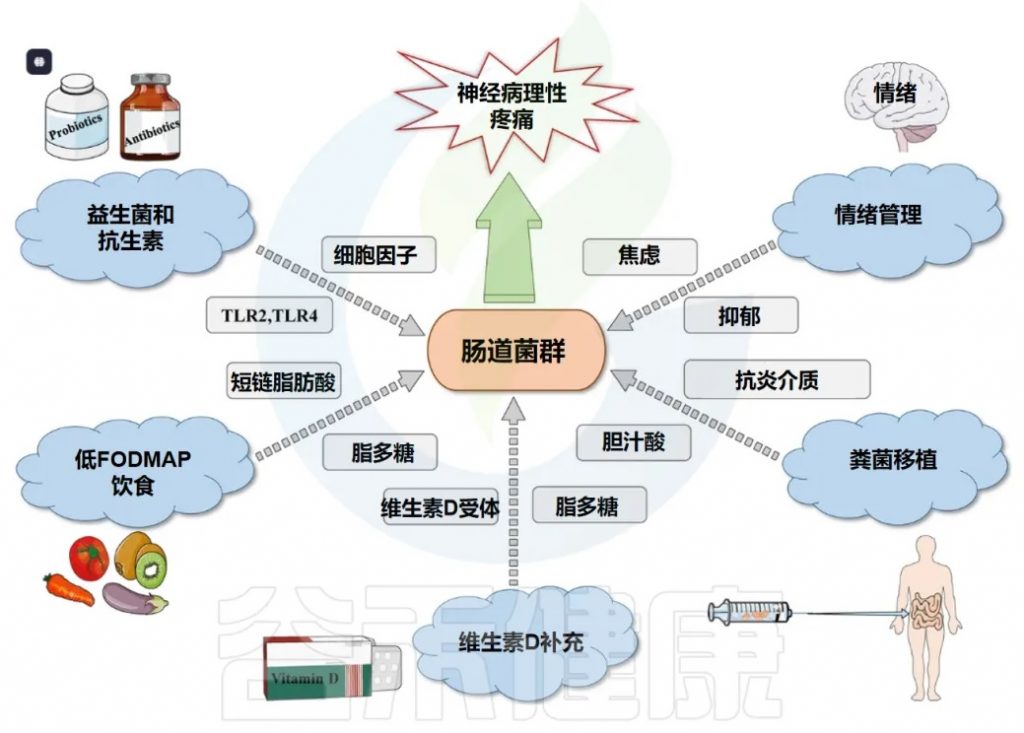
鉴于肠道菌群在慢性疼痛病理生理机制中的核心作用日益明确,针对肠道菌群的调控策略已成为开发新型疼痛干预措施的重要方向。这些策略旨在通过恢复肠道微生态平衡、调节菌群代谢、改善肠道屏障功能及抑制神经炎症等途径,达到缓解疼痛的目的。
饮食干预与益生元
饮食是塑造肠道菌群组成和功能最直接、最持久的因素之一。通过合理的膳食结构调整和特定益生元的补充,可以有效地引导肠道菌群向有益于宿主健康(包括疼痛缓解)的方向发展。
机制
代表性饮食模式
特定益生元
益生元是选择性地被宿主微生物利用并从而赋予健康益处的底物。它们通常是不可消化的碳水化合物。
抗生素和益生元/益生菌/合生元通过改变肠道微生物群来治疗疼痛有一定的希望。
适用人群与注意事项
饮食干预和益生元补充通常被认为是相对安全的。然而,个体对不同膳食成分和益生元的反应存在差异。例如,突然大量增加膳食纤维或某些益生元可能导致部分人群出现腹胀、产气等不适。对于特定疾病(如IBS),某些益生元(如高FODMAPs的菊粉)可能反而加剧症状。因此,饮食调整和益生元的使用最好在医生或营养师指导下进行,循序渐进,并关注个体耐受性。
doi: 10.1186/s10194-020-01170-x
益生菌与合生元(Synbiotics)
益生菌是指当摄入足够数量时能对宿主健康产生有益作用的活性微生物。合生元则是益生菌和益生元的组合。
菌株特异性原理
益生菌的作用具有高度的菌株特异性,这意味着并非所有益生菌都具有相同的功能,其效果取决于具体的菌株。不同菌株通过不同机制发挥作用,例如:
益生菌通过调节宿主肠道植物群或肠道免疫系统的平衡来支持宿主健康,并指出广泛使用的益生菌如双歧杆菌和乳杆菌在治疗慢性疼痛疾病方面具有潜力。例如,干酪乳杆菌改善了关节炎大鼠的症状,并抑制了体内促炎因子的表达。
临床研究证据
然而,许多现有研究仅在动物中进行,其结果可能在临床阶段有所不同,且由于疼痛的不同亚型和个体差异,限制了益生菌在临床治疗慢性疼痛中的应用。更多高质量的人类数据是无价的。
合生元的优势
合生元将益生菌和为其提供选择性生长底物的益生元结合起来,理论上可以产生协同增效作用,即“1+1>2”的效果。益生元有助于益生菌在肠道内的定植、存活和发挥功能。
适用人群与选择标准
选择益生菌时,应考虑疼痛的类型、可能的菌群失调特征以及具体菌株的循证依据。由于菌株特异性的存在,不能一概而论。患者应在医生指导下选择经过临床验证、安全性较高的产品。目前,益生菌主要作为辅助干预手段,不应替代标准治疗。
粪菌移植(FMT)
FMT是指将健康个体粪便中的功能菌群,通过灌肠、口服胶囊或经内镜等途径,移植到患者肠道内,以重建健康的肠道微生态。
作用机制
FMT的核心机制在于通过引入一个完整、多样且功能健全的微生物群,来纠正受体肠道内的菌群失调,恢复肠道屏障功能,调节免疫反应,并改变菌群代谢谱,从而达到治疗疾病的目的。
在难治性慢性疼痛中的探索性应用
粪便微生物群移植已经成为慢性内脏疼痛病症(例如炎症性肠病和肠易激综合征)的有益疗法,通过恢复肠道细菌的健康平衡。
一项研究显示,FMT在剂量依赖性的情况下,对IBS相关症状的管理非常有效。目前,FMT在治疗复发性艰难梭菌感染方面已获得广泛认可,其在IBS、IBD等其他菌群失调相关疾病(包括其伴随的疼痛)中的应用也正积极探索中,并已有一些案例报道和小型临床试验显示出一定的潜力。
挑战与风险
关于FMT在疼痛治疗中的使用存在一些争议,深入阐明肠道菌群在慢性疼痛中的调节机制,增加临床数据,将有助于未来在临床实践中应用FMT。
适用人群的严格筛选
目前,FMT主要用于标准治疗无效或复发性艰难梭菌感染。对于其他疾病(包括慢性疼痛),FMT仍主要处于临床研究阶段,应在严格的伦理审查和知情同意下,由经验丰富的医疗团队在特定情况下审慎考虑。
▼
新兴与未来疗法
随着对肠道菌群及其与宿主互作机制认识的深入,更多精准靶向的菌群干预策略正在涌现。
后生元(Postbiotics)
指对宿主健康有益的无生命微生物和/或其成分,包括菌体成分(如细胞壁片段、胞外多糖)或菌群代谢产物(如SCFAs、特定酶、有机酸)。直接应用这些已明确功能的分子,可能比直接移植活菌更安全、更可控,且易于标准化。
工程益生菌(Engineered Probiotics)
通过基因工程技术改造益生菌菌株,使其能够:
噬菌体疗法(Phage Therapy)
噬菌体是特异性裂解细菌的病毒。通过筛选能够靶向清除特定有害菌(如在某些疼痛状态下过度增殖的条件致病菌)的噬菌体,可以实现对肠道菌群的精准“编辑”,而不破坏有益菌群。
针对菌群的药物开发
开发能够选择性调节肠道菌群特定功能的小分子药物。例如:
尽管靶向肠道菌群为慢性疼痛的治疗带来了希望,但仍面临诸多挑战。肠道菌群的组成和功能具有高度的个体特异性,且受饮食、生活方式、遗传、药物等多种因素影响。因此,“一刀切”的菌群干预方案可能效果有限,未来的发展方向在于个体化菌群干。
通过宏基因组学、代谢组学等多组学技术,分析个体患者的肠道菌群特征(如关键菌种的缺失/富集、特定代谢通路的异常),结合临床表型,识别与疼痛相关的菌群失调模式。
基于精准诊断结果,为患者量身定制干预方案,如选择最合适的益生菌菌株、益生元种类,甚至进行个性化的FMT供体筛选或开发定制化的后生元/工程菌。在干预过程中,持续监测患者菌群和临床症状的变化,及时调整干预策略。
肠道微生物组的调节可能很快成为慢性疼痛管理的重要工具,靶向肠道菌群为慢性疼痛的治疗开辟了充满潜力的新途径。随着研究的深入和技术的进步,有望从“经验性”干预走向“精准化”菌群调控,为饱受慢性疼痛困扰的患者带来更有效、更安全的个体化治疗方案。
注:本账号内容仅供学习和交流,不构成任何形式的医疗建议。
主要参考文献
Cai W, Haddad M, Haddad R, et al., The gut microbiota promotes pain in fibromyalgia. Neuron. 2025 Apr 18:S0896-6273(25)00252-1.
Minerbi A, Fitzcharles MA. Gut microbiome: pertinence in fibromyalgia. Clin Exp Rheumatol. 2020 Jan-Feb;38 Suppl 123(1):99-104. Epub 2020 Feb 12. PMID: 32116215.
Niu M, Li J, Zhuang X, Yangyang C, Chen Y, Zhang Y, Maes M. Unraveling the role of gut microbiota and plasma metabolites in fibromyalgia: Insights from Mendelian randomization and dietary interventions. Mol Pain. 2025 Jan-Dec;21:17448069251332140.
Erdrich S, Hawrelak JA, Myers SP, Harnett JE. Determining the association between fibromyalgia, the gut microbiome and its biomarkers: A systematic review. BMC Musculoskelet Disord. 2020 Mar 20;21(1):181.
Minerbi A, Fitzcharles MA. Gut microbiome: pertinence in fibromyalgia. Clin Exp Rheumatol. 2020 Jan-Feb;38 Suppl 123(1):99-104. Epub 2020 Feb 12. PMID: 32116215.
Häuser, Winfrieda,b,*; Fitzcharles, Mary-Annc,d; Henningsen, Peterb. Fibromyalgia syndrome—a bodily distress disorder/somatic symptom disorder?. PAIN Reports 10(1):p e1223, February 2025.
Liu L, Wu Q, Chen Y, Ren H, Zhang Q, Yang H, Zhang W, Ding T, Wang S, Zhang Y, Liu Y, Sun J. Gut microbiota in chronic pain: Novel insights into mechanisms and promising therapeutic strategies. Int Immunopharmacol. 2023 Feb;115:109685.

谷禾健康

人体复杂的内部环境中栖息着种类繁多、功能各异的微生物群,这些微生物群落对人类的基本生理功能和各种疾病状态都产生着深刻而持续的影响。
人类胃肠道系统代表着宿主机体与宿主相关微生物群落之间最为重要和最大规模的生物接触界面。长期定植于这一特殊环境中的常驻细菌群体,经过漫长的进化历程,已经发展出高度专门化和精细调节的生物学机制,以实现对现有营养物质的最优化获取和高效利用,这些独特的适应性机制使得它们能够在激烈的生存竞争中胜过其他微生物,并在整个肠道的不同区域中成功建立起稳定而特定的微生物群落结构。
宿主与微生物群之间的众多复杂相互作用主要基于各种代谢物的交换和信号传递,因此无论是在生理稳态条件还是在各种疾病状态下,这些相互作用都会受到微生物代谢活动和环境中营养物质可用性的显著而持续的影响。
举例来说,结肠组织在正常生理稳态条件下维持着严格的厌氧环境特征,这种特殊的环境条件特别有利于那些主要通过底物水平磷酸化过程获取生存必需能量的专性厌氧微生物的成功定植和繁殖。
然而,当机体处于各种疾病条件下时,无论这些病理状态是由外来病原体感染引起,还是由非感染性自身免疫疾病如溃疡性结肠炎和克罗恩病等慢性炎症性疾病所导致,肠道上皮细胞的代谢模式都会发生显著变化,这些变化最终导致原本稀缺的氧气分子流入肠腔空间,从而为那些能够有效利用氧气进行有氧呼吸的兼性厌氧菌创造了有利的生长环境,促进了这类微生物的快速扩增和繁殖。
微生物对碳源和能量的高效获取能力始终是决定群落组成结构和功能表现的最主要驱动力量。肠道微生物群和各种肠道病原体经过长期的适应性进化,已经成功发展出多种多样的生物学机制来获得膳食来源的碳水化合物如糖醇类化合物和Amadori产物,以及来源于宿主机体的各种内源性代谢物如与粘蛋白分子密切相关的代谢产物。
注:Amadori产物是糖类与氨基酸或蛋白质发生非酶糖化反应(Maillard反应)的重要中间产物。
除此之外,微生物对各种关键微量营养素的成功获得,包括多种维生素化合物和重要的金属元素如铁、锰、铜、锌、钼、镍等,也在很大程度上控制和调节着微生物群落的整体结构组织。
本文将全面而深入地介绍肠道共生细菌和病原菌如何采用各种不同的生物学策略来获取和代谢肠道环境中丰富的宏量营养素,以实现高效的能量产生并促进其在宿主肠道中的成功定植和长期生存。
★ 不同细菌的能量代谢来源各异
环境细菌和人体相关细菌表现出惊人的代谢多样性。微生物生理学的一个关键决定因素是能量代谢,微生物根据其首选的碳源(有机物与CO2)、能源来源(阳光与化学反应)和氢供体来源(有机与H2O)可大致分类。
任何生物体要想存活,必须通过化学反应产生足够的吉布斯自由能来合成ATP并建立离子梯度。
注:吉布斯自由能可以简单理解为反应的”净可用能量”。
例如,硫杆菌属(Thiobacillus spp)等硫氧化细菌使用元素硫、硫化氢(H2S)或硫代硫酸盐作为电子供体,以氧为电子受体生成硫酸盐和其他氧化硫化合物;并通过电子传递链建立质子动力。
而大多数肠道共生菌降解有机化合物,从膳食和宿主来源(化学有机异养生物)中获得能量和代谢中间体。虽然肠道微生物营养策略多样,但人体结构严格限制了不同肠段栖息的细菌类型及其代谢模式。
▸ 肠道不同部位微生物群结构和代谢不同
人体已经进化出专门的机制,使特定微生物在肠道不同部位选择性定植,从而塑造微生物群落结构和代谢模式。
饮食和宿主因素决定了肠道微生物群的代谢

Muramatsu MK,et al.Cell Host Microbe.2024
★ 小肠以需氧和兼性厌氧菌为主,密度较低
小肠pH值从胃部酸性逐渐升至回肠末端的微酸性或中性,影响微生物群落多样性。十二指肠和空肠主要栖息耐酸需氧菌和兼性厌氧菌,如乳酸杆菌属(Lactobacillus)和链球菌属(Streptococcus)以及变形菌门(假单胞菌属)。
此外,肝胆系统释放的初级胆汁酸(BA)和牛磺酸或甘氨酸偶联的胆汁酸(CBA)以及潘氏细胞释放的抗菌肽抑制了小肠中许多细菌的生长。因此,小肠微生物密度远低于大肠,从近端至远端小肠的每克约103-7个细菌增加到结肠中的每克1011-12个细菌。
★ 大肠环境有利于专性厌氧菌定植
大肠塑造了与小肠截然不同的微生物群落结构和代谢模式。结肠的主要过滤器是缺氧环境,有利于专性厌氧菌定植。
结肠细胞大量消耗氧气进行β氧化,维持上皮缺氧状态,限制氧气从血管向肠腔扩散,促进厌氧厚壁菌门和拟杆菌门等专性厌氧菌定植。微生物产生的丁酸盐促进结肠细胞β氧化,形成宿主-微生物代谢反馈回路。由于氧气稀缺,兼性厌氧菌仅占次要地位。
大部分胆盐在回肠被吸收,剩余的初级胆盐由大肠微生物代谢。饮食营养在胃中分解后,单糖和氨基酸在小肠被吸收,而不可消化的碳水化合物(膳食纤维)和多元醇进入结肠,成为细菌的主要碳源和能源。
肠道微生物群的代谢构成了人体内最为活跃和复杂的生化反应工厂,这一庞大的微观生态系统依靠多元化的能量来源维持着自身的生存繁殖和功能发挥。肠道微生物主要是将宿主无法消化的复杂碳水化合物、膳食纤维、抗性淀粉以及内源性黏蛋白转化为可被利用的能量物质。
▸ 降解复杂多糖
由于大多数简单的营养物质在小肠中被吸收,因此大肠微生物群的许多成员主要碳和能量来源是膳食复杂多糖(纤维)。这类分子包括植物来源的聚糖,如纤维素、半纤维素、β-葡聚糖、菊粉和果胶,以及动物来源的糖原。
★ 拟杆菌等菌属具有强大的复合多糖降解能力
复杂多糖含有多样化的糖苷键,需要特异性糖苷水解酶降解。拟杆菌属等革兰氏阴性专性厌氧菌,如 Bacteroides spp. 和 Prevotella spp.,在复杂多糖的降解方面表现极强的能力。这些细菌拥有大量的碳水化合物活性酶(CAZymes),例如由不同多糖利用位点编码的碳水化合物结合蛋白、糖苷水解酶和多糖裂解酶。
拟杆菌淀粉利用系统(SUS)是多糖利用位点的经典例子:淀粉结合蛋白(SusD、SusE、SusF)识别并固定细菌表面的淀粉分子,糖苷水解酶(SusG)将其降解为寡糖,寡糖通过外膜蛋白SusC转运至周质,再被糖苷水解酶(SusA、SusB)进一步降解为单糖,最终转运至细胞质并发酵产生乙酸、琥珀酸和丙酸。拟杆菌编码众多SUS样系统和CAZymes,与膳食聚糖的多样性相匹配。
B.thetaiotaomicron中的淀粉利用系统(SUS)

Muramatsu MK,et al.Cell Host Microbe.2024
★ 毛螺菌和瘤胃球菌也能降解复杂多糖并产生短链脂肪酸
毛螺菌科(Lachnospiraceae)和瘤胃球菌科(Ruminococcaceae)等革兰氏阳性梭菌同样降解复合多糖并产生短链脂肪酸。
革兰氏阳性菌的降解机制涉及细胞外CAZymes和高亲和力转运蛋白(如ATP结合盒转运蛋白、主要促进子超家族转运蛋白和磷酸转移酶系统),底物特异性酶活性通常以基因簇形式编码。
注:虽然纤维素体降解植物细胞壁的能力在瘤胃微生物中常见,但在大多数人类肠道微生物中缺失,仅在农村和狩猎采集人群的微生物组中观察到此类活性。
▸ 代谢膳食糖醇和多元醇
多元醇是由糖类通过醛或酮基还原形成醇基而天然合成生成的糖醇。自然界中发现的主要多元醇包括赤藓糖醇、山梨糖醇、木糖醇、甘露醇和麦芽糖醇等天然形式,以及乳糖醇、异麦芽酮糖醇和氢化淀粉水解物等合成形式。
由于在胃肠道中吸收不完全,多元醇常用作低卡路里人造甜味剂。高脂肪饮食联合抗菌治疗会消耗氧敏感的多元醇降解梭菌,导致山梨糖醇不耐受。
★ 大肠杆菌能够利用甘露醇
甘露醇代谢在多种细菌中被广泛研究。在大肠杆菌中,甘露醇通过特异性磷酸烯醇式丙酮酸磷酸转移酶系统被吸收并磷酸化为甘露醇-1-磷酸,随后被甘露醇-1-磷酸脱氢酶转化为果糖-6-磷酸进入糖酵解途径。
另一途径是甘露醇以半乳糖基-甘露醇偶联物形式进入细胞,被β-半乳糖苷酶水解后,甘露醇通过甘露醇-2-脱氢酶转化为果糖,再被己糖激酶磷酸化。
★ 双歧杆菌代谢异麦芽酮糖醇并产生丁酸盐
除了甘露醇外,其他多元醇同样可被肠道微生物代谢。中等剂量的异麦芽酮糖醇和乳糖醇摄入后,肠道微生物群组成偏向双歧杆菌,为某些共生菌提供生长优势。体外实验显示双歧杆菌可代谢异麦芽酮糖醇,增加丁酸盐产生,这对维持结肠上皮细胞厌氧环境至关重要。
★ 沙门氏菌会与共生大肠杆菌竞争半乳糖醇
半乳糖醇天然存在于某些植物中,酵母也可产生。沙门氏菌通过gat操纵子利用半乳糖醇,包含磷酸转移酶系统gatABC将其转运并磷酸化,最终转化为磷酸二羟基丙酮和3-磷酸甘油醛。半乳糖醇是定植抗性的关键代谢物,沙门氏菌与共生大肠杆菌竞争这一有限资源。
▸ 粘蛋白:微生物的”应急储备”
肠道微生物群落还可分为管腔、黏液相关和上皮/隐窝相关群体。黏蛋白形成重要屏障,保护肠道上皮免受微生物侵害,其中MUC2是主要类型。小肠黏液层呈多孔状,含抗菌肽(如肠道α防御素)和凝集素(如RegIIIγ),限制微生物与上皮相互作用的同时允许营养吸收。
★ 食物缺乏时,某些细菌会消化黏蛋白
结肠黏液则形成细菌无法穿透的致密内层和松散外层,而嗜黏蛋白阿克曼菌(Akkermansia muciniphila)等可利用外层获取营养。在没有膳食纤维的情况下,肠道微生物开始消化粘蛋白,增加了患结肠炎的风险。
黏蛋白是富含脯氨酸、苏氨酸和丝氨酸的大糖蛋白家族。丝氨酸和苏氨酸残基作为N-乙酰半乳糖胺(GalNAc)的O-连接糖基化附着点,可被半乳糖和N-乙酰葡糖胺等单糖进一步修饰,形成长支链聚糖并用唾液酸、岩藻糖和硫酸盐残基末端修饰。
十二指肠、空肠和回肠的黏蛋白高度唾液酸化和硫酸化,结肠黏蛋白则含唾液酸化、硫酸化和岩藻糖化聚糖。近端结肠唾液酸化程度较高,远端结肠硫酸化程度较高。
类似膳食聚糖降解,黏蛋白的微生物消化需要多种降解菌(如嗜黏蛋白阿克曼菌及拟杆菌门、厚壁菌门成员)协同形成营养网络。降解过程由岩藻糖苷酶和唾液酸酶水解末端糖结构,硫酸酯酶去除硫酸盐基团引发。
★ 降解过程中可为其他细菌提供营养
去除这些末端结构可能会成为粘蛋白降解的潜在瓶颈,因为这些末端结构可以保护底层聚糖链免受糖基水解酶的降解,并且需要特定的酶。肠道微生物群的不同成员编码的酶可以去除这些结构并使其成为其他细菌的营养来源。
例如,扭链瘤胃球菌(Ruminococcus torques)很容易使用细胞外CAZymes消化肠粘蛋白上的聚糖。Bacteroides thetaiotaomicron通常更喜欢膳食聚糖而不是粘蛋白,并且在体外使用粘蛋白生长不佳。但R.torques产生的低聚糖的交叉喂养促进了B.thetaiotaomicron在粘蛋白上的生长。
同样,卵形拟杆菌(Bacteroides ovatus)和Roseburia intestinalis降解半纤维素成分β-甘露聚糖。而普拉梭菌(Faecalibacterium Prausnitzii)无法自行有效降解 β-甘露聚糖,但可以获得卵形拟杆菌和R.intestinalis释放的甘露寡糖。
这些例子强调了肠道营养网络的重要性以及定植于肠道的一些细菌之间的互惠关系。
唾液酸和岩藻糖降解—糖利用的例子
唾液酸和岩藻糖是复合多糖降解的常见中间体,为肠道微生物糖利用提供典型例子。
唾液酸的代谢
唾液酸(N-乙酰神经氨酸,Neu5Ac)是一种9碳单糖,通过α2-3/6键与半乳糖和GalNAc残基结合,覆盖胃肠道黏蛋白聚糖链末端。人乙状结肠MUC2分析显示,结肠中最常见表位是与α2-6 N-乙酰半乳糖胺醇结合的Neu5Ac,而小鼠中与GlcNAc结合的Neu5Ac更常见。
两物种的微生物群均编码特异性唾液酸酶,可识别特定糖苷键并去除末端Neu5Ac残基,启动糖苷水解酶的分解代谢。
部分细菌(如脆弱拟杆菌)可直接裂解和代谢唾液酸,而其他细菌仅能清除游离唾液酸分子。唾液酸转运(NanT)后,醛缩酶(NanA)将Neu5Ac代谢为丙酮酸和N-乙酰甘露糖胺(ManNAc)。ManNAc经ManNAc激酶(NanK)磷酸化,再由差向异构酶(NanE)转化为磷酸化N-乙酰葡糖胺(GlcNAc-6-P),最终代谢为果糖-6-磷酸进入糖酵解途径。
扭链瘤胃球菌(Ruminococcus torques)采用独特的唾液酸代谢策略获得竞争优势。其编码的分子内反式唾液酸酶在糖蛋白裂解时产生2,7-脱水-N-乙酰神经氨酸(2,7-anhydro-Neu5Ac)而非唾液酸,阻止其他利用唾液酸的细菌使用该底物。进入细菌细胞后,新型氧化还原酶(NanOx)将2,7-脱水-Neu5Ac转化为唾液酸。
肺炎链球菌和沙门氏菌等病原体中也检测到NanOx直系同源物和推定的2,7-脱水-Neu5Ac转运蛋白,表明该化合物可能是病原体体内定植的重要代谢物。
岩藻糖的代谢
L-岩藻糖是一种6碳脱氧糖,广泛存在于生命各分支。人和小鼠中,岩藻糖基转移酶Fut2负责胃肠道大部分岩藻糖基化,将岩藻糖附着在聚糖的基端α(1,6)和末端α(1,2)、(1,3)或(1,4)位。胃肠道中,岩藻糖通过肠道微生物分泌的α-L-岩藻糖苷酶从膳食或宿主黏蛋白聚糖中释放,随后被部分肠道微生物吸收代谢。
大肠杆菌的岩藻糖利用已被广泛研究,其编码岩藻糖利用操纵子(fucOAPIKR)。岩藻糖通过专用通透酶(FucP)导入细胞,经异构酶FucI转化为L-岩藻酮糖,再被激酶FucK磷酸化。岩藻酮糖1-磷酸被醛缩酶(FucA)裂解为乳醛和DHAP。
厌氧条件下,乳醛被氧化还原酶(FucO)还原为1,2-丙二醇;有氧条件下(如肠道炎症期间),乳醛转化为乳酸并氧化为丙酮酸进一步代谢。缺乏fucK和fucAO的大肠杆菌突变体虽能在小鼠肠道初步定植,但无法长期稳定定植,表明岩藻糖获取和利用能力是维持哺乳动物肠道环境的关键。多形拟杆菌和脆弱拟杆菌也利用岩藻糖在小肠中保持竞争优势。
有趣的是,共生肠道细菌可诱导小鼠肠道宿主Fut2表达,形成富含岩藻糖的生态位,既保护宿主聚糖又允许岩藻营养细菌扩增。无菌小鼠经常规小鼠粪便浆液处理可诱导小肠岩藻糖基化。广谱抗生素处理的常规小鼠杯状和柱状上皮细胞岩藻糖基化严重减少,表明共生菌在宿主Fut2表达和肠聚糖岩藻糖基化中发挥作用。
一些细菌的存在,如丝状细菌、多形拟杆菌和沙门氏菌等细菌可在无菌小鼠回肠诱导宿主岩藻糖基化。虽然肠道共生体诱导Fut2介导岩藻糖基化的信号分子仍不明确,但葡聚糖硫酸钠和霍乱毒素等促炎环境压力源可诱导岩藻糖基化。
除饮食偏好(高脂肪西餐vs富含纤维饮食)、食物类别(蔬菜vs肉类)和食品添加剂外,食物制备方法也影响微生物代谢。
▸ 食物制备方法会影响微生物代谢
法国科学家Maillard最早描述了一种导致烹饪中观察到的褐变效应的反应,称为美拉德反应。当单糖羰基与氨基酸氨基反应时产生Amadori产物,其聚合形成更复杂的类黑精。常见食品加工方法(加热、干燥)产生多种Amadori化合物,如果糖-谷氨酰胺(F-Gln)、果糖-苯丙氨酸(F-Phe)和果糖-天冬酰胺(F-Asn)。
注:美拉德反应(Maillard reaction)是食品工业中广泛存在的一种非酶褐变现象,由还原糖与氨基化合物(如氨基酸、蛋白质)在常温或加热条件下发生复杂反应,生成类黑精等棕色物质,并产生大量风味物质。类黑精是指含有半缩醛羟基的化合物(醛、还原糖)与含有氨基的化合物等经缩合、聚合反应生成的高分子量聚合物。
★ 肠道共生菌和病原菌均可利用美拉德反应产物
人肠道分离株肠单胞菌AF211(毛螺菌科成员)可代谢果糖赖氨酸(F-Lys)并产生丁酸盐、乳酸盐和氨。F-Lys通过ABC转运蛋白输入,被YhfQ磷酸化形成6-磷酸果糖-赖氨酸,再被6-磷酸果糖-赖氨酸脱糖酶(Yhfn)转化为6-磷酸葡萄糖(G6P)和赖氨酸。
肠道病原体沙门氏菌通过fra操纵子(fraRBDAE)利用F-Asn作为碳氮源。F-Asn首先被果葡天冬酰胺酶FraE转化为果糖-天冬氨酸(F-Asp),再由F-Asp转运蛋白FraA导入。随后F-Asp被FraD磷酸化形成F-Asp-6-磷酸,再被脱糖酶FraB代谢为G6P和天冬氨酸。
▸ 发酵是能源生产的主要模式
发酵作为厌氧环境中的关键生化过程,构成了肠道微生物能源生产的主要模式,这一代谢途径在维持微生物群落的生存和功能发挥方面起着至关重要的作用。
肠道微生物会使用大量的分子,特别是通过复合多糖降解释放的单糖以及氨基酸(Stickland 反应),进行发酵。
注:Stickland反应为专性厌氧细菌的梭菌属中常见的一种反应。
★ 发酵产生乳酸、短链脂肪酸等产物
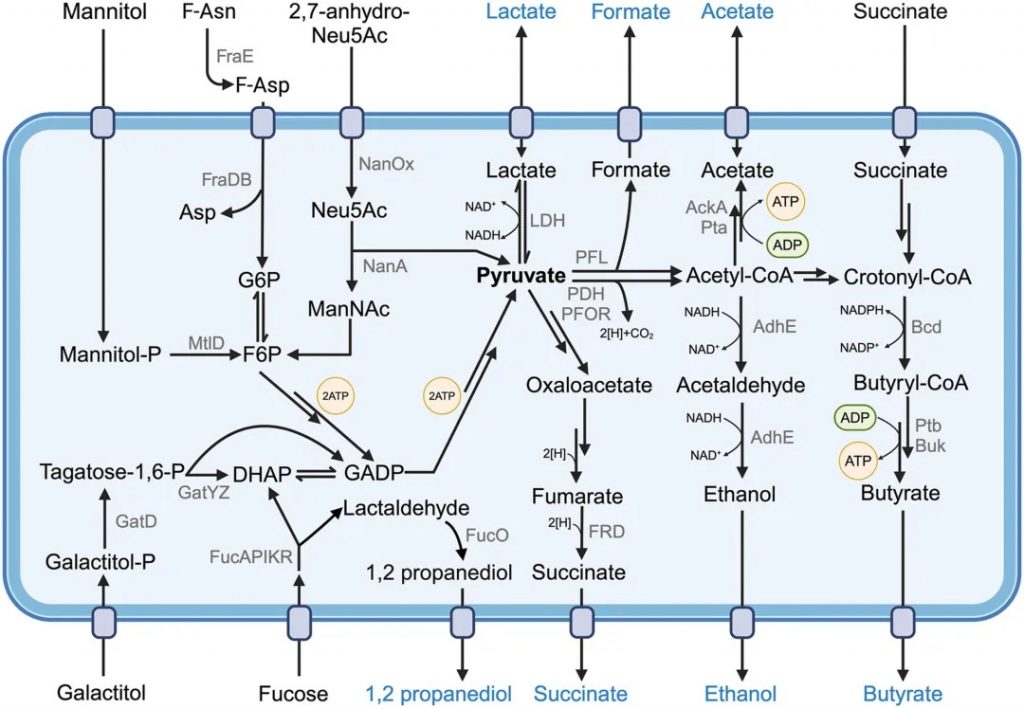
发酵过程中需在细菌细胞内平衡氧化还原反应,避免还原当量(如NADH)积累。维持适当的NAD+/NADH比率对氧化还原稳态和NAD+依赖性酶功能至关重要。
最简单的发酵中,葡萄糖在Embden-Meyerhof-Parnas途径中转化为两个丙酮酸分子,净产生两个ATP和四个还原当量。丙酮酸代谢物用于恢复NAD+/NADH平衡,如将丙酮酸还原为乳酸(乳酸发酵)或将乙醛还原为乙醇(乙醇发酵)。肠道发酵的常见终产物包括乳酸、甲酸、琥珀酸及短链脂肪酸(乙酸、丙酸、丁酸)。
一些发酵途径广泛存在,如从丙酮酸产生乙酸的Pta-AckA途径。铁氧还蛋白氧化还原酶、丙酮酸甲酸裂解酶或丙酮酸脱氢酶将丙酮酸转化为乙酰辅酶A,再经磷酸乙酰转移酶转化为乙酰磷酸。乙酸激酶活性从乙酰磷酸和ADP生成ATP,同时产生乙酸。
发酵是肠道共生细菌产生细胞能量的主要方式
Muramatsu MK,et al.Cell Host Microbe.2024
★ 短链脂肪酸变化可反映肠道健康状态改变
丁酸主要由毛螺菌科和瘤胃球菌科成员通过聚糖直接降解或交叉发酵乳酸、乙酸、琥珀酸产生。两个乙酰辅酶A分子融合形成乙酰乙酰辅酶A,经数步转化为巴豆酰辅酶A和丁酰辅酶A,平衡NAD+/NADH池。类似Pta-AckA途径,丁酰辅酶A产生ATP并形成丁酸。另外,琥珀酸可在多步过程中还原为4-羟基丁酰辅酶A,再转化为巴豆酰辅酶A和丁酰辅酶A。戊二酸和赖氨酸也可转化为巴豆酰辅酶A。
短链脂肪酸的产生是关键代谢输出,指导结肠上皮进行β氧化,维持肠腔厌氧环境。该过程在肠道病原体感染、口服抗菌剂或高脂饮食时被破坏,导致肠道微生物群显著改变、丁酸产生减少和兼性厌氧菌扩增。
★ Stickland反应是肠道代谢物的重要来源
Stickland反应是某些肠道细菌产生能量的特殊发酵过程。在此反应中,成对氨基酸同时脱氨,一个被氧化,另一个被还原,产生ATP和NAD+。该反应主要见于梭菌属,已鉴定出特定的供体氨基酸(丙氨酸、缬氨酸、丝氨酸)和受体氨基酸(甘氨酸、脯氨酸、天冬氨酸)组合。氧化反应中供电子氨基酸转化为羧酸并产生ATP;还原反应中受电子氨基酸将NADH氧化为NAD+,产生乙酸、5-氨基戊酸、异己酸等代谢物。
编码甘氨酸还原酶途径基因的生物体可通过甘氨酸还原产生ATP、氨和乙酸。氨基酸氧化或还原可补充其他能量产生形式。丙氨酸和丝氨酸氧化脱氨产生的丙酮酸可用于TCA循环。氨基酸还原发酵通过再生NAD+等高能电子载体辅助糖酵解。编码和使用红杆菌氮酶(RNF)样复合物的生物体可将氨基酸代谢与质子驱动力产生结合以提高ATP产量。在厌氧菌具核梭杆菌(Fusobacterium nucleatum)中,RNF复合物的破坏导致ATP生成减少、氨基酸代谢减少和毒力受损。
肠道细菌中的Stickland发酵和硫代谢

Muramatsu MK,et al.Cell Host Microbe.2024
Stickland反应产生大量在小鼠肠道和人血中发现的代谢物。人肠道共生梭状芽孢杆菌(C.sporogenes)通过丝氨酸脱水酶氧化发酵丝氨酸和还原精氨酸产生ATP。由脯氨酸和芳香族氨基酸Stickland反应形成的还原代谢物(5-氨基戊酸、苯丙酸、3-(4-羟基苯基)丙酸、吲哚丙酸)也存在于人血中,表明还原Stickland反应衍生代谢物可离开肠道进入循环系统。这表明Stickland反应是哺乳动物肠道和远端部位代谢物的重要但被低估的来源。
★ 艰难梭菌的胶原蛋白降解与脯氨酸利用策略
许多依赖Stickland反应的细菌具有蛋白水解作用,可通过细胞外蛋白酶快速降解蛋白质。肠道病原体艰难梭菌导致宿主释放胶原蛋白应对毒素介导的炎症。胶原纤维主要由脯氨酸、甘氨酸和羟脯氨酸组成。艰难梭菌降解这些纤维,将反式-4-羟基-L-脯氨酸转化为L-脯氨酸,通过prd操纵子进行还原发酵产能。缺乏4-羟脯氨酸脱水酶HypD的突变菌株致病力受损。其他梭状芽胞杆菌如Paeniclostridium spp.在体外与艰难梭菌竞争脯氨酸,影响其发酵能力。
综上所述,这表明反式-4-羟基-L-脯氨酸的利用是艰难梭菌用于在体内获得脯氨酸的一种策略,并且脯氨酸发酵在艰难梭菌的体内存活中发挥作用。
呼吸作用过程中,电子通过电子传递链转移至外源电子受体,通过酶复合物质子泵活动或标量化学形成质子动力。
厌氧呼吸,特别是富马酸还原,在肠道细菌中常见。伯克氏菌科(Burkholderiaceae)、爱格氏菌属(Eggerthella)和丹毒丝菌科(Erysipelotrichaceae) 成员对膳食电子受体表现出种属特异性利用。
▸ 胆汁酸的利用
胆汁酸(BA)是消化系统重要组成部分。肝脏产生的主要胆汁酸包括胆酸(CA)和鹅去氧胆酸(CDCA),分泌前与牛磺酸或甘氨酸结合。人体内牛磺酸与甘氨酸结合胆汁酸的比例取决于饮食,牛磺酸主要来源于肉类、鱼类和贝类。
★ 胆汁酸有助于发酵过程中的能量转化
胆汁酸(BA)经细菌活动进一步修饰,包括转化和解偶联。在胆酸(CA)向脱氧胆酸和CDCA/熊去氧胆酸向石胆酸的多步转化中,7-羟基被去除,使梭菌科和爱格氏菌属(Eggerthella)能够将NADH转化为NADPH,有助于发酵过程中维持理想的NAD+/NADH比率。共生微生物从BA中解离牛磺酸,导致肠道游离牛磺酸浓度升高。胆盐水解酶通过催化类固醇部分C-24位置与BA氨基酸侧链间的酰胺键水解促进解偶联。
★ 肠道存在多种胆盐代谢细菌,包括致病菌
肠道微生物群含有许多编码不同底物特异性胆盐水解酶的细菌。厚壁菌门和放线菌门成员可降解大多数结合胆汁酸,而拟杆菌门菌株偏爱牛磺酸结合胆汁酸,双歧杆菌属和约氏乳杆菌(Lactobacillus johnsonii)乳杆菌等富含胆盐水解酶。结合胆汁酸的解离高度依赖于产胆盐水解酶微生物的位置:小鼠近端小肠中的乳酸杆菌开始解离,而人类中解离直到末端回肠和结肠才发生。
释放的牛磺酸可被不同肠道微生物利用。沃氏嗜胆菌(Bilophila wadsworthia)是肠道微生物群的亚硫酸盐还原致病菌,虽仅占正常肠道微生物群的0.01%,但与多种临床疾病相关。当IL-10缺陷小鼠饲喂低脂饮食并补充牛磺酸结合胆汁酸时,会导致肠道B.wadsworthia种群激增。B.wadsworthia利用异化亚硫酸盐还原酶复合物(Dsr)从有机磺酸盐释放的亚硫酸盐产生H2S。
牛磺酸转运入细胞后,B.wadsworthia利用两个基因簇(ald-tpa-sarD和adhE-islA-islB)代谢牛磺酸。牛磺酸首先被Tpa和Ald转化为磺基乙醛,再被SarD转化为乙硫磺酸盐。异羟乙基磺酸进入细菌微区室后,IslAB形成甘油自由基酶,促进C-S键裂解,将其转化为乙醛和亚硫酸盐。乙醛被AdhE代谢成乙酰辅酶A,再通过Pta-AckA途径转化为乙酸,而亚硫酸盐被Dsr系统用作亚硫酸盐呼吸中的电子受体。
▸ 硫酸酯酶和硫酸盐的利用
多糖常被硫酸盐修饰,需释放硫酸盐基团才能接触糖基团。GlcNAc和半乳糖的硫酸化发生在不同羟基位置,特别是GlcNAc的6-羟基(6S-GlcNAc)和半乳糖的3-、4-或6-位置。利用O-糖核心结构中这些硫酸盐基团需要能识别并裂解特定糖苷键的碳水化合物硫酸酯酶。
★ 硫酸酯酶表达菌释放硫酸盐供硫酸盐还原菌利用
表达硫酸酯酶的细菌释放的硫酸盐通过交叉喂养被硫酸盐还原细菌(SRB)利用。SRB存在于约50%的人群中,进行异化硫酸盐还原,将硫酸盐还原为腺苷-5′-磷酸硫酸盐、亚硫酸盐,并进一步还原为H2S。与缺乏成熟硫酸酯酶的B.thetaiotaomicron 菌株相比,当与从肠道粘蛋白中释放硫酸盐的B.thetaiotaomicron菌株共定植时,其在体内的相对丰度增强。H2S具有剧毒,宿主将其解毒为硫代硫酸盐,后者可用作Desulfovibrio spp.的电子受体。
▸ 外部电子转移
寻找合适的电子供体和受体对是细菌产能的关键。部分细菌已开发利用外源性电子受体的策略。外部电子转移(EET)连接细胞质氧化还原反应,将电子转移至与细菌直接接触或远端的外部电子受体。该过程已在环境细菌中广泛描述,近期在哺乳动物微生物群和肠道病原体中也有报道。
★ 细菌具有直接电子转移和介导电子转移两类
革兰氏阴性菌的胞质膜、肽聚糖层和外膜对EET构成物理屏障。为克服这些障碍,电活性细菌进化出两类方法:直接电子转移和介导电子转移(MET)。直接电子转移主要见于环境生物体如Shewanella oneidensis,电子直接传输至与外膜接触的外部电子受体。
MET则需要电子穿梭介导电子从细菌转移至外部电子受体。铜绿假单胞菌释放苯嗪(含氮杂环化合物)将电子转移至分子氧,植物乳杆菌利用醌1,4-二羟基-2-萘甲酸还原铁。P.prausnitzii与上皮细胞相关,该专性厌氧菌可能使用黄素和硫醇作为细胞外电子穿梭来减少宿主组织释放的氧气。
★ 细菌获取外部电子的方式影响其环境适应性
在革兰氏阳性肠道病原体单核细胞增生李斯特菌中,基于黄素的EET(FLEET)途径将NADH脱氢酶(Ndh2)产生的电子穿梭至质膜中脂溶性去甲基甲萘醌衍生物,再转移至膜结合脂蛋白(PplA)上的黄素或黄素单核苷酸基团,最终传递给末端电子受体。
研究表明,单核细胞增生李斯特菌厌氧条件下代谢糖醇需要FLEET通路,ndh2突变体在小鼠肠道定植能力受损。FLEET通路基因的直系同源物在数百种厚壁菌门和人类病原体中均有发现。这些研究突出了电子受体的重要性,表明细菌已进化出复杂机制获取外部电子受体池,以增强其在特定环境中的生长能力。
▸ 肠道炎症时的能量代谢
肠道炎症会导致微生物群水平变化,变形菌门(尤其是兼性厌氧肠杆菌科)丰度增加。呼吸电子受体的释放是这些群落变化的关键驱动因素,重塑了肠道细菌的能量代谢。
★ 电子受体的释放影响肠道菌群的能量代谢
例如,沙门氏菌(Salmonella)诱导胃肠炎时,活性氧(ROS)将宿主产生的硫代硫酸盐氧化为连四硫酸盐。沙门氏菌编码连四硫酸盐利用基因簇(ttrRSBCA),实现厌氧连四硫酸盐呼吸。炎性ROS和活性氮(RNS)分解产生硝酸盐,为沙门氏菌提供高能电子受体。
肠道炎症改变了末端电子受体的可用性

Muramatsu MK,et al.Cell Host Microbe.2024
★ 炎症导致氧气泄漏促进需氧病原体增殖
此外,炎症相关的结肠细胞代谢变化使氧气泄漏至肠腔,支持肠道病原体生长。电子受体的可用性不仅实现高效的电子传输产能,还可利用发酵终产物(如琥珀酸、乳酸和1,2-丙二醇),将其完全氧化为二氧化碳。
类似的机制正在驱动非感染性结肠炎期间肠道微生物群的水平变化。硝酸盐和氧气呼吸有助于共生肠杆菌科细菌的繁殖,例如非感染性结肠炎小鼠模型中的大肠杆菌、肠杆菌属和克雷伯氏菌属。上皮细胞释放的活性氧被过氧化氢酶解毒,过氧化氢酶是一种产生分子氧的反应,支持大肠杆菌的呼吸。
此外,口服抗菌治疗期间产生丁酸盐的梭状芽胞杆菌的耗竭会改变结肠细胞代谢;氧气的流入导致肠杆菌科种群的扩大。
呼吸电子受体可用性增加引起微生物群水平变化表明,碳和氮并非细菌生长的限制因素,而能量代谢和从有限底物库产能的能力才是肠道微生物群组成和功能的关键决定因素。
本文介绍了共生菌和病原菌在肠道中获取营养素和产生能量的机制。细菌可氧化有机和无机化合物产生生长必需的能量。在不同微环境中的产能能力是群落结构的关键决定因素。
人体肠道包含多个动态生态位,肠道微生物群在受宿主营养摄入、栖息地过滤器和疾病炎症影响的环境中调节能量产生。
人类微生物组研究传统上侧重于识别与健康和疾病相关的关键细菌种类(如炎症性肠病、艰难梭菌感染、抗生素相关菌群失调等)。但宿主-微生物和微生物间相互作用及其代谢机制同样重要。研究显示,细菌有效利用特定营养物质的能力(无论独立利用还是通过细菌营养网络)是微生物群组成和功能的关键驱动因素。
对宿主健康而言,微生物执行的代谢功能非常重要。这在致病性菌群相关的生态失调中显而易见,共生微生物因面临新代谢环境和成员间相互作用挑战而异常增殖并致病。
发现疾病相关代谢途径对个性化医疗具有重要意义。未来,随着对肠道微生物代谢功能理解的不断深入,我们有望开发出更加精准的个性化医疗策略,包括恢复特定代谢缺陷的微生物疗法,以及深入理解宿主-微生物代谢相互作用的分子机制。通过调节肠道微环境、优化营养网络以及恢复关键代谢途径,我们将能够更有效地治疗与微生物群失调相关的疾病,为人类健康开辟新的治疗途径。
主要参考文献
Muramatsu MK, Winter SE. Nutrient acquisition strategies by gut microbes. Cell Host Microbe. 2024 Jun 12;32(6):863-874.
Yersin S, Vonaesch P. Small intestinal microbiota: from taxonomic composition to metabolism. Trends Microbiol. 2024 Oct;32(10):970-983.
Murdoch CC, Skaar EP. Nutritional immunity: the battle for nutrient metals at the host-pathogen interface. Nat Rev Microbiol. 2022 Nov;20(11):657-670.
Miller BM, Bäumler AJ. The Habitat Filters of Microbiota-Nourishing Immunity. Annu Rev Immunol. 2021 Apr 26;39:1-18.
Salzman NH, Hung K, Haribhai D, Chu H, Karlsson-Sjöberg J, Amir E, Teggatz P, Barman M, Hayward M, Eastwood D, Stoel M, Zhou Y, Sodergren E, Weinstock GM, Bevins CL, Williams CB, Bos NA. Enteric defensins are essential regulators of intestinal microbial ecology. Nat Immunol. 2010 Jan;11(1):76-83.
La Rosa SL, Ostrowski MP, Vera-Ponce de León A, McKee LS, Larsbrink J, Eijsink VG, Lowe EC, Martens EC, Pope PB. Glycan processing in gut microbiomes. Curr Opin Microbiol. 2022 Jun;67:102143.
Eberl C, Weiss AS, Jochum LM, Durai Raj AC, Ring D, Hussain S, Herp S, Meng C, Kleigrewe K, Gigl M, Basic M, Stecher B. E. coli enhance colonization resistance against Salmonella Typhimurium by competing for galactitol, a context-dependent limiting carbon source. Cell Host Microbe. 2021 Nov 10;29(11):1680-1692.e7.
Schaus SR, Vasconcelos Periera G, Luis AS, Madlambayan E, Terrapon N, Ostrowski MP, Jin C, Hansson GC, Martens EC. Ruminococcus torques is a keystone degrader of intestinal mucin glycoprotein, releasing oligosaccharides used by Bacteroides thetaiotaomicron. bioRxiv [Preprint]. 2024 Jan 16:2024.01.15.575725.
谷禾健康
门诊室32岁的林女士第三次向医生说自己的困扰:
月经周期紊乱、体重莫名上升
为什么运动和饮食控制
对我的症状收效甚微?
…

多囊卵巢综合征
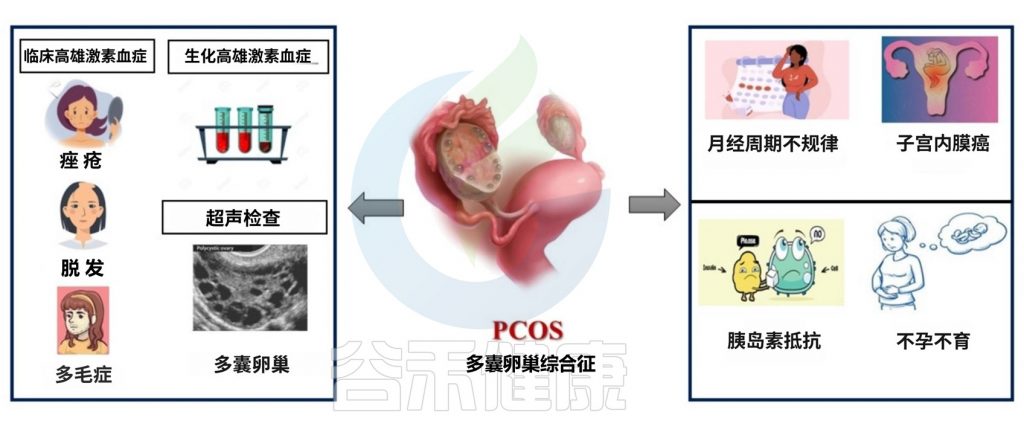
多囊卵巢综合征(PCOS)是一种常见的主要影响生育力的妇科内分泌疾病。其特征为月经不调、雄激素水平升高、排卵功能障碍等。
据柳叶刀统计, 多囊卵巢综合征约占不孕症病例的 30%和无排卵性不孕症病例的 80%。
据估计所有PCOS女性中约70%–80%患有不孕症。
2021年的一项荟萃分析显示,我国生育期女性PCOS患病率为8.6%,青春期女性的患病率为10.26%。
2024年的一项荟萃分析显示,全球 PCOS 的患病率为 9.2%(95% CI:6.8-12.5%)。
多囊卵巢综合征的病因是多因素的,涉及遗传易感性、激素分泌异常、胰岛素抵抗、慢性低度炎症等多个层面的相互作用。
由于多囊卵巢综合征的临床表现复杂,治疗策略通常是针对症状的,缺乏精确性,增加了治疗成本。传统诊疗方案对这部分”隐形异常”的漏检率高,当女性在激素调节和促排卵治疗中反复尝试时,一个关键的环节正在被重新认识——肠道菌群。
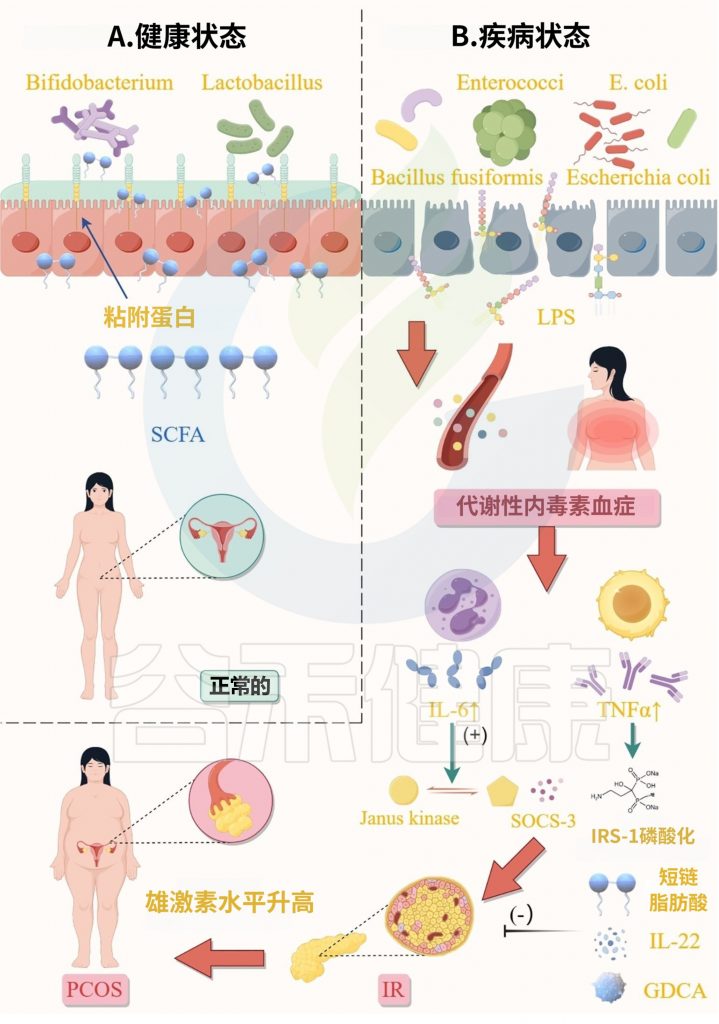
多囊卵巢综合征不仅是妇科内分泌疾病,更是一个涉及肠道-卵巢-代谢轴的系统性疾病。越来越多的证据表明,多囊卵巢综合征患者的肠道菌群多样性降低和菌群结构改变,比如,Bacteroides vulgatus显著升高,导致这些个体出现代谢紊乱。
肠道菌群失衡会破坏肠道屏障完整性,使脂多糖等有害物质进入血液循环,触发全身慢性炎症反应,进而干扰胰岛素信号传导,加剧胰岛素抵抗。同时,菌群失调还会影响短链脂肪酸的产生、胆汁酸代谢以及神经递质的合成,形成代谢紊乱与炎症反应相互恶化的恶性循环,最终导致高雄激素血症、排卵障碍等典型临床表现。
本文带大家了解一下肠道菌群在多囊卵巢综合征的发病机制和代谢紊乱中的作用,具体包括胰岛素抵抗、激素失衡、胆汁酸代谢紊乱、IL-22介导的免疫失调以及脑-肠轴紊乱。此外,还总结了当前针对肠道菌群的治疗策略,旨在为临床干预提供理论基础,实现从”对症治疗”到”源头调控”的转变。
多囊卵巢综合征(PCOS)是一种常见的妇科内分泌疾病,也是导致无排卵性不孕的主要原因。此外,多囊女性患肥胖、高血压、代谢综合征和心血管疾病的风险更高。
多囊卵巢是指那些有很多未成熟卵泡囊肿(卵泡)的卵巢。但是并非所有多囊卵巢综合征患者都有卵巢囊肿。
临床表现
– 有些完全无月经(闭经)。
– 月经期间出血量极大。
– 即使在非月经期也有随机出血。
根据2023年国际循证多囊卵巢综合征指南,不规则的月经周期定义如下:
· 初潮后第一年内作为青春期过渡的一部分是正常的
·初潮后1-3年内,月经周期间隔小于21天或大于45天
· 初潮后3年至围绝经期期间,月经周期间隔小于21天或大于35天,或一年少于8个周期。
· 初潮后任何一年内的周期,间隔 大于 90 天。
·15 岁前原发性闭经或青春期(乳房发育)后 3 年以上闭经。
脱发模式差异很大,通常出现在头顶、后脑或弥漫性模式。更严重的雄激素亢进的女性可能会出现双颞脱发和前额发际线后退。
可能会长出过多的面部毛发,或经历手臂、胸部和腹部毛发过度生长。
在体格检查中,应使用改良 Ferriman-Gallwey 评分系统客观评估多毛症。
PCOS 可能导致痤疮 ,尤其是在背部、胸部和面部;有些持续的爆发,尤其是在下颌线和下巴上,可能难以治疗。应警惕 20 多岁到 30 多岁女性中持续或加重的痤疮背后的雄激素亢进。
即使节食和运动也不容易减肥,尤其渴望碳水化合物和甜食;总是感到疲倦或精神不振,即使充分休息后也是如此。虽然 38%~ 88%PCOS女性体重超重或肥胖,但与 BMI 匹配的对照相比,PCOS女性倾向于有更多的腹部脂肪积累。因此,正常BMI不应排除 PCOS 的诊断。
一会儿感觉快乐,一会儿又感到易怒, PCOS 会增加你情绪波动、抑郁或焦虑的风险,比如持续的悲伤或对以前喜欢的事物失去兴趣;持续的担忧、不安,或恐慌发作。这可能是由于激素变化以及应对 PCOS 症状的压力所引起的。
颈部褶皱、腹股沟、乳房下皮肤变暗。
– 有些患者可能在月经期间以及偶尔在其他时间感到下腹部(盆腔)疼痛。
多囊有可能没症状吗?
是的,有几种情况。
有些人可能患有轻度 PCOS,其症状并不严重到足以引起注意。
许多人根本没有症状。这就是为什么高达 70%的 PCOS 患者不知道自己患有这种疾病。
有些人甚至直到怀孕困难或不明原因的体重增加时,才意识到自己患有多囊卵巢综合征。
并发症
PCOS 会导致流产吗?
研究表明,部分患者因激素失衡、代谢紊乱等问题间接影响妊娠维持,但许多患者仍能成功妊娠并生育健康宝宝。
多囊卵巢综合征患者可以生孩子吗?
可以,如果你有多囊卵巢综合征,仍然有可能自然怀孕,因为有些月份可能仍然会排卵。然而,在严重的情况下,例如当月经长时间停止时,自然怀孕的机会可能会更加困难。
PCOS有多常见?
多囊卵巢综合征正被公认为全球育龄女性中最常见的内分泌疾病,影响着 5%~ 26%的女性。
鹿特丹标准(RC)是流行病学研究中最常用的标准,其包含的指标比第二常用的美国国立卫生研究院 1990 年标准更广泛。
根据美国国立卫生研究院 2012 年工作会议报告,PCOS 估计影响着美国约 500 万名育龄女性。 诊断和治疗多囊卵巢综合征对医疗系统的成本每年约为 40 亿美元,不包括与 PCOS 相关的严重合并症的成本。
PCOS 的患病率与一级亲属、青春期前肥胖、先天性男性化疾病、妊娠期平均或低出生体重、早发性肾上腺皮质功能元进以及使用丙戊酸作为抗癫痫药物有关。
研究还表明,墨西哥裔美国人的 PCOS 患病率高于非西班牙裔白人和非裔美国人。
必须考虑全球范围内诊断标准组成部分的患病率差异和异质性。
随着时间的推移,典型 PCOS(A 型)的患病率在女性中下降,在 5 年的长期随访研究中不再符合 PCOS 标准。
具体有哪些类型?
▸经典型(A型,高雄激素+无排卵+多囊卵巢)
同时满足以下三项中的两项:
最常见的类型,常伴胰岛素抵抗、肥胖、代谢异常。
▸排卵型(B型,高雄激素+无排卵,卵巢正常)
较少见,患者可能有月经周期,但高雄激素症状明显,需排除其他高雄激素病因(如先天性肾上腺皮质增生)
▸非高雄激素型(C型,无排卵+多囊卵巢,无高雄激素)
少见,可能由其他内分泌疾病(如甲状腺功能异常、高泌乳素血症)或无明确病因导致,需谨慎鉴别诊断。
▸高雄激素型(D型,高雄激素+多囊卵巢,排卵正常)
罕见,患者可能因高雄激素症状(如多毛、痤疮)就诊,但生育能力正常,需与肾上腺或卵巢肿瘤鉴别。
注:部分学者认为D型(排卵正常的高雄激素型)可能不属于经典PCOS范畴,需进一步研究其病理机制。
从什么年龄开始?
PCOS的病理生理机制可能始于青春期前,但典型PCOS 的症状通常在第一次月经来潮时开始出现。有时症状会在月经来潮一段时间后才出现。
PCOS的遗传倾向和早期代谢异常提示需对以下人群加强青春期监测:
与什么原因相关?
雄激素水平升高
PCOS 时,卵巢可能产生过高雄激素,干扰排卵过程,导致卵子不能正常发育和释放。过量雄激素还会引起多毛和痤疮。
胰岛素抵抗
胰岛素水平升高会导致卵巢产生并释放雄激素。雄激素增加会抑制排卵,并导致 PCOS 的其他症状。它还会使体重更容易增加,更难减轻。
胰岛素帮助身体处理葡萄糖并将其用于能量。胰岛素抵抗意味着身体无法正确处理胰岛素,导致血液中葡萄糖水平升高。
注:并非所有胰岛素抵抗者都有升高的血糖或糖尿病,但胰岛素抵抗可能导致糖尿病。超重或肥胖也会导致胰岛素抵抗。即使你的血糖正常,胰岛素水平升高也可能表明存在胰岛素抵抗。
慢性低度炎症
研究表明,多囊卵巢综合征患者有一种长期低度炎症,这会导致多囊卵巢产生雄激素。这可能导致心脏和血管问题。促炎因子(TNF-α、IL-6)升高,进一步恶化胰岛素抵抗和卵巢功能障碍。
遗传因素
单卵双胞胎姐妹患有多囊几率是双卵双胞胎和其他姐妹的两倍,多囊患者的直系亲属中患病率更高。
家族聚集现象及全基因组关联研究发现,与内分泌紊乱(雄激素过量的DENND1A和低FSH水平的FSHR)、代谢紊乱(葡萄糖代谢功能障碍的RAB5B)、无排卵(LHCGR和INSR)相关的基因。
体重增加
体重与多囊之间的关系很复杂。体重增加可能在多囊发展中起作用,多囊也可能导致体重增加。
肠道菌群失调
菌群多样性降低(厚壁菌门/拟杆菌门比例失衡)、促炎菌(如大肠杆菌)增殖,通过短链脂肪酸减少、内毒素泄漏等加剧炎症和代谢紊乱。这在后面的章节我们会详细了解。
多囊卵巢综合征肠道菌群有什么特征?
多样性下降
研究表明,多囊卵巢综合征(PCOS)患者肠道微生物群的多样性和组成发生了变化。
PCOS小鼠中肠道菌群多样性呈下降趋势,人类研究报告称PCOS患者的α多样性降低,然而,关于β多样性的研究结果在各研究中并不一致。
注:一些研究表明,肠道菌群α多样性越高,宿主的健康状况越好,而较低的值则与代谢或内分泌紊乱有关。然而,我们不能简单地假设高α多样性总是有益的。
在门水平上
与健康对照组相比,患有多囊卵巢综合征的女性表现出:
拟杆菌门 / 厚壁菌门比例增加
拟杆菌门和厚壁菌门是人类肠道菌群中的两个主要门类,它们的比例失衡与多种代谢性疾病有关。在多囊患者中,拟杆菌门与厚壁菌门的比例增加。
研究人员分析了 24 名 PCOS 患者(包括 12 名肥胖者和 12 名非肥胖者)和 19 名健康对照的粪便样本,PCOS 组的拟杆菌门丰度显著升高,而厚壁菌门丰度明显降低,导致拟杆菌门与厚壁菌门的比例增加。
Liu 等人的研究(涉及 33 名 PCOS 患者和 15 名健康对照)也报道了类似的结果。
拟杆菌门的过度增殖,可能通过负向影响宿主代谢和免疫反应,导致致病性影响。
在属水平上
在雄激素水平较高的 PCOS 女性中,发现 Lactobacillus、Bacteroidetes 的组成减少,而 Prevotella melaninogenica、沙眼衣原体Chlamydia trachomatous、Nocardiaceae、 Clostridiaceae的组成增加。
除了厚壁菌门丰度的整体减少外,在 PCOS 患者中,在厚壁菌门内部也在变化,厚壁菌门内的瘤胃球菌、粪球菌的丰度增加。
厚壁菌门内瘤胃球菌和粪球菌的相对丰度增加,可能通过影响宿主的短链脂肪酸代谢和促炎信号通路,在 PCOS 病理发展中发挥重要作用。
促炎菌升高、有益菌降低
促炎细菌升高如体内的拟杆菌,会导致一系列代谢变化。
具体而言,拟杆菌与促进PCOS女性胰岛素抵抗有关。某些属于拟杆菌属、埃希氏/志贺氏菌的革兰氏阴性菌,在患有多囊合并肥胖的女性肠道中显著增加,但Akkermansia减少,对肠黏膜有一定的保护作用。
PCOS患者的乳酸杆菌和双歧杆菌等有益菌水平显著降低,不利于提高肠道免疫力。
注:由于肠道菌群的复杂性,不同研究的结果有时是有偏见的、有争议的,且尚未完全被理解。
一项研究中,对 50 名 PCOS 患者和 43 名健康对照者的粪便样本进行宏基因组测序, PCOS 组中有益菌如 Akkermansia、 Bifidobacterium 的丰度显著降低。相反,与代谢异常和炎症相关的脱硫弧菌(Desulfovibrio)属的丰度显著增加。
注:脱硫弧菌产生硫化氢,诱导炎症和氧化应激。关于脱硫弧菌详见我们之前的文章:
也有研究报告说 PCOS 患者的普雷沃氏菌属丰度有所下降。
在所有差异物种中,Bacteroides vulgatus对差异贡献最大,其在PCOS患者中的丰度显著更高。
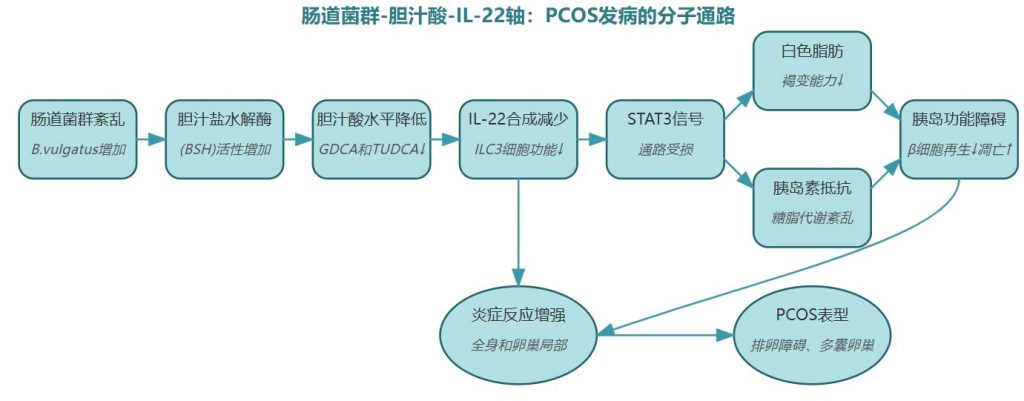
B. vulgatus 参与胆汁酸代谢,导致 PCOS 女性 GDCA 和 TUDCA 水平降低,从而抑制肠道先天淋巴细胞3 (ILC3)分泌IL-22,进而导致 PCOS 中的卵巢功能障碍和代谢紊乱。
地域差异与个体化特征
来自不同地理区域和不同睾酮水平的PCOS患者的肠道微生物群组成各不相同。值得注意的是,
需要注意的是,针对个体患者的肠道菌群研究结果可能与大规模流行病学数据存在一定出入。这种差异部分源于研究方法学的不同,也可能反映了微生物研究中固有的复杂性和个体化特征。因此,在评估PCOS患者的肠道菌群变化时,应当综合考虑多种因素,避免简单化结论。
人类和啮齿动物模型的研究结果证明肠道菌群失调与多囊卵巢综合征之间的关联


doi: 10.1016/j.clnu.2024.10.028. Epub 2024 Oct 22.
多囊卵巢综合征患者的肠道菌群特征性改变不仅体现在微生物组成和多样性上,更重要的是这些改变与疾病的病理生理过程密切相关。然而,这些菌群改变究竟如何与PCOS的病理特征代谢紊乱相互作用?微生物代谢产物通过哪些途径影响胰岛素敏感性、脂质代谢和炎症状态?下一章节我们来了解PCOS中肠道菌群与代谢紊乱的关系。
肠道菌群改变会在体内引发一系列代谢紊乱,包括以胰岛素抵抗为主要特征的葡萄糖代谢异常、与肥胖相关的脂质代谢失调和短链脂肪酸的改变、以黄体生成素(LH)和雄激素水平升高为标志的性激素代谢紊乱,以及氨基酸和胆汁酸代谢紊乱等。
这些微生物组成和代谢途径的这些综合改变导致了PCOS的异质性临床表现。代谢失衡和炎症反应之间的相互作用会进一步加剧肠道菌群失调,使相互恶化的循环永久化。
肠道菌群失衡如何引发胰岛素抵抗?
胰岛素抵抗(IR) 是 PCOS 患者中一个普遍存在的问题,被认为是其病理性的核心部分。50%~70%的 PCOS 患者有不同程度的胰岛素抵抗,尤其是在肥胖患者中。
PCOS 患者的糖尿病风险高于正常女性。胰岛素抵抗和肥胖会加剧 PCOS 患者葡萄糖和脂质代谢紊乱以及血中雄激素升高。
胰岛素抵抗型 PCOS 患者的肠道菌群组成与其他正常 PCOS 患者和健康女性存在差异:有益菌减少,而有害菌增加。
Zeng 等人比较了胰岛素抵抗的 PCOS 患者与健康对照组的肠道菌群,发现前者中普雷沃氏菌的丰度降低,而拟杆菌的丰度增加。
这种菌群失衡会导致两种关键后果:
当肠道菌群被饮食紊乱、药物滥用或压力破坏时,致病菌释放的脂多糖(LPS)增加,同时促炎因子活性增强。这些变化会削弱肠道上皮细胞的紧密连接,使肠道屏障通透性升高,LPS等有害物质穿过肠壁进入血液,引发全身性炎症反应。
由于肠漏,进入血液的LPS会激活免疫系统,触发TNF-α、IL-6等炎症因子释放,直接干扰胰岛素信号传导,损害胰岛素受体的功能。
动物实验表明,通过抗生素抑制革兰氏阴性菌或补充益生菌(如乳酸杆菌),可减少LPS入血液,并改善胰岛素敏感性,揭示了肠道菌群与胰岛素抵抗的因果关系。
短链脂肪酸:肠道菌群的“代谢调节器”
丁酸、丙酸和乙酸等短链脂肪酸,是肠道菌群分解膳食纤维的代谢产物,在调节葡萄糖和糖脂代谢方面至关重要。
——调节胰岛素分泌与敏感性
在胰岛β细胞中,短链脂肪酸通过激活游离脂肪酸受体FFAR2/FFAR3,促进GLP-1分泌,从而增强胰岛素释放并抑制食欲。然而,PCOS患者的肠道SCFAs水平显著低于健康人群,这可能与其菌群多样性下降(如产丁酸的罗斯氏菌属减少)相关。
注:GLP-1,胰高血糖素样肽-1,能够通过刺激胰岛素分泌、抑制胰高血糖素释放、延缓胃排空和增加饱腹感来降低血糖水平。
FFAR2(游离脂肪酸受体2,又称GPR43)和FFAR3(游离脂肪酸受体3,又称GPR41)是两种G蛋白偶联受体,主要被短链脂肪酸如乙酸、丙酸、丁酸激活。FFAR2更偏向于代谢-免疫整合调控,FFAR3则聚焦于能量平衡与神经内分泌调节。
——修复肠道屏障与抗炎作用
短链脂肪酸,尤其是丁酸,能增强肠上皮紧密连接蛋白表达,修复“肠漏”屏障;同时抑制炎症因子释放,减轻胰岛素受体氧化损伤。
动物研究表明,口服丁酸钠可改善糖尿病小鼠的胰岛素抵抗,但这一机制在PCOS中的效果仍需进一步探索。
肠道细菌“山寨”人体酶:DPP4的双重作用
乔杰及其同事提出了肠道细菌衍生的宿主同工酶的新概念,证明在肠道菌群与其宿主的共同进化过程中,某些细菌会产生与宿主相似的酶,并参与疾病过程。
一个显著的例子是,二肽基肽酶4 (Dipeptidyl peptidase 4),主要由拟杆菌门的成员合成。在肠道屏障完整性受损的情况下,微生物来源的 DPP4 可以像人类同源酶一样,通过使胰高血糖素样肽-1失活来破坏葡萄糖稳态。
支链氨基酸:营养信号还是代谢陷阱?
支链氨基酸(BCAAs),包括缬氨酸、亮氨酸、异亮氨酸,是体内重要的营养信号和代谢调节因子,在葡萄糖稳态中发挥着重要作用。葡萄糖和氨基酸代谢密切相关。
在多囊卵巢综合征患者中,BCAAs 的分解和合成异常。血液中 BCAAs 水平的升高可能对胰岛素抵抗、葡萄糖不耐受、2 型糖尿病和肥胖的发展产生负面影响。一些研究人员提出,BCAAs 的血浆水平可以作为 2 型糖尿病发病的预测指标。
研究表明,胰岛素抵抗个体的血清 BCAAs 水平显著升高,这可能是由于肠道菌群参与了 BCAAs 的代谢。此外,在其他研究中,补充 BCAAs 可以通过涉及肠道菌群的作用机制,减轻高脂饮食诱导的代谢性脂肪肝疾病。
高雄激素血症(HA)是多囊患者的关键临床特征,表现为体内雄激素(如睾酮)水平异常升高。其成因涉及多系统交互作用,包括下丘脑-垂体-性腺轴(HPG)调控异常、肾上腺雄激素过度分泌、糖脂代谢紊乱引发的胰岛素抵抗(IR)、肠道菌群失衡、慢性炎症以及遗传易感性等。
doi.org/10.1016/j.steroids.2024.109455
肠道菌群如何影响雄激素水平?
Tremellen等人于2012年提出的肠道菌群失调理论阐释多囊卵巢综合征的症状:
该假说认为,肠道菌群失调,损害了肠道黏膜屏障并提高了肠道黏膜通透性,促进了脂多糖(LPS)进入血液,从肠道到全身循环,LPS触发全身慢性炎症,破坏胰岛素受体功能,导致高胰岛素血症;胰岛素水平升高直接刺激卵巢卵泡膜细胞过度分泌雄激素,损害卵泡发育。
该研究强调,PCOS中异常的雄激素和雌激素合成主要来源于卵泡膜细胞和颗粒细胞,肾上腺皮质也起着一定的辅助作用。
PCOS卵泡膜细胞中细胞色素P450 17α-羟化酶A1(CYP17A1)的过度表达会促进雄激素的过度积累和内源性类固醇生成的紊乱。而CYP19A1表达的下调会阻碍雄激素向雌激素的转化。
PCOS 患者与健康对照组的粪便代谢物比较分析显示存在显著差异,表明肠道菌群的α多样性降低,与 PCOS 个体的高睾酮水平和多毛症相关,暗示肠道菌群对循环睾酮浓度具有调节作用。
雄激素本身也可调节雌性大鼠的肠道菌群组成。
具体而言,Alloprevotella 的丰度与雄激素水平呈正相关,而 Candleria 的丰度与循环雄烯二酮浓度相关。
益生菌干预在 PCOS 患者中显示出降低血清睾酮水平和缓解多毛症等症状的有效性。
编辑
doi.org/10.3389/fendo.2025.1526468
亲水胆汁酸对肝细胞具有保护作用,而疏水胆汁酸具有细胞毒性。这些酸过多积累会导致肝细胞损伤、坏死和凋亡。
在PCOS患者中,胆汁酸代谢失衡是加剧代谢紊乱的关键机制之一。肠道菌群通过调控胆汁酸的合成、转化及信号通路,直接影响宿主的糖脂代谢和炎症反应。
胆汁酸变化与肠道菌群多样性密切相关。PCOS 患者的肠道菌群多样性与健康个体存在显著差异,具体表现为乳杆菌、链球菌和大肠杆菌在 PCOS 患者中更丰富,而瘤胃球菌、毛螺菌科和普雷沃氏菌则更少。
菌群失调导致胆汁酸转化障碍
“拟杆菌不足时,初级胆汁酸无法转化为次级胆汁酸。这些未加工的初级胆汁酸堆积在体内,干扰血糖和脂肪的正常代谢。”
初级胆汁酸堆积: 肝脏合成的初级胆汁酸(如胆酸)需依赖肠道菌群(尤其是拟杆菌门)转化为次级胆汁酸(如脱氧胆酸)。但PCOS患者的肠道菌群中拟杆菌门比例显著降低,导致初级胆汁酸无法有效转化,堆积在肠道和肝脏中。
次级胆汁酸不足: 次级胆汁酸是激活胆汁酸受体(如FXR)的关键分子。FXR信号通路被抑制后,无法下调肝脏糖异生相关酶(如PEPCK和G6Pase),导致血糖升高。
结合型胆汁酸水平升高:这种肠道菌群失衡可能导致胆汁酸代谢和合成的改变,导致 PCOS 患者主要结合型胆汁酸(如 GCA、TCA 和 GCDCA)水平升高,从而影响卵巢功能并引起排卵障碍。
胆汁酸受体信号异常加剧代谢紊乱
“次级胆汁酸是激活代谢“开关”(FXR和TGR5)的钥匙。钥匙不足时,血糖调控失效,胰岛素抵抗加重,脂肪更易堆积。”
FXR信号通路受损: 次级胆汁酸(如脱氧胆酸)通过激活FXR受体,抑制肝脏糖异生并增强胰岛素敏感性。然而,PCOS患者次级胆汁酸水平降低,FXR信号通路活性减弱,导致肝脏持续释放葡萄糖入血,加重胰岛素抵抗。
PCOS 患者的肠道微生物群与健康个体存在显著差异。特定肠道细菌(如 Ruminococcus、Lachnospiraceae、Prevotella)在 PCOS 患者中较少,而 Lactobacilli、Streptococcus 、 Escherichia coli 的丰度较高。这种菌群失调可能影响胆汁酸代谢,从而影响 FXR 的激活。
TGR5受体功能受限: 次级胆汁酸还可激活肠道TGR5受体,促进GLP-1分泌,但PCOS患者次级胆汁酸不足导致这一调控失效,食欲抑制和胰岛素分泌功能受损。
胆汁酸失衡与脂质代谢异常
脂肪分解异常: 初级胆汁酸堆积会抑制脂肪分解酶(如脂肪甘油三酯脂肪酶ATGL)活性,导致脂肪组织分解减少,血脂异常和腹型肥胖。
胆固醇代谢紊乱: 胆汁酸代谢异常导致胆固醇逆向转运受阻,低密度脂蛋白(LDL)水平升高,增加心血管疾病风险。
炎症通路激活:肠道菌群失调产生的内毒素(如脂多糖LPS)通过激活Toll样受体4(TLR4),增加TNF-α和IL-6等促炎因子表达,诱导全身性炎症反应。
doi.org/10.3389/fendo.2025.1526468
胆汁酸与免疫调节通路
胆汁酸变化还影响关键免疫调节机制:
IL-22信号通路异常:胆汁酸能影响肠道型3先天淋巴细胞(ILC3)功能,调节白细胞介素-22(IL-22)的分泌。IL-22在维持肠道屏障完整性和调节免疫炎症平衡中起关键作用,其异常与PCOS病理进程密切相关。
注:IL-22 是由肠道先天淋巴细胞分泌的一种分子,具有多种保护作用,并在维持肠道免疫稳态中发挥关键作用。IL-22 参与多种慢性炎症性疾病的调节。
免疫-代谢轴平衡失调:胆汁酸通过核受体和膜受体调节多种免疫细胞功能,包括巨噬细胞极化和T细胞分化,形成复杂的免疫-代谢互作网络。PCOS患者胆汁酸谱异常导致这一网络平衡被打破。
总之,胆汁酸可能通过调节肠道菌群、影响卵巢细胞功能、诱导炎症反应以及通过多种机制调节免疫反应,在 PCOS 的形成和发展中发挥重要作用。
菌群失衡如何“切断”保护信号?
在乔杰院士团队的研究中,科学家们发现,多囊卵巢综合征患者的肠道菌群存在显著特征:拟杆菌属(Bacteroides vulgatus)的丰度异常升高。
这一变化看似微小,却像多米诺骨牌一样引发连锁反应,患者粪便和血清中的甘氨脱氧胆酸(GDCA)与牛磺熊去氧胆酸(TUDCA)水平显著降低,而这两种胆汁酸正是调控免疫因子IL-22的关键“信号分子”。
IL-22不足时,脂肪代谢紊乱,卵巢炎症,加剧PCOS
GDCA和TUDCA通过激活肠道中的GATA3蛋白,指挥ILC3分泌IL-22。IL-22就像一名“代谢调解员”,通过STAT3信号通路促进白色脂肪褐变(将“坏脂肪”转化为“好脂肪”),同时抑制卵巢炎症。
B.vulgatus的过度增殖导致胆汁酸水平下降,IL-22分泌减少。研究发现,PCOS患者的血清和卵泡液中的IL-22水平降低。这种缺失使得:
脑-肠轴代表一个连接胃肠道与中枢神经系统的双向信号网络。大量研究表明肠道与大脑之间存在相关性,揭示了一些相同的肽类物质存在于胃肠道和中枢神经系统中。这些肽类物质,包括生长素释放肽、肽YY(PYY)、血清素,也被称为脑-肠介质。
神经递质调控
“肠道菌群生产的信号分子通过迷走神经这条高速公路传递到大脑,告诉身体什么时候分泌激素、如何调节情绪。当有害菌占据上风,信息传递打乱,导致激素分泌混乱。”
在多囊卵巢综合征患者中,血清中血清素、生长素释放肽和 PYY 的水平与非多囊女性相比显著降低。研究发现特定菌群会影响肠道激素的分泌。例如,拟杆菌、大肠杆菌/志贺氏菌、Blautia与生长素释放肽呈负相关,而AKK菌与其呈正相关。
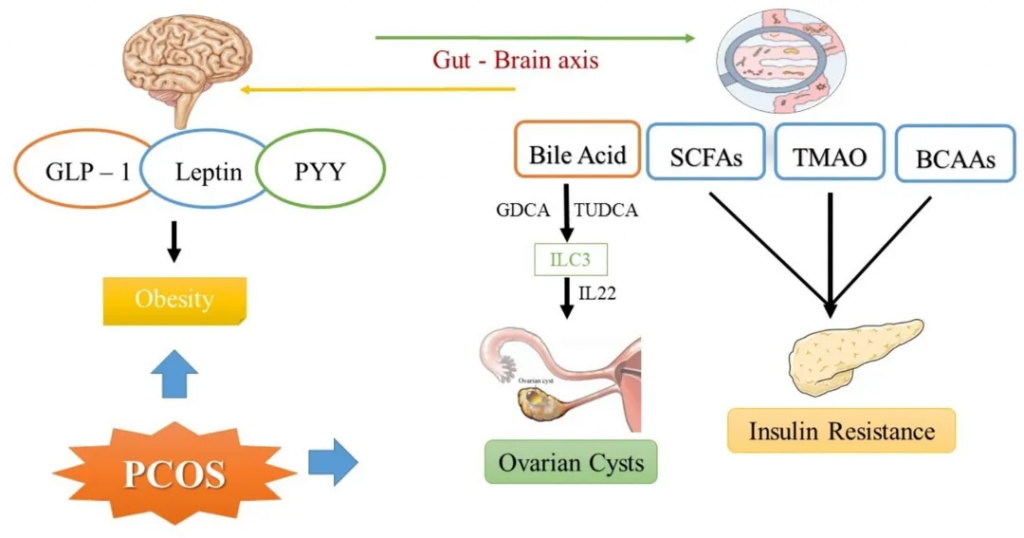
doi.org/10.1016/j.steroids.2024.109455
这种关联性提示我们:肠道菌群组成的改变可能是影响脑-肠介质水平的重要因素。那么,这些菌群是如何影响脑-肠介质的呢?
一些能产生短链脂肪酸的细菌,如普拉梭菌、丁酸单胞菌和艾克曼氏菌的增殖会导致肠道短链脂肪酸产量的增加。 它们能够:
因此,PCOS 患者中肠道菌群和短链脂肪酸的变化可以触发脑介质的释放,例如胃饥饿素和 PYY,进而影响性激素的分泌、中枢神经递质的调节、下游神经元功能以及免疫调节。
下丘脑-垂体-性腺轴
下丘脑的GnRH神经元如同生殖系统的“指挥中心”,通过脉冲式释放GnRH,调控垂体分泌促卵泡激素(FSH)和黄体生成素(LH)。正常情况下,高频GnRH脉冲优先刺激LH分泌(促进卵巢分泌雄激素),低频脉冲则促进FSH分泌(支持卵泡发育)。
研究发现,PCOS患者的GnRH神经元过度活跃,导致LH水平显著升高,而FSH相对不足。这一失衡引发连锁反应:
在神经调控方面,Kisspeptin通过GPR54受体促进GnRH释放,而GABA则抑制GnRH过度分泌。
PCOS患者GABA生成不足(可能与肠道菌群失调有关),导致抑制机制失效。
肠道菌群通过两种途径参与调控:
正常下丘脑-垂体激素轴的生理调节机制
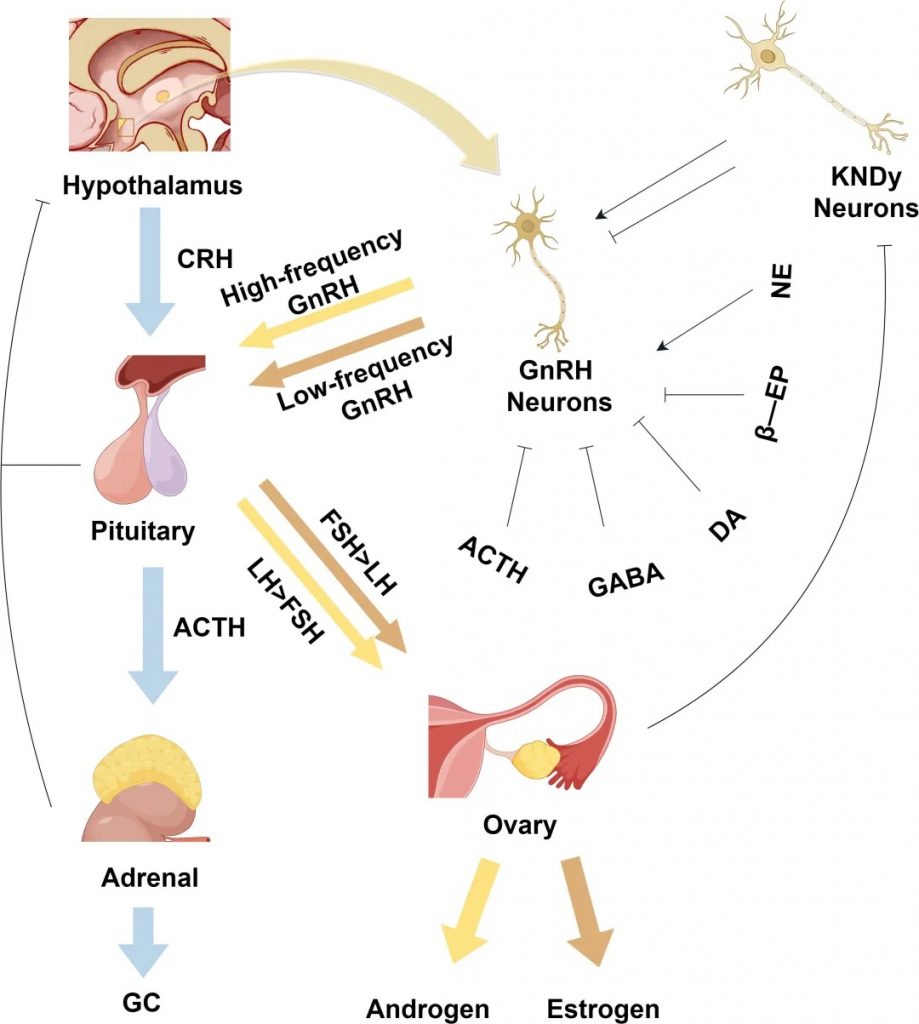
编辑
doi.org/10.3389/fendo.2025.1526468
下丘脑-垂体-肾上腺轴
当人体处于压力状态,如过度劳累、紧张或生活压力时,下丘脑-垂体-肾上腺轴会被激活。
“HPA轴就像一个压力警报器,长期响铃会让警报器失灵,最终导致皮质醇泛滥成灾”
下丘脑的室旁核会分泌促肾上腺皮质激素释放激素(CRH),刺激垂体前叶释放促肾上腺皮质激素(ACTH),进而促使肾上腺分泌皮质醇。
正常情况下,皮质醇通过负反馈抑制HPA轴,维持激素平衡。
然而,在PCOS患者中,长期压力导致皮质醇水平持续升高,引发受体脱敏,形成“HPA轴过度激活→皮质醇抵抗→进一步激活”的恶性循环。
HPA轴失调如何加剧PCOS症状?
生殖激素紊乱:
高皮质醇抑制下丘脑GnRH脉冲频率,导致促黄体生成素(LH)和促卵泡激素(FSH)分泌失衡。LH升高刺激卵巢过度分泌雄激素,而FSH不足阻碍卵泡发育,形成多囊卵巢。
代谢与情绪双重打击:
皮质醇促进内脏脂肪堆积,加重胰岛素抵抗;同时抑制血清素等激素生成,增加抑郁风险。
为什么PCOS患者的HPA轴更难刹车?
这与肠道菌群密切相关。
有益菌帮助减压:
促炎菌火上浇油:
动物实验显示,补充益生菌的小鼠皮质醇水平下降30%,卵巢功能显著改善。
以上详细探讨了PCOS患者肠道菌群的特征性改变以及菌群失调与多囊卵巢综合征代谢紊乱之间的密切关联。从肠道微生物组成变化到代谢产物异常,从免疫失衡到神经内分泌调节紊乱,这些发现不仅深化了我们对PCOS发病机制的理解,更为临床干预提供了全新的靶点和思路。
那么通过调节肠道菌群是否能够改善患者的代谢状态和内分泌功能?哪些干预策略对PCOS患者最为有效?临床证据支持这些干预的疗效如何?下一章节我们继续了解。
饮 食
一项针对 39471 名女性的系统综述和荟萃分析表明,患多囊卵巢综合征的女性整体饮食质量较低,膳食摄入较差(胆固醇含量较高,镁和锌含量较低),以及总身体活动量较低。
应根据个体患者的需求和目标制定以饮食为中心的干预措施,涵盖生育调节、月经管理、减肥或高雄激素症状控制等多个方向,包括地中海饮食和营养补充剂。
蛋白质
支链氨基酸(BCAAs)包括缬氨酸、亮氨酸、异亮氨酸,是重要代谢调节因子。研究显示,BCAAs水平与PCOS患者(无论瘦型或肥胖型)的胰岛素抵抗程度密切相关,且高水平BCAAs摄入增加2型糖尿病风险。
减少动物蛋白摄入并增加有氧运动,可降低BCAAs水平、提高SCFAs产生,有望改善PCOS患者的胰岛素敏感性和血糖控制。
doi: 10.3389/fendo.2025.1529703
膳食纤维
研究表明,与健康个体相比,PCOS患者的膳食纤维摄入量明显较低。
随着该领域的研究不断发展,有理论认为膳食纤维是生物膜形成的良好基质。这些生物膜的形成促进了细菌之间以及细菌与其宿主之间的协同相互作用。
关于生物膜在我们之前的文章也详细写过:
例如,乳酸菌在麦麸等基质上形成生物膜时表现出更高的生物活性。PCOS患者普遍存在的膳食纤维摄入不足会对健康肠道菌群的组成和功能产生不利影响。
抗炎食物
许多 PCOS 症状与炎症增加有关。选择抗炎食物可能会有所帮助。避免添加糖和饱和脂肪。增加新鲜蔬菜,尤其是绿叶蔬菜(例如羽衣甘蓝、菠菜、生菜)、水果、坚果和富含油脂的鱼类。
避免高脂高热量饮食
PCOS患者的饮食模式通常以高脂肪和高热量含量为特征,通常导致肥胖。研究发现,门水平上厚壁菌门与拟杆菌门的比例升高,是肥胖肠道菌群的一个显著特征。
维生素D
研究表明,PCOS患者体内的维生素D受体(VDR)经常出现特定变异,这些变异(如 iApa-I、Taq-I、Cdx2 和 Fok-I)会影响身体对维生素D的反应能力。简单来说,即使摄入足够的维生素D,但如果体内的”接收器”(受体)工作不正常,维生素D也无法发挥应有的作用。
VDR 基因变异和 VitD3 水平会影响 PCOS 的临床特征,VDR 不足或缺乏是 PCOS 发病的风险因素。
维生素D对PCOS患者有多方面的积极影响:
显著改善葡萄糖代谢
提高生育能力
因此,维生素 D 是治疗 PCOS 的有效方法。
PCOS患者可以:
注:如需补充维生素D,正确的补充剂量应在医疗专业人士的指导下确定,以避免过量补充可能带来的副作用。
益 生 菌
在血糖调节方面,益生菌可以增加短链脂肪酸的产生以维持肠道屏障的完整性或调节免疫反应,激活 G 蛋白偶联受体,并促进 GLP-1 和 PYY 等肽的释放以降低血糖。益生菌可以减少 TNF-α和IL-6 等促炎细胞因子,增强肠道屏障,减少脂多糖进入血液,改善慢性炎症对胰岛素信号的影响,并提高胰岛素敏感性。
基于人体研究,60 名多囊卵巢综合征患者被随机分为两组,分别接受益生菌补充(双歧杆菌、乳杆菌等)和安慰剂对照试验。12 周后,发现试验组的性激素结合蛋白增加,毛发过多评分降低,胰岛素敏感性增加,脂蛋白减少,表明益生菌的干预治疗对多囊卵巢综合征患者有一定效果。
在糖尿病和肥胖小鼠的饮食诱导模型中,B. lactis B420 菌株已被证明有助于改善胰岛素抵抗和减少脂肪含量。
临床研究表明,使用 B. lactis可以改善 PCOS 患者的性激素水平。益生菌可能成为未来干预 PCOS 肥胖的重要方法。
胰岛素抵抗是 PCOS 的常见特征,导致肝脏产生 VLDL 增加,进而引起高甘油三酯血症。这种脂质失衡会导致动脉粥样硬化变化,并增加 PCOS 患者患心血管疾病的风险。
在服用下列补充剂 L. rhamnosus、L. casei、L. acidophilus、 L. bulgaricus、 B. longum、 B. breve 、Streptococcus thermophiles 8 周后,PCOS 女性经历了相同的结果。这些治疗显著降低了血清胰岛素和血浆葡萄糖水平。
益 生 元
益生元抗性淀粉,可以促进产丁酸菌(如 Faecalibister prausnitzii)的增殖,上调丁酸合成相关基因,增强结肠丁酸水平,然后激活宿主 GPR41/43 受体以改善胰岛素敏感性。并可能减少多囊卵巢综合征患者的雄激素过多和月经周期不规律。
抗性淀粉的来源多样,包括绿色香蕉、冷却后的米饭、土豆以及豆类等食物。
补充益生元如菊粉(RS)或低聚果糖(FOS)可显著降低 PCOS 患者的 HOMA-IR 和游离睾酮水平;宏基因组分析进一步证实了微生物群的功能基因重塑。这些研究为益生菌和益生元的激素和脂质代谢调节应用提供了证据。
一项研究发现,益生元的摄入会增加结肠中双歧杆菌的丰度,并增强结肠 L 细胞产生 GLP-1,从而有助于改善胰岛素抵抗。
某些肠道微生物可以合成和分泌γ-氨基丁酸(GABA)。例如,某些乳酸杆菌和双歧杆菌菌株已被证明可以产生 GABA,鉴于许多 PCOS 患者存在胰岛素抵抗和代谢综合征,研究表明 GABA 可能在调节能量代谢中发挥作用,可能影响胰岛素分泌及其利用,从而影响该人群的代谢健康。
多 酚
多酚通过调节肠道菌群改善多囊卵巢综合征的机制涉及多个关键菌群及其代谢途径。
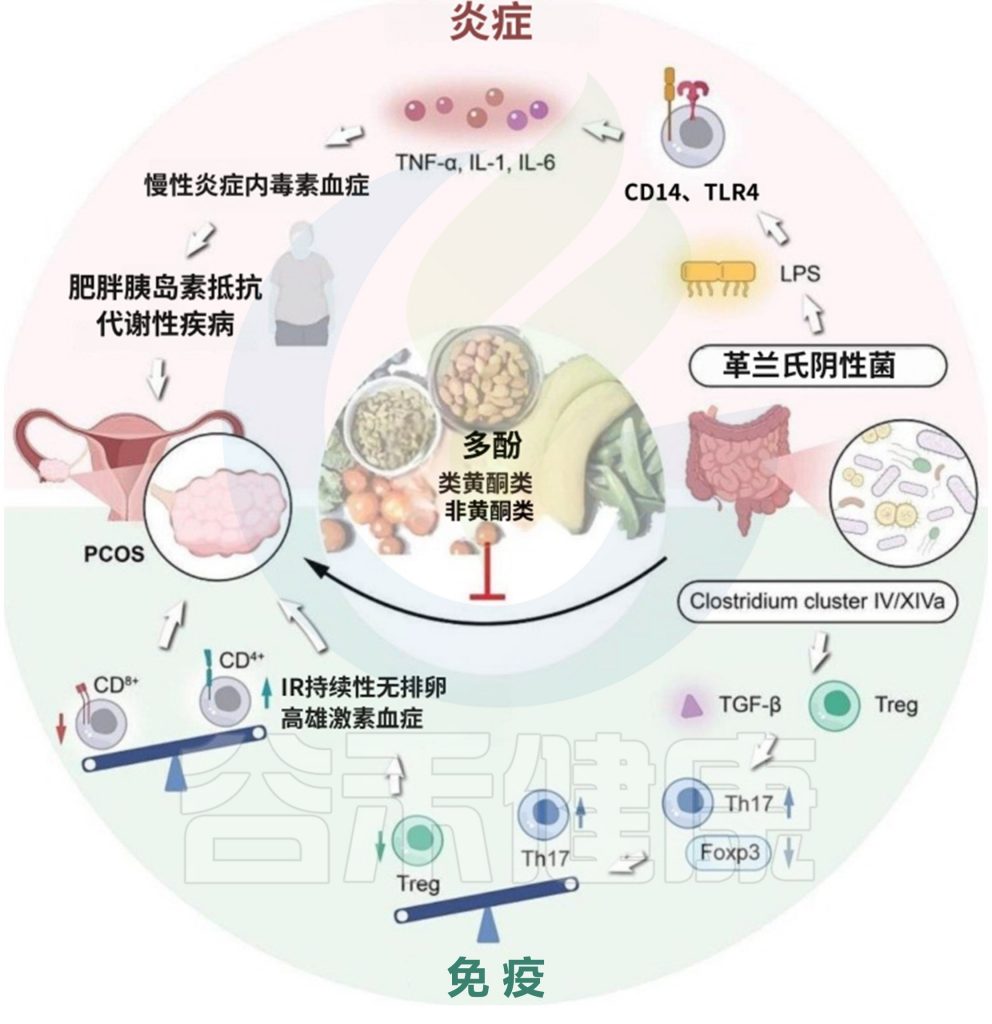
doi: 10.1186/s13048-024-01354-y
多酚对特定菌群的调节作用:
◆ 花青素(来源于葡萄、浆果)
Bifidobacterium、Lactobacillus、Enterococcus的丰度显著增加,增强肠道屏障功能(如上调紧密连接蛋白Claudin-3和ZO-1),减少炎症因子(IL-6、TNF-α)。花青素具有抗氧化应激损伤的作用,不仅调节了多囊卵巢综合征大鼠的血清性激素水平,还改善了卵巢形态。
◆ 绿茶儿茶素(EGCG)
儿茶素可以显著下调子宫 p-NF-κB p65 表达和促炎因子(IL-1β、IL-6 和 TNF-α)的蛋白表达,以及调节子宫组织中与基质降解相关的 MMP2 和 MMP9 表达。
来自乌龙茶的儿茶素可以通过抑制 p-STAT3 信号通路来抑制子宫炎症和基质降解。
补充绿茶提取物可以显著降低雌二醇戊酸诱导的 PCOS 大鼠的血清 LH 水平。此外,在绿茶提取物处理组中观察到胰岛素抵抗指数的降低。
◆ 白藜芦醇(红葡萄酒)
提升Bifidobacterium、Lactobacillus丰度,减少E. coli等致病菌,缓解氧化应激。白藜芦醇可以减少窦卵泡数量,增加二级卵泡数量,减少颗粒细胞死亡,并降低氧化应激水平。白藜芦醇还可以降低雄激素水平并提高胰岛素敏感性。
它存在于多种水果中,如葡萄(及其果汁)、橙子、蔓越莓、醋栗和花生皮等。
◆ 葡萄籽多酚(含没食子酸、表儿茶素)
促进Bifidobacterium、Lactobacillus ,抑制Clostridium histolyticum、Prevotella的增殖,降低肠道通透性,减少LPS入血引发的系统性炎症。
◆ 芒果籽提取物(MKE)
促进革兰氏阳性菌(如Lactobacillus)生长,抑制革兰氏阴性菌(如Bacteroides)扩张,缓解代谢紊乱。
◆ 异黄酮
异黄酮通常存在于大豆制品中,能在多种疾病中发挥抗炎和抗氧化作用。大豆苷元作为一种异黄酮,是雌激素受体的弱配体,能发挥雌激素效应。此外,大豆苷元可以通过肠道菌群转化为雌马酚,这表明肠道菌群与异黄酮代谢之间存在密切关系。异黄酮对 PCOS 具有治疗作用。
对PCOS患者在异黄酮干预三天后的粪便样本进行16S rRNA测序,发现异黄酮干预将PCOS组的α多样性提高到健康基线水平。此外,在对照组女性中,产Equol细菌的总体为42%(8/19),而在PCOS女性中为21%(5/24),这与PCOS患者血清Equol水平降低相一致,表明异黄酮在调节PCOS肠道微生物组成中可能发挥的作用。
中 药
一项先前的研究表明,半夏泻心汤可以通过调节肠道菌群来缓解 PCOS。
桂枝茯苓丸可以通过调节肠道菌群来抑制 PCOS 大鼠模型的胰岛素敏感性。
小檗碱具有通过调节肠道菌群来缓解 PCOS 的能力。
因此,针对肠道菌群的单味中药和复方中药为肥胖、胰岛素抵抗、糖尿病等代谢性疾病的干预和治疗提供了新靶点,也为 PCOS 的临床诊断和治疗提供了新的研究方向。
针灸是一种古老的疗法,可能有助于缓解慢性疼痛和辅助减肥。研究表明,针灸可以增加卵巢的血液流动并提高胰岛素敏感性。
粪 菌 移 植
粪菌移植(FMT)是治疗炎症性肠病的一种新疗法。FMT 将健康个体的粪便移植到患者的肠道中,通过改善和重建肠道菌群来达到治疗目的。
一项研究发现,将健康大鼠的FMT应用于来曲唑诱导的多囊卵巢综合征大鼠模型中,可导致雄激素水平下降、动情周期增强、卵巢形态正常化、普氏菌减少以及乳杆菌、梭菌(Clostridium)增加。
一项体内研究发现,FMT可以提高雌激素水平,降低血液雄激素水平,并支持正常的月经周期。
其 他 补 充 剂
用于多囊卵巢综合征症状的补充剂包括:
➦ 槲皮素 (QUR)
槲皮素是一种天然的类黄酮化合物,人体内不产生,存在于多种食物和药用植物中,如苹果、洋葱、葡萄、樱桃、橙子、番茄、银杏、连翘等。
槲皮素是一种潜在的缓解 PCOS 的药物。QUR 补充剂显著增加了肥胖小鼠中 Akkermansia 的相对丰度,并降低了厚壁菌门/拟杆菌门的比率。
连续 16 周喂食 1% 槲皮素会增加短链脂肪酸的产生。短链脂肪酸是由肠道菌群碳水化合物代谢产生的能量调节信号分子,可以改善胰岛素敏感性、下调炎症因子并促进脂肪酸氧化。
➦ 姜黄 Turmeric (Curcuma longa)
姜黄由于其抗氧化、抗炎、胰岛素增敏和促排卵特性,已成为一种有前景的 PCOS 补充疗法。
姜黄素补充剂可显著改变肠道菌群组成,使Ruminococcaceae、Burkholderiaceae、Verrucomicrobia丰度下降,Lactococcus、Turicibacter、Parasutterella增加,提示肠道菌群发生有益转变。
➦ 锌
补锌(50 毫克/天)治疗 8 周的多囊卵巢综合征(PCOS)女性,与健康对照组相比,显示出显著提高血清锌水平,同时降低血糖和胰岛素水平。这种效果被认为是由锌的抗氧化特性、其在稳定胰岛素六聚体中的作用以及增强胰岛素与肝细胞膜结合的结果。此外,补锌可能减少身体毛发生长并改善头发生长。
➦ 豆蔻 Cardamom (Elettaria cardamomum)
在肥胖的PCOS患者中,小豆蔻显著降低了黄体生成素(LH)、雄烯二酮和脱氢表雄酮(DHEA)水平,同时提高了卵泡刺激素水平,血清炎症标志物(TNF-α、IL-6、CRP)显著降低。
豆蔻下调了与肥胖和糖尿病相关的基因(FTO、CPT1A、LEPR、LAMIN),并上调了PPAR-γ,可能改善胰岛素抵抗和代谢异常。
➦ 圣罗勒 Tulsi (Ocimum tenuiflorum)
在PCOS大鼠模型中,圣罗勒提取物(100 mg/kg 和 200 mg/kg)显著逆转了睾酮、葡萄糖、总胆固醇和低密度脂蛋白胆固醇的升高(均 p<0.001),并提高了雌二醇和高密度脂蛋白胆固醇水平(p<0.001)。此外,圣罗勒提取物使卵巢中的囊肿消失,并减少了颗粒细胞的凋亡。圣罗勒提取物恢复了因PCOS诱导而耗损的抗氧化剂水平。
➦ 生姜 Ginger
在PCOS诱导的雌性大鼠模型中,高剂量生姜提取物(500 mg/kg)显著逆转了雌激素、孕酮和卵泡刺激素(FSH)的异常变化,效果与标准治疗药物克罗米芬柠檬酸盐相当,且无副作用。
一项大鼠实验显示,低剂量姜粉(100 mg/kg)长期给药(10天)可增加窦卵泡计数和卵巢间质血管内皮生长因子(VEGF),可能促进卵泡发育和生育能力。
一项针对PCOS女性的研究中,为期12周的生姜补充剂联合普拉提运动显著降低了黄体生成素(LH)、睾酮和空腹胰岛素水平,同时提高了FSH和性激素结合球蛋白(SHBG)。
生姜的非挥发性成分(如姜辣素、姜烯酚)通过抑制活性氧生成和调节氧化应激通路,可能改善PCOS相关的氧化损伤。
➦ 其他
运 动
每天运动对患有多囊卵巢综合征的人来说很重要。然而,运动过度可能会加剧激素失衡。找到适合自己的运动方式很重要。
力量训练、高强度间歇训练、瑜伽、普拉提、自身体重训练都是治疗多囊卵巢综合征的运动方式。
有氧运动和温和的活动包括:
骑行、慢跑、瑜伽、游泳、太极、走路、深呼吸、冥想、正念等。
多囊卵巢综合征的发病机制跨越遗传、代谢、内分泌与肠道微生态,而肠道菌群失调作为“代谢-炎症-免疫”失衡的核心枢纽,为治疗提供了全新视角。
随着肠道菌群检测技术的革新,多囊的早期诊断有望突破传统生化指标局限,通过识别特异性菌群标志物(如拟杆菌丰度、产丁酸菌缺失或促炎菌过度增殖),实现亚型分型与风险预测。
临床干预可结合菌群检测结果定制方案,例如,对F/B比例失衡者补充膳食纤维,对GABA合成不足者靶向补充乳酸杆菌,对LPS泄漏者采用抗炎益生元等方式。
肠道菌群的复杂性与个体异质性仍是临床转化的挑战。需进一步开展多中心临床研究,明确不同人群的菌群标志物阈值,建立标准化的检测与干预指南。
随着”微生物组-宿主”互作机制的深入解析,未来,整合肠道菌群动态监测与多组学数据,人工智能预测模型不断迭代更新,基于肠道菌群调控的多维度整合疗法有望成为多囊精准医学的新范式。
主要参考文献
Zhou P, Feng P, Liao B, Fu L, Shan H, Cao C, Luo R, Peng T, Liu F, Li R. Role of polyphenols in remodeling the host gut microbiota in polycystic ovary syndrome. J Ovarian Res. 2024 Mar 27;17(1):69.
Li C, Cheng D, Ren H, Zhang T. Unraveling the gut microbiota’s role in PCOS: a new frontier in metabolic health. Front Endocrinol (Lausanne). 2025 Mar 18;16:1529703.
Shukla A, Rasquin LI, Anastasopoulou C. Polycystic Ovarian Syndrome. [Updated 2025 May 4]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2025 Jan-.
Sun Y, Gao S, Ye C, Zhao W. Gut microbiota dysbiosis in polycystic ovary syndrome: Mechanisms of progression and clinical applications. Front Cell Infect Microbiol. 2023 Feb 24;13:1142041.
Mallya P, Lewis SA. Curcumin and its formulations for the treatment of polycystic ovary syndrome: current insights and future prospects. J Ovarian Res. 2025 Apr 15;18(1):78.
Patibandla S, Gallagher JJ, Patibandla L, Ansari AZ, Qazi S, Brown SF. Ayurvedic Herbal Medicines: A Literature Review of Their Applications in Female Reproductive Health. Cureus. 2024 Feb 29;16(2):e55240.
Chen T, Jia F, Yu Y, Zhang W, Wang C, Zhu S, Zhang N, Liu X. Potential Role of Quercetin in Polycystic Ovary Syndrome and Its Complications: A Review. Molecules. 2022 Jul 13;27(14):4476.
Li J, Qiao J, Li Y, Qin G, Xu Y, Lao K, Wang Y, Fan Y, Tang P, Han L. Metabolic disorders in polycystic ovary syndrome: from gut microbiota biodiversity to clinical intervention. Front Endocrinol (Lausanne). 2025 Apr 28;16:1526468.
Khobragade NH, Sheth DB, Patel CA, Beladiya JV, Patel S, Dalal M. Polycystic ovary syndrome: Insights into its prevalence, diagnosis, and management with special reference to gut microbial dysbiosis. Steroids. 2024 Aug;208:109455.
Ravat FK, Goswami JR, Nair SM, Thummar KN. A review of metabolic and microbial influences on women with polycystic ovarian syndrome. Steroids. 2024 Dec;212:109512.
Gao H, Qian B, Ni Y, Sun L, Fu J. 多囊卵巢综合征发病机制研究进展 [Research Progress in the Pathogenesis of Polycystic Ovary Syndrome]. Sichuan Da Xue Xue Bao Yi Xue Ban. 2024 Jul 20;55(4):1049-1054. Chinese.
Gautam R, Maan P, Patel AK, Vasudevan S, Arora T. Unveiling the complex interplay between gut microbiota and polycystic ovary syndrome: A narrative review. Clin Nutr. 2024 Dec;43(12):199-208.
Senthilkumar H, Arumugam M. Gut microbiota: a hidden player in polycystic ovary syndrome. J Transl Med. 2025 Apr 15;23(1):443
谷禾健康
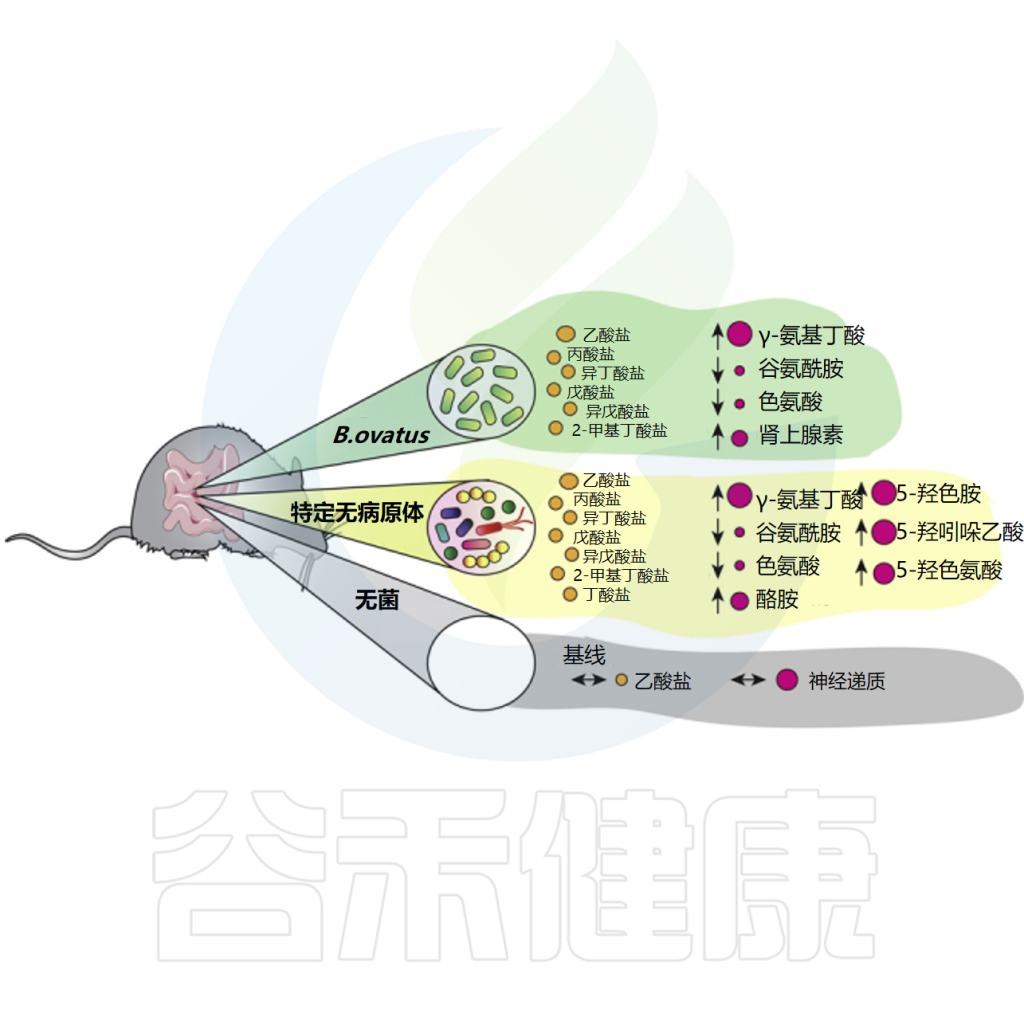
拟杆菌属下有众多成员,而卵形拟杆菌(Bacteroides ovatus)正是其中一员,它是一种革兰氏阴性、严格厌氧、不形成孢子的细菌。作为肠道微生物群中的主要菌种之一,它存在于约80%健康人的胃肠道中,对宿主健康具有重要影响。
卵形拟杆菌(B.ovatus)展现出极其多样化的碳水化合物代谢能力,是肠道中碳源利用的多功能专家,能够代谢超过三十种植物多糖,且对多糖代谢具有优先级。还能够代谢一些胆汁酸、有机酸和氨基酸。
B.ovatus代谢可生成乙酸、丙酸、异丁酸和异戊酸,还能消耗色氨酸和谷氨酸,合成神经活性化合物谷氨酰胺和γ-氨基丁酸(GABA)。表明B.ovatus能选择性地影响肠道神经递质的存在。粪便IgA产生依赖肠道微生物群定植,研究发现B.ovatus是最能诱导肠道IgA产生的物种。
近年来,不少研究发现卵形拟杆菌(B.ovatus)在临床上具有重要意义,对于治疗改善动脉粥样硬化、结肠炎、胰岛素抵抗、非酒精性脂肪性肝病、肾纤维化、癌症等疾病具有生理功效,被认为是一种潜在益生菌。同时有研究发现其在新型冠状病毒感染(COVID-19)、注意力缺陷,多动障碍、以腹泻为主的肠易激综合征、高甘油三酯相关急性胰腺炎等患者体内丰度降低。
本文主要从卵形拟杆菌(B.ovatus)的细菌学特性、功能特性、临床疾病改善作用及疾病相关丰度变化这几方面综述卵形拟杆菌的研究现状。
1933年,首次在粪便中分离鉴定出卵形拟杆菌(Bacteroides ovatus),作为拟杆菌属的成员,卵形拟杆菌(B.ovatus)是一种革兰氏阴性、厌氧、杆状细菌。该菌不具鞭毛、不形成芽孢,但有荚膜,对光敏感,是人类肠道微生物组中的重要共生菌。
▸ 形态
卵形拟杆菌(B.ovatus)一般呈杆状,大小约0.5-0.8μm×1.5-5μm,细胞末端呈圆形或略微尖锐,有时可见轻微膨大的卵形结构。无鞭毛,无芽孢,电子显微镜下可见典型的革兰氏阴性双层膜结构。
在培养基上形成圆形、光滑、半透明至不透明的米色或灰白色菌落,菌落直径通常为1-2mm(48小时培养)。
▸ 生长条件与分布
卵形拟杆菌(B.ovatus)适宜生长条件为:pH值5.5-7.5(偏酸性至中性),严格厌氧(<0.5%氧气浓度),温度37-40°C。
但其对胆汁和氯化钠具有一定的耐受性,能在胆汁存在的情况下生长,这对肠道定植至关重要。
耐受氯化钠:能够在不同浓度的氯化钠环境中生长;
耐受乙醇:对一定浓度的乙醇具有耐受性;
耐受过氧化氢:能够承受一定程度的氧化应激。
B.ovatus可定植于人和动物的肠道、口腔、上呼吸道及生殖道,主要定植于人类和哺乳动物肠道,特别是结肠环境。
人群分布特征
存在于大约80%健康人群的肠道中,相对丰度因人而异,通常占肠道菌群的0.5-4%。
随年龄变化:婴儿期低丰度,随固体食物引入增加,成人期达到稳定,老年期可能略有下降
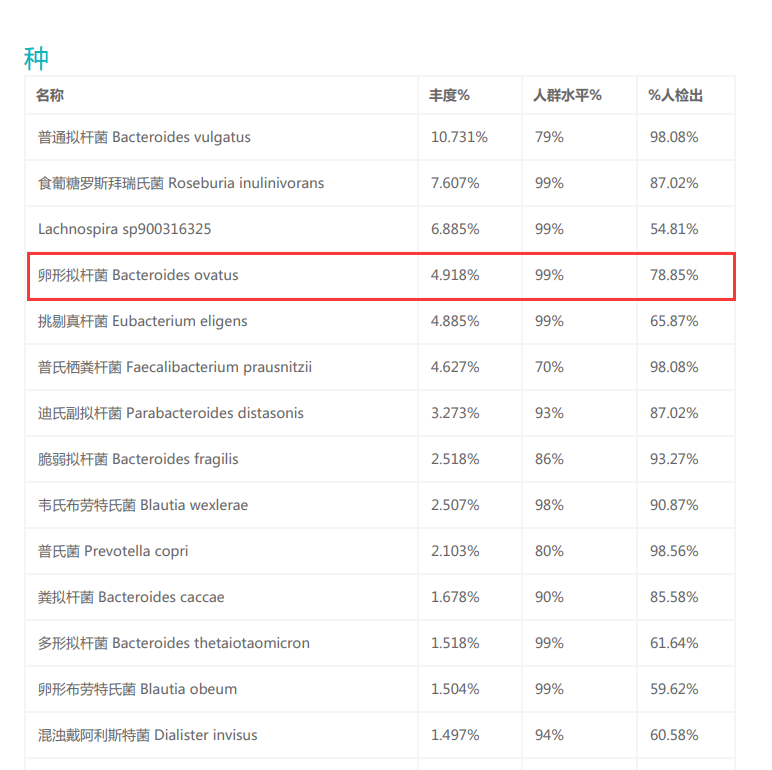
注:谷禾数据库显示在大约80%健康人群中可以检出该物种
▸ 代谢能力与产物
卵形拟杆菌展现出极其多样化的碳水化合物代谢能力,是肠道中碳源利用的多功能专家,这也是其在肠道生态系统中成功定植的关键。
具有丰富的多糖降解能力:
含有丰富的糖苷水解酶,包括β-葡萄糖苷酶、α-木糖苷酶、β-甘露糖苷酶等;多糖利用位点(PULs)数量居拟杆菌属之首,赋予其降解复杂膳食纤维的卓越能力。
卵形拟杆菌(B.ovatus)可降解超过30种不同的植物多糖,包括木聚糖、果胶、葡甘露聚糖、阿拉伯木聚糖、菊粉、乳糖、麦芽糖、棉子糖、鼠李糖、淀粉、蔗糖等并形成酸和少量气体,但不参与甘露醇、松三糖、水杨苷、山梨糖醇和海藻糖的代谢。
卵形拟杆菌对多糖代谢具有优先级
研究还发现卵形拟杆菌与多形拟杆菌的多糖利用优先级不同,如卵形拟杆菌更快利用多聚半乳糖醛酸聚糖;高优先级聚糖通常抑制低优先级聚糖基因转录;并且某些多糖的转录敏感性随培养基中残余浓度变化。
还能利用有机酸和氨基酸
除碳水化合物外,B.ovatus还能利用一些有机酸作为生长底物:包括2-羟基-苯甲酸、α-酮戊酸、β-羟基-丁酸、乙酸、乙酰乙酸、β-甲基-D-葡萄糖醛酸、己酸、辛酸、柠檬康酸、γ-氨基戊酸、D-半乳糖醛酸、D-苹果酸、乙醇酸、甘氧酸和L-苹果酸。
其中包括辛酸(癸酸),一种存在于饱和脂肪、椰子油、棕榈仁油和牛奶中的中链脂肪酸;以及苹果酸,一种贡献水果酸味的二羧酸,常用作食品添加剂。这些有机酸可能代表肠道环境中未被充分探索的营养生态位。
B.ovatus对氨基酸利用能力有限,仅能微弱利用,单独氨基酸可能不足以支持其良好生长,需要额外碳源才能有效生长。研究显示卵形芽孢杆菌ATCC 8384能利用L-精氨酸、L-瓜氨酸、L-亮氨酸、L-赖氨酸、甘氨酸、羟基-L-脯氨酸等氨基酸。
卵形拟杆菌还会参与胆汁和胆固醇代谢,它既有结合胆酸盐的能力,又有分解胆酸盐的能力,对体内胆汁和胆酸盐的代谢起着十分重要的作用。
影响短链脂肪酸和神经递质丰度
卵形拟杆菌还可以产生短链脂肪酸和神经递质,并影响其丰度。研究分析发现,B.ovatus能生成乙酸、丙酸、异丁酸和异戊酸。
体外实验中,B.ovatus消耗色氨酸和谷氨酸,合成神经活性化合物谷氨酰胺和γ-氨基丁酸(GABA)。与无菌对照相比,卵形拟杆菌小鼠肠道中乙酸、丙酸、异丁酸和异戊酸水平升高,GABA浓度增加,而色氨酸和谷氨酰胺浓度降低。
注:卵形拟杆菌还具备合成多种维生素B族的能力,包括B1、B2、B9等。
Horvath TD,et al.iScience.2022
B.ovatus影响肠道神经递质水平,尤其是GABA/Glu/Gln通路,可能对人类健康产生深远影响。
▸ 耐药性与抗生素敏感性
B.ovatus天然耐药谱包括对氨基糖苷类(如庆大霉素、卡那霉素)自然耐药、对多种喹诺酮类中度耐药及对万古霉素天然耐药。
获得性耐药性方面,临床分离株约25-30%对克林霉素耐药,近年来对碳青霉烯类耐药性增加。
抗生素敏感性表现为对甲硝唑高度敏感,对β-内酰胺/β-内酰胺酶抑制剂复合物敏感,对氯霉素、红霉素和四环素敏感性良好。
▸ 与其他肠道菌群的相互作用
卵形拟杆菌(B.ovatus)在肠道微生物生态系统中扮演着重要角色,与多个菌群之间存在相互作用:
卵形拟杆菌代谢多糖为其他菌群提供能量
卵形拟杆菌可降解海藻产生的卡拉胶、琼脂糖、藻酸盐等多糖及其低聚糖,通过两种酶降解藻酸盐、古罗糖醛酸和甘露糖醛酸低聚糖。菌群在多糖中生长时存在专业的交互共生酶系统,卵形拟杆菌消化菊粉的产物可供普通拟杆菌利用。卵形拟杆菌通过降解膳食多糖为肠道其他菌群提供营养,展示了肠道细菌间的合作性互动模式。
与产丁酸菌的互养关系
为产丁酸菌(如瘤胃球菌属和粪杆菌属)提供代谢底物
释放寡糖,支持共栖菌群生长,与产丁酸菌形成”食物链”,提高碳水化合物利用效率。
与双歧杆菌的协同作用:为双歧杆菌提供生长因子,共同参与复杂碳水化合物降解的分工,协同增强肠道屏障功能。
与其他拟杆菌的竞争与协作
与脆弱拟杆菌(B.fragilis)在生态位上部分重叠但功能互补;
与B.vulgatus共享部分营养资源,但各有专长;
与单形拟杆菌(B.uniformis)协同分解复杂多糖。
拟杆菌属重要菌种——单形拟杆菌 (Bacteroides uniformis),控制好其稳态很重要
特殊的菌间互作
与Clostridium scindens形成特殊互利关系,促进胆汁酸转化;
抑制产生硫化氢的细菌生长,如脱硫弧菌属(Desulfovibrio)。
卵形拟杆菌(B.ovatus)与人体宿主建立了复杂的互利共生关系,影响多个生理系统:
•免疫系统调节
Bacteroides ovatus是最能诱导肠道IgA产生的物种。
B.ovatus可通过IL-10和TGF-β信号诱导调节性T细胞(Treg)分化,通过分泌吲哚-3-乙酸促进IL-22分泌,增强肠上皮屏障功能,并通过抑制NF-κB通路减轻过度炎症反应。
卵形拟杆菌产生的吲哚乙酸(AA)增加了CD103+/CD11c+免疫群体的丰度,这些免疫细胞对维持肠道免疫稳态和诱导耐受性免疫反应至关重要。
降低肠道促炎细胞因子(TNF-α、IL-6、IL-1β)表达,并通过促进肠道相关淋巴组织(GALT)发育塑造黏膜免疫系统。
•代谢功能影响
代谢底物供应:B.ovatus产生短链脂肪酸为结肠上皮细胞提供约60-70%能量需求,并参与胆固醇和胆汁酸代谢,提高膳食纤维利用效率增加能量获取。
胰岛素敏感性调节:改善IRS-1/PI3K/Akt级联胰岛素信号通路,减少内毒素血症降低炎症介导的胰岛素抵抗,通过SCFAs活化GLP-1分泌改善糖代谢。
脂质代谢影响:抑制脂肪生成相关基因表达(SREBP-1c、FAS),促进脂肪氧化(PPARα、CPT1),调节胆固醇代谢促进胆固醇至胆汁酸转化。
•肠-脑轴影响
神经递质前体合成:参与色氨酸代谢影响5-HT(血清素)合成,产生GABA前体物质,影响肾上腺素和多巴胺等多种神经递质的代谢。
肠神经系统发育:调节肠神经丛发育和成熟,影响肠道蠕动和分泌功能,通过迷走神经信号影响脑功能。
行为与情绪调节:动物研究表明B.ovatus可减轻焦虑样行为,影响应激反应和HPA轴功能,可能参与情绪调节,研究显示与抑郁症状呈负相关。
此外,通过多项临床和实验室研究表明,卵形拟杆菌(B.ovatus)在多种疾病状态下展现出改善作用。
1
B.ovatus改善动脉粥样硬化

一项最新研究发现,卵形拟杆菌(Bacteroides ovatus)在在动脉粥样硬化(AS)中具有重要作用。
B.ovatus主要通过恢复肠道屏障和增强胆汁酸代谢来缓解动脉粥样硬化(AS),特别是通过产生色氨酸衍生的代谢物吲哚-3-乙酸(IAA)。IAA抑制M1巨噬细胞中的TLR4/MyD88/NF-κB 通路,促进M2巨噬细胞极化,恢复 M1/M2 极化平衡,最终减轻主动脉炎症。
2
改善肠道屏障,减轻结肠炎

研究发现卵形拟杆菌(B.ovatus)通过多重机制增强肠道屏障完整性:
①增强紧密连接蛋白表达
核心屏障蛋白上调:分析证实卵形拟杆菌提高肠道中Occludin和Claudin-1表达;
连接复合体加强:ZO-1、JAM-A等紧密连接相关蛋白表达增加并分布更加规则;
结构完整性修复:电子显微镜观察显示卵形拟杆菌(B.ovatus)丰度较高的个体肠上皮细胞间连接更紧密,微绒毛排列更规则。
②肠粘膜保护与修复
黏液分泌增加:卵形拟杆菌促进杯状细胞分泌MUC2黏蛋白,加强黏液层屏障;
细胞再生促进:促进肠上皮细胞增殖和更新,维持肠上皮完整性。
③调节肠道免疫平衡
抗炎因子增加:肠道内IL-10水平升高(从3.43±0.72 pg/mg增至7.86±1.05 pg/mg);
促炎因子下降:TNF-α和IL-6水平显著降低。
④降低结肠炎症
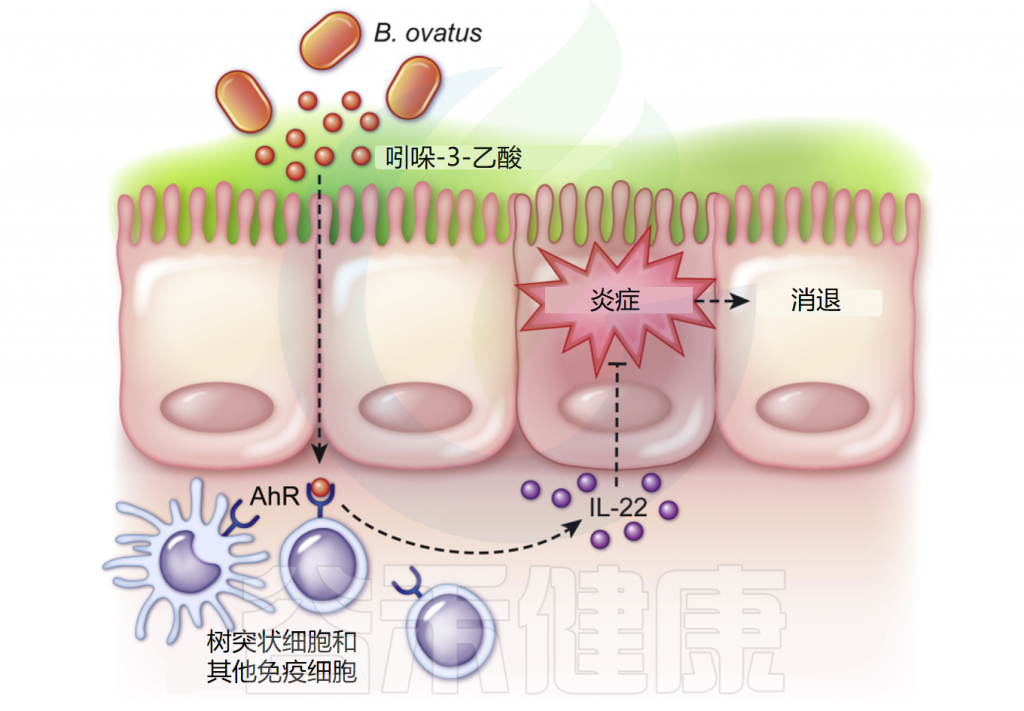
除了改善肠道屏障外,研究发现肠道共生Bacteroides ovatus ATCC8384还可以通过多重机制降低结肠炎症。其具体机制如下:
调节树突状细胞群体:在无菌小鼠中,B.ovatus改变了CD11b+/CD11c+和CD103+/CD11c+树突状细胞群,这些免疫细胞对维持肠道免疫稳态和诱导耐受性免疫反应至关重要;
促进IL-22产生:卵形拟杆菌产生吲哚-3-乙酸(IAA),这种代谢物能结合树突状细胞上的芳烃受体(AhR),在TNBS结肠炎模型小鼠中,B.ovatus处理明显上调结肠组织中IL-22的表达,IL-22通过STAT3通路激活促进上皮修复和并抑制结肠炎。
B.ovatus调节免疫和肠道炎症
doi: 10.1016/j.ajpath.2021.01.009.
B.ovatus处理降低了结肠炎小鼠血清中多种促炎细胞因子水平,包括:KC (IL-8)、单核细胞趋化蛋白-1 (MCP-1)、肿瘤坏死因子 (TNF)、IL-6、IL-1α和IL-1β。
3
改善胰岛素抵抗
卵形拟杆菌(Bacteroides ovatus)通过多重协同机制改善胰岛素抵抗。补充卵形拟杆菌后小鼠生理发生以下变化:
①代谢参数改善
血糖调控指标:空腹血糖降低(从8.15±0.41降至6.23±0.36 mmol/L,降低23.6%)、空腹胰岛素水平下降、糖化血红蛋白(HbA1c)降低。
血脂改善:甘油三酯(TG)降低、总胆固醇(TC)降低、低密度脂蛋白胆固醇(LDL-C)降低、高密度脂蛋白胆固醇(HDL-C)升高。
体重和脂肪分布改善:体重减轻,高脂饮食诱导的体重增加得到部分逆转;内脏脂肪减少;脂肪细胞大小减小:组织学分析显示脂肪细胞平均直径减小。
②胰岛素信号通路增强
IRS-1/PI3K/Akt通路激活:IRS-1磷酸化增强、PI3K活性增加、Akt磷酸化增强、GLUT4膜转位增加:肌肉细胞中GLUT4从细胞质向细胞膜转位增加,促进葡萄糖摄取。
③胰岛素抵抗指标改善
胰岛β细胞功能改善:组织学分析显示胰岛形态更加正常,β细胞功能恢复;
肝脏胰岛素敏感性提高:肝脏糖异生减少,PEPCK和G6Pase表达下调;
葡萄糖耐量改善:口服葡萄糖耐量测试(OGTT)中血糖曲线下面积(AUC)减少43.5%;
胰岛素敏感性提高:胰岛素耐量测试(ITT)显示胰岛素敏感性指数提高58.7%
④JNK/IKK炎症信号抑制
JNK磷酸化抑制:p-JNK/JNK比值降低,减少IRS-1丝氨酸307磷酸化;
IKK活性降低:减少NF-κB信号通路激活;
减轻炎症导致的胰岛素信号通路负调控。
卵形拟杆菌具有改善胰岛素抵抗的作用:增强肠道屏障功能减少内毒素转位及炎症反应;调节IRS-1/PI3K/Akt等胰岛素信号通路活性;并通过短链脂肪酸和胆汁酸调节产物参与全身代谢调控。这种多靶点、多层次的作用机制使卵形拟杆菌有望成为改善胰岛素抵抗的潜在益生菌干预方案。
4
缓解非酒精性脂肪性肝病
卵形拟杆菌(B.ovatus)还被发现可能对非酒精性脂肪性肝病(NAFLD)具有治疗作用。将小鼠随机分为 3组:对照组(NCD)接受对照标准饮食,模型组(M)接受高脂高胆固醇(HFHC)饮食,另一组饲喂HFFC并补充卵形拟杆菌。结果发现:用B.ovatus治疗可以减轻体重,预防肝脂肪性肝炎和肝损伤。
机制上,B.ovatus改变肠道微生物组成,降低厚壁菌门/拟杆菌门比率,减少变形菌门、疣微菌门及Ruminococcus torques、Ruminococcus gauvreauii和丹毒梭菌属丰度,同时显著增加Lachnospiraceae_NK4A136_group、norank_f__Oscillospiraceae和Colidextribacter。
与对照组相比,卵形拟杆菌处理改变粪便短链脂肪酸构成,降低血清脂多糖、CD163、IL-1β、TNF-α水平,减少肝脏巨噬细胞数量。此外,B.ovatus下调脂肪生成相关基因(Srebfl、Acaca、Scd1、Fasn),上调脂肪酸氧化相关基因(如Ppara)。研究证实B.ovatus通过调节肠-肝轴改善非酒精性脂肪肝病。
5
预防肾纤维化
肾纤维化、炎症和肠道菌群失调都与慢性肾病(CKD)相关。而有研究发现Bacteroides ovatus可以预防肾纤维化。

慢性肾病患者的卵形拟杆菌丰度降低
通过对比几十名慢性肾病(CKD)患者和相同数量年龄和性别匹配的健康对照发现:CKD患者中Bacteroides eggerthii、Bacteroides uniformis和Bacteroides vulgatus的相对丰度没有显著变化。
但Bacteroides thetaiotaomicron的相对丰度显著增加。同时B.ovatus显著降低。B.ovatus的丰度与血尿素氮和血清肌酐呈显著负相关。
B.ovatus提高猪去氧胆酸减轻肾纤维化
从机制上讲,B.ovatus通过上调一种肠道细菌 Clostridium scindens来提高肠道猪去氧胆酸(HDCA)水平,该菌株具有在小鼠体内直接产生HDCA的能力。
HDCA通过上调肠道中TGR5的表达和下调法尼醇X受体(FXR)的表达,显著促进GLP-1的分泌。肾脏GLP-1R的激活减轻了肾纤维化,同时延缓了慢性肾病的后续发展。
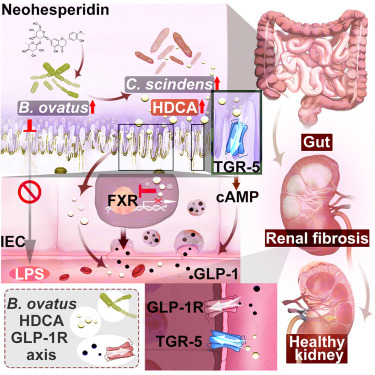
doi: 10.1016/j.celrep.2024.114830.
6
减轻移植物抗宿主病
急性胃肠道移植物抗宿主病(aGI-GVHD)是同种异体造血干细胞移植的严重并发症,肠道菌群已知会影响其严重程度。
在37名aGI-GVHD患者研究中,我们发现皮质类固醇治疗无反应与先前使用碳青霉烯类抗生素及微生物组中卵形拟杆菌缺失相关。在碳青霉烯类加重的GVHD小鼠模型中,引入卵形拟杆菌降低了GVHD严重程度并提高生存率。
卵形拟杆菌(Bacteroides ovatus)通过将膳食多糖代谢为单糖,减少另一种肠道共生菌Bacteroides thetaiotaomicron对结肠粘液的降解,从而抑制粘液降解并降低GVHD相关死亡率。
卵形拟杆菌(Bacteroides ovatus)的丰度或活性水平的改变与众多疾病状态密切相关,可能作为这些疾病发生或进展的标志物或调节因素。与卵形拟杆菌相关的疾病包括但不限于以下几种:
1
COVID-19患者中B.ovatus丰度降低

新型冠状病毒(SARS-CoV-2)感染后会导致我们人体的肠道微生物群发生变化。通过对几十名新型冠状病毒感染(COVID-19)患者的粪便样本进行了鸟枪法宏基因组测序分析发现如下:
与对照组相比,COVID-19患者的粪便微生物组发生了显著变化,其特征是机会性病原体的富集和有益共生物的消耗。即使在清除SARS-CoV-2(从咽拭子确定)和呼吸道症状消退后,耗竭的共生体和肠道菌群失调仍然存在。
Coprobacillus、Clostridium ramosum和 Clostridium hathewayi的基线丰度与COVID-19严重程度相关;普拉梭菌(Faecalibacterium Prausnitzii)(一种抗炎细菌) 的丰度与疾病严重程度呈负相关。
4种拟杆菌种包括Bacteroides dorei、Bacteroides thetaiotaomicron , Bacteroides massiliensis和Bacteroides ovatus,与粪便中SARS-CoV-2含量呈显著呈负相关。
2
低B.ovatus丰度与认知障碍有关
注意力缺陷/多动障碍患者中B.ovatus丰度降低
研究发现注意力缺陷/多动障碍(ADHD)患者粪便样本中Bacteroides ovatus丰度显著降低,与健康对照组相比,ADHD患者B.ovatus降低47.4%。

B.ovatus可能影响认知功能
B.ovatus丰度与ADHD临床表现(包括多动性、冲动性和注意力缺陷)显著负相关,与韦氏智力量表评分显著正相关,尤其与语言类测试的表现相关。
而补充B.ovatus改善了ADHD大鼠的空间工作记忆缺陷并逆转了θ脑电图节律改变,同时增强海马CA1亚区神经元激活。
B.ovatus影响认知功能的可能机制
影响神经发育关键通路:B.ovatus缺乏导致神经发育通路的下调,包括神经元分化、突触传递和神经元轴突引导等。
影响突触可塑性:ADHD小鼠海马突触可塑性受损,包括长时程增强(LTP)减弱,电生理测量显示突触传递能力下降。
影响葡萄糖代谢:B.ovatus缺乏导致支持神经发育的代谢通路受损,特别是葡萄糖代谢相关通路;
PET-CT显示小鼠脑部葡萄糖代谢显著降低,尤其是前额叶皮质和海马区域。
作用于血清代谢物:B.ovatus影响宿主代谢,产生影响大脑发育的代谢物,研究发现24种代谢物与B.ovatus丰度显著相关;
其中果糖乙酰磷酸(F1P)下降是关键因素,补充F1P可部分恢复小鼠认知功能,而B.ovatus通过调节肝脏中的醛缩酶表达影响F1P生成。
阿尔兹海默病中B.ovatus丰度也降低
与野生小鼠相比,阿尔兹海默病小鼠表现出多种拟杆菌属物种的总体丰度显著降低,包括 Bacteroides ovatus、Bacteroides dorei 和 Bacteroides vulgatus。
3
以腹泻为主的肠易激综合征中丰度降低
肠道菌群失衡和粪便胆汁酸(BA)异常被认为是腹泻为主的肠易激综合征(IBS-D)的关键因素。
研究招募了25名IBS-D患者和15名健康对照者进行胆汁酸相关的代谢和宏基因组分析,临床研究显示,IBS-D患者中与胆盐水解酶活性相关的肠道菌群(如Bacteroides ovatus)显著减少,同时伴有总和原发性BA水平升高。
本研究对IBS-D队列进行胆汁酸相关代谢组学和宏基因组学分析,发现卵形拟杆菌(Bacteroides ovatus)、胆盐水解酶(BSH)基因与胆汁酸之间的相互作用与IBS-D患者密切相关。
4
慢性炎症性脱髓鞘性多发性神经根神经病
CIDP患者中B.ovatus丰度降低
慢性炎症性脱髓鞘性多发性神经根神经病(CIDP)是一种罕见的获得性免疫介导性神经病。微生物可能是一个促成因素。
结果显示,换着血清胆汁酸谱受到干扰,CIDP的花生四烯酸(AA)显著增加。CIDP受试者血清中牛磺熊去氧胆酸(TUDCA)水平的降低与Bacteroides sp. PHL_2737、Bacteroides sp.M10 和 Bacteroides ovatus呈显著正相关;甘氨脱氧胆酸(GDCA)水平的降低与Bacteroides caccae和Bacteroides coprosuis呈显著正相关;牛磺石胆酸(TLCA)水平下降与Bacteroides caccae呈显著正相关;TCDCS的增加与Ruminococcus gnavus呈显著正相关。
肠道微生物可能影响CIDP中血清BA/AA水平
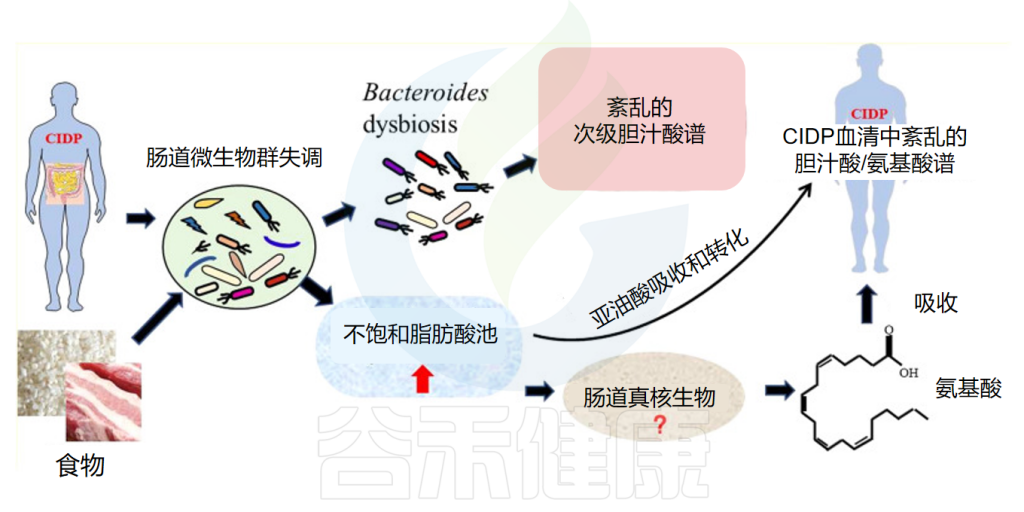
Fu J,et al.Cell Biosci.2023
5
高甘油三酯相关急性胰腺炎中丰度较低

肠道菌群在急性胰腺炎(AP)进展中发挥重要作用,高甘油三酯血症相关急性胰腺炎(HTGAP)与疾病严重程度和发病率增加相关。
与非HTGAP组相比,HTGAP 组的微生物多样性较差,埃希氏菌/志贺氏菌和肠球菌的丰度较高,但Dorea longicatena、Blautia wexlerae和Bacteroides ovatus的丰度较低。肠道菌群的改变与HTGAP患者的疾病严重程度和不良预后相关,表明肠道菌群与高甘油三酯血症相关的急性胰腺炎之间存在潜在的病理生理联系。
6
2型糖尿病患者中B.ovatus会影响VB12
导致2型糖尿病患者维生素B12缺乏症
有研究报告说, 2型糖尿病患者肠道中卵形拟杆菌(Bacteroides ovatus)的相对丰度与二甲双胍诱导的维生素B12缺乏有关。
注:二甲双胍是治疗2型糖尿病的一线口服降糖药。
来自前瞻性患者队列的数据,其中包括接受二甲双胍治疗3至6个月的新诊断2型糖尿病受试者。发现二甲双胍处理上调了微生物btuB基因的表达并调节了卵形拟杆菌中三磷酸腺苷(ATP)的产生,从而增强了其捕获VB12的能力,随后降低了宿主体内VB12的血清水平。
7
结直肠癌等一些疾病中丰度也降低
卵形拟杆菌(Bacteroides ovatus)在免疫性疾病和结直肠癌中也被发现丰度降低。
自身免疫性疾病:自身免疫性疾病(如类风湿性关节炎和系统性红斑狼疮)患者的肠道微生物群出现改变,包括卵形拟杆菌减少。
结直肠癌:卵形拟杆菌水平降低与结直肠癌风险增加相关。该细菌产生的化合物可能抑制癌细胞生长并促进细胞凋亡。
B.ovatus(卵形拟杆菌)是肠道菌群中的一种重要共生菌,已被多项研究证明与宿主健康密切相关,包括改善炎症、促进代谢健康和增强肠道屏障功能。根据文献及补充搜索,以下是调整B.ovatus丰度的主要方法:
1
膳食多糖/膳食纤维补充
①果胶类多糖
多项研究显示B.ovatus能有效利用果胶作为生长底物,B.ovatus能利用不同来源的果胶,且优先利用均聚半乳糖醛酸(果胶的主链成分)。在人类饮食添加果胶可显著增加拟杆菌的丰度,特别是B.ovatus。
高果胶含量的食物有:柑橘类水果及其果皮、苹果、浆果类(如草莓、蓝莓、覆盆子、黑莓)、香蕉、柿子、梨、水蜜桃、黄桃、番石榴、木瓜;胡萝卜、土豆、山药、秋葵(黏液中含有丰富果胶)、南瓜、花椰菜、茄子、甜菜。
②菊粉和低聚果糖
多项研究表明B.ovatus可有效利用菊粉进行生长,一项随机对照试验中,摄入菊粉和低聚果糖的患者粪便中B.ovatus水平显著增加,表明饮食可以显著影响B.ovatus的体内水平。
富含低聚果糖的食物:洋葱、大蒜、韭菜、小香葱;菊苣根(工业提取低聚果糖的主要来源)、菊芋、牛蒡、山药;芦笋、茄子、秋葵朝鲜蓟(洋蓟);香蕉、哈密瓜、桃子、无花果、李子、柿子;全谷物包括燕麦、大麦、黑麦及杏仁、亚麻籽。
③橙子纤维
在《Cell》发表的一篇研究表明,B.ovatus可以代谢橙子纤维(OF)产生N-甲基羟色胺,这种代谢物能促进宿主降低体重,减轻脂肪和加快肠道转运。
④纤维二糖
B.ovatus具有降解纤维二糖的能力,相关研究发现其新多糖利用位点(PUL)参与纤维二糖的捕获和降解,表明其可利用植物细胞壁相关成分生长。
⑤葡甘露聚糖
研究表明葡甘露聚糖(KGM)能显著增加B.ovatus的丰度,这与KGM降解相关基因有关。酵母甘露聚糖还可选择性促进B.thetaiotaomicron和B.ovatus的生长,揭示了两种拟杆菌之间的协同关系。
2
混合膳食策略
①多糖组合
B.ovatus在面对混合多糖时表现出底物优先使用顺序:优先利用果胶的均聚半乳糖醛酸部分,然后是β-葡聚糖,最后是阿拉伯木聚糖、鼠李半乳糖醛酸和中性侧链。
②益生元补充
综合多种益生元(如菊粉、果胶、木聚糖和甘露聚糖)可能比单一益生元更有效地增加B.ovatus丰度,因为这能满足其多样化的碳水化合物利用能力。
3
微生物组合策略
与B.thetaiotaomicron协同:研究表明B.thetaiotaomicron能产生B.ovatus可以利用的多糖降解产物,特别是在利用酵母甘露聚糖时。
微生物交叉喂养:B.ovatus与B.vulgatus之间的相互喂养关系可以增强B.ovatus的适应性。
!
重要考虑因素
个体差异:不同人群对同一膳食干预的反应可能存在差异,这可能与个体基线微生物组成有关。
宿主因素:B.ovatus的生长还受宿主特定因素影响,如血红素的存在对其代谢某些底物(如橙子纤维)至关重要。
酶系统:B.ovatus表达多种糖基水解酶,包括GH2、GH5、GH92等家族,这些酶对其降解复杂多糖的能力至关重要。
调整B.ovatus丰度的最有效方法是通过膳食干预,特别是补充其偏好的多糖底物,如果胶、菊粉、葡甘露聚糖、β-葡聚糖、阿拉伯木聚糖和橙子纤维等。考虑到B.ovatus的多样化底物利用能力,混合多种膳食纤维可能比单一底物更有效。
卵形拟杆菌(Bacteroides ovatus)作为拟杆菌属的重要成员,在人类肠道微生物组中发挥着独特而关键的作用。其卓越的植物多糖代谢能力,能够降解超过三十种复杂多糖,并影响谷氨酰胺和γ-氨基丁酸等神经递质的水平。
卵形拟杆菌与宿主建立了复杂的互利共生关系,参与调节多个生理系统。在免疫调节方面,它是最能诱导肠道IgA产生的菌种,能诱导调节性T细胞分化并抑制NF-κB通路减轻过度炎症反应。在代谢功能方面,卵形拟杆菌产生短链脂肪酸为结肠上皮细胞提供能量,参与胆固醇和胆汁酸代谢,并通过改善IRS-1/PI3K/Akt信号通路增强胰岛素敏感性。在肠-脑轴方面,卵形拟杆菌影响神经递质前体合成,通过代谢色氨酸和谷氨酸合成GABA和谷氨酰胺等神经活性物质,调节肠神经系统发育并可能影响情绪和认知功能。
临床研究显示,卵形拟杆菌在动脉粥样硬化、结肠炎、胰岛素抵抗、非酒精性脂肪肝、肾纤维化和癌症等疾病中具有重要的保护作用。相反,在COVID-19、注意力缺陷多动障碍、腹泻型肠易激综合征和高甘油三酯相关急性胰腺炎等疾病患者中,其丰度显著降低,提示卵形拟杆菌的减少可能与这些疾病的发生发展相关。
主要参考文献
Sun C, Xiong X, Liu M, Liang Q, Zhao Q, Wei G, Shi J, Li X. Bacteroides ovatus alleviates high-fat and high-cholesterol -induced nonalcoholic fatty liver disease via gut-liver axis. Biomed Pharmacother. 2024 Sep;178:117156.
Si ZL, Wang HY, Wang T, Cao YZ, Li QZ, Liu K, Huang Z, Liu HL, Tan YJ, Wang YY, Huang FQ, Ma GX, Alolga RN, Yan M, Chen C, Li JH, Li J, Liu HW, Zhang ZH. Gut Bacteroides ovatus ameliorates renal fibrosis by promoting the production of HDCA through upregulation of Clostridium scindens. Cell Rep. 2024 Oct 22;43(10):114830.
Yang C, Mogno I, Contijoch EJ, Borgerding JN, Aggarwala V, Li Z, Siu S, Grasset EK, Helmus DS, Dubinsky MC, Mehandru S, Cerutti A, Faith JJ. Fecal IgA Levels Are Determined by Strain-Level Differences in Bacteroides ovatus and Are Modifiable by Gut Microbiota Manipulation. Cell Host Microbe. 2020 Mar 11;27(3):467-475.e6.
Horvath TD, Ihekweazu FD, Haidacher SJ, Ruan W, Engevik KA, Fultz R, Hoch KM, Luna RA, Oezguen N, Spinler JK, Haag AM, Versalovic J, Engevik MA. Bacteroides ovatus colonization influences the abundance of intestinal short chain fatty acids and neurotransmitters. iScience. 2022 Mar 25;25(5):104158.
Hayase E, Hayase T, Mukherjee A, Stinson SC, Jamal MA, Ortega MR, Sanchez CA, Ahmed SS, Karmouch JL, Chang CC, Flores II, McDaniel LK, Brown AN, El-Himri RK, Chapa VA, Tan L, Tran BQ, Pham D, Halsey TM, Jin Y, Tsai WB, Prasad R, Glover IK, Ajami NJ, Wargo JA, Shelburne S, Okhuysen PC, Liu C, Fowler SW, Conner ME, Peterson CB, Rondon G, Molldrem JJ, Champlin RE, Shpall EJ, Lorenzi PL, Mehta RS, Martens EC, Alousi AM, Jenq RR. Bacteroides ovatus alleviates dysbiotic microbiota-induced intestinal graft-versus-host disease. Res Sq [Preprint]. 2023 Jan 31:rs.3.rs-2460097.
Ihekweazu FD, Engevik MA, Ruan W, Shi Z, Fultz R, Engevik KA, Chang-Graham AL, Freeborn J, Park ES, Venable S, Horvath TD, Haidacher SJ, Haag AM, Goodwin A, Schady DA, Hyser JM, Spinler JK, Liu Y, Versalovic J. Bacteroides ovatus Promotes IL-22 Production and Reduces Trinitrobenzene Sulfonic Acid-Driven Colonic Inflammation. Am J Pathol. 2021 Apr;191(4):704-719.
Zuo T, Zhang F, Lui GCY, Yeoh YK, Li AYL, Zhan H, Wan Y, Chung ACK, Cheung CP, Chen N, Lai CKC, Chen Z, Tso EYK, Fung KSC, Chan V, Ling L, Joynt G, Hui DSC, Chan FKL, Chan PKS, Ng SC. Alterations in Gut Microbiota of Patients With COVID-19 During Time of Hospitalization. Gastroenterology. 2020 Sep;159(3):944-955.e8.
Liu W, Wang J, Yang H, Li C, Lan W, Chen T, Tang Y. The Metabolite Indole-3-Acetic Acid of Bacteroides Ovatus Improves Atherosclerosis by Restoring the Polarisation Balance of M1/M2 Macrophages and Inhibiting Inflammation. Adv Sci (Weinh). 2025 Mar;12(11):e2413010.
Fu J, Shan J, Cui Y, Yan C, Wang Q, Han J, Cao G. Metabolic disorder and intestinal microflora dysbiosis in chronic inflammatory demyelinating polyradiculoneuropathy. Cell Biosci. 2023 Jan 11;13(1):6.
Chen M, Shu Y, Li Q, Kang Z, Liu T, Zhou H, Huang W, Zhang W. Bacteroides ovatus accelerates metformin-induced vitamin B12 deficiency in type 2 diabetes patients by accumulating cobalamin. NPJ Biofilms Microbiomes. 2023 Jul 24;9(1):51.
Tan H, Yu Z, Wang C, Zhang Q, Zhao J, Zhang H, Zhai Q, Chen W. Pilot Safety Evaluation of a Novel Strain of Bacteroides ovatus. Front Genet. 2018 Nov 6;9:539.