-

 CNAS L23010
CNAS L23010

 国家高新企业 | ISO9001认证 | 肠道健康精准检测高新技术研发中心 | 专精特新企业
国家高新企业 | ISO9001认证 | 肠道健康精准检测高新技术研发中心 | 专精特新企业 二级病原微生物安全实验室
二级病原微生物安全实验室- 联系电话:+13336028502
- +400-161-1580
- service@guheinfo.com


谷禾健康

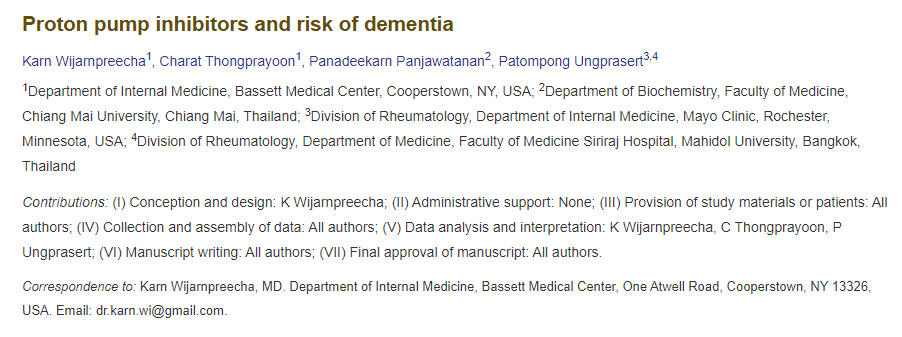
质子泵抑制剂(PPI)是一种抑制胃酸分泌最有效和最常见的胃酸抑制药物, 于1989年被引入医学领域,可阻断胃壁细胞中的H+/K+ ATPase 酶系统,从而抑制壁细胞分泌氢,并抑制细胞外钾的吸收,这种机制抑制了胃壁细胞的酸分泌。
由于质子泵抑制剂抑制胃酸分泌的能力,已成为治疗和预防胃酸反流、胃食管反流病(GERD)、溃疡非糜烂性反流病(NERD)、非甾体抗炎药相关溃疡、食管炎、消化性溃疡病(PUD)和卓-艾氏综合症(ZES)等疾病的一线药物。此外,PPI还与抗生素一起用于幽门螺杆菌根除疗法。
质子泵抑制剂(PPI)通常被认为是安全的,因此经常被过度开具和长期使用(多项研究发现,在住院患者中,约有40%-71.4%在住院期间接受了PPI治疗)。然而,越来越多的研究表明,PPI的过度使用与多种健康状况有关,已知PPI引起的胃内pH值升高和随后的胃肠道生理改变会对整个胃肠道造成不良影响。
国际著名期刊《GUT》等多项期刊都有发表研究显示,质子泵抑制剂(PPI)治疗可能会破坏肠道微生物群,降低胃肠道微生物群的多样性和丰富度。检测了1827名患者的粪便样本。研究人员表示,质子泵抑制剂(PPI)会导致肠道共生菌的丰度降低,微生物多样性减少。具体来说,具有抗炎特性的Faecalibacterium减少,肠道重要基石菌瘤胃球菌、毛螺菌科也显示出减少。
此外,肠道感染病原体风险增加;一项荟萃分析了涉及近30万名患者的23项研究的结果。结果表明,65%的患者在使用PPI后出现了与艰难梭菌肠道定植相关的腹泻。使用PPI还可能导致小肠细菌过度生长;并且还会增加炎症性肠病患者的病情严重程度。2023年对45151名成年患者的数据研究发现,PPI会增加结肠炎的严重程度,并显示体重减轻和疾病活动指数评分显著增加。
质子泵抑制剂的副作用不仅限于肠道微生物群的破坏,长期使用PPI似乎还会影响营养吸收,包括钙、镁、维生素B12的吸收不良。此外,PPI可能会干扰骨代谢,从而增加骨折的发生率。胃液抗酸药已被证明能抑制肠道对磷酸盐的吸收。而这一过程又会导致低磷血症和骨矿化受损。
还有研究表明,PPI可通过影响脑-微生物轴诱发包括痴呆在内的神经退行性疾病。在小鼠模型中,PPI 已被证明会增加脑内淀粉样蛋白的沉积,从而诱发阿尔茨海默病。PPI使用者患痴呆症的风险增加了1.4倍。

此外,研究还显示,每日两次使用PPI的人更容易感染 COVID-19。使用PPI后的细菌易位可能与肝硬化腹水或隐源性肝脓肿患者发生自发性细菌性腹膜炎有关。因此,找到一种方法来减轻质子泵抑制剂(PPI)给药带来的副作用非常重要。
本文将在众多临床和实验研究的基础上客观的讨论下什么是质子泵抑制剂(PPI),包括哪些常见的药物,对应的治疗适用性,益处,副作用,尤其对肠道和神经系统等的副作用,以及有哪些改善副作用的措施和建议。
▼
质子泵抑制剂(PPI)是一类药物,它们能够抑制胃壁细胞中的质子泵,从而减少胃酸的分泌。
质子泵抑制剂(PPI)是苯并咪唑衍生物,由两个杂环基团组成,这些杂环基团包含吡啶和苯并咪唑基团,通过甲基亚磺酰基连接。
PPI通过与质子泵的活性位点形成共价结合,不可逆地抑制其活性,从而减少胃酸的生成。这种抑制作用是剂量依赖性的,意味着质子泵抑制剂的剂量越高,胃酸的分泌就越少。
▼
质子泵抑制剂可阻断产生胃酸的酶。这种酶被称为氢钾ATP酶泵,简称“质子泵”。质子泵是一种H+/K+-ATPase酶,主要存在于胃壁细胞的分泌小管膜上,负责将氢离子(H+)从细胞内部泵入胃腔,同时将钾离子(K+)泵回细胞内,这个过程是形成胃酸的关键步骤。
质子泵抑制剂的作用机制
Morris N,et al.Natl Res Cent (2023)
可以这样想:质子泵抑制剂“抑制”(或阻止)质子泵完成产生胃酸所需的化学过程。
•使用质子泵抑制剂后仍有一部分胃酸供分解食物
但质子泵抑制剂(PPI)不会阻止所有胃酸的产生。你仍然有足够的胃酸来消化食物。如果你每天服用 PPI 约五天,这些药物会减少你约65%的胃酸。你仍然有剩余的35%供你的胃分解食物。
由于PPI是弱碱,它们会积聚在胃壁细胞活跃的酸性空间中。这种酸性很重要,因为PPI是前体药物,需要酸才能被激活。不同的质子泵抑制剂(PPI)与H+/K+ ATPase 的不同半胱氨酸残基结合,从而导致PPI的特性略有不同。
• 质子泵抑制剂的持续时间
由于质子泵抑制剂(PPI)通过不可逆抑制胃H+/K+ ATPase,因此它们能够产生较为持久的作用。但是,由于胃H+/K+ ATPase 的周转,并不是所有的H+/K+ ATPase 泵都能被阻断,并且可能需要几天的PPI给药才能达到最佳效果。
PPI从胃中排出后,会在小肠近端被吸收。血清半衰期很短,约为1-2小时。吸收后,血液循环将PPI输送到腹壁细胞,并在那里聚集在酸性分泌小管中。然后,PPI在酸催化下生成活性亚磺酸或磺酰胺,这些化合物与H+ /K+ ATPase中的半胱氨酸残基共价结合,并对酸分泌产生抑制作用,直到替代泵合成,也就是大约36小时。这些化合物与H+/K+ -ATPase 泵形成不可逆二硫键。
质子泵抑制剂(PPI)通常在餐前使用,因为它们需要小管中H+/K+ -ATPases 的活跃表达,才能在进餐后发生结合。建议胃内pH值高于4,胃腔内的pH值在2以下时,每天服用一片PPI可使胃液pH值维持在4以上达10-16小时。
注:PPI与蛋白质结合力强,可被肝细胞色素 P450 降解。奥美拉唑和埃索美拉唑经CYP2C19代谢,雷贝拉唑、兰索拉唑和右兰索拉唑也经CYP2C19代谢,但也对CYP3A4有亲和力。经肝脏代谢后,大多数苯并咪唑类药物最终通过肾脏排泄,但兰索拉唑和右兰索拉唑也经胆道排泄。
▼
质子泵抑制剂主要治疗因胃酸刺激或损害消化系统某些部位(如胃、十二指肠(小肠最靠近胃的部分)或食道)而引起的病症。例如以下几种疾病:
-胃食管反流病(GERD)
质子泵抑制剂(PPI)可缓解GERD症状,如胃灼热。GERD会导致胃酸渗入食道,刺激食道。胃酸会损害食道内壁(糜烂性食管炎)。PPI可减少胃酸,让食道有时间愈合和修复。
-糜烂性食管炎
质子泵抑制剂通过显著减少胃酸的分泌,可以帮助缓解症状,促进食管黏膜的愈合。质子泵抑制剂是治疗糜烂性食管炎的常用药物之一。
-胃溃疡和十二指肠溃疡
PPI可帮助治愈胃酸破坏胃的保护性内壁而形成的胃溃疡和小肠溃疡。PPI还可帮助治愈和预防因服用NSAID(非甾体抗炎药)而形成的溃疡。
定期服用NSAID的人中,多达30%的人会患上胃溃疡。
-幽门螺杆菌感染
质子泵抑制剂(PPI)可以与某些抗生素联合使用,用于根除幽门螺杆菌,从而使抗生素更有效地杀死细菌。
-佐林格-埃利森综合征
质子泵抑制剂(PPI)可抵消佐林格-埃利森综合征的影响。患有这种罕见疾病的人,肿瘤会释放一种促进胃酸分泌的激素。
-其他与质子泵抑制剂治疗或相关的疾病:
巴雷特食管
胃炎/十二指肠炎
胃肠道出血
食管裂孔疝
消化不良
多发性内分泌腺瘤
病理性高分泌情况
消化性溃疡
应激性溃疡预防
系统性肥大细胞增多症
▼
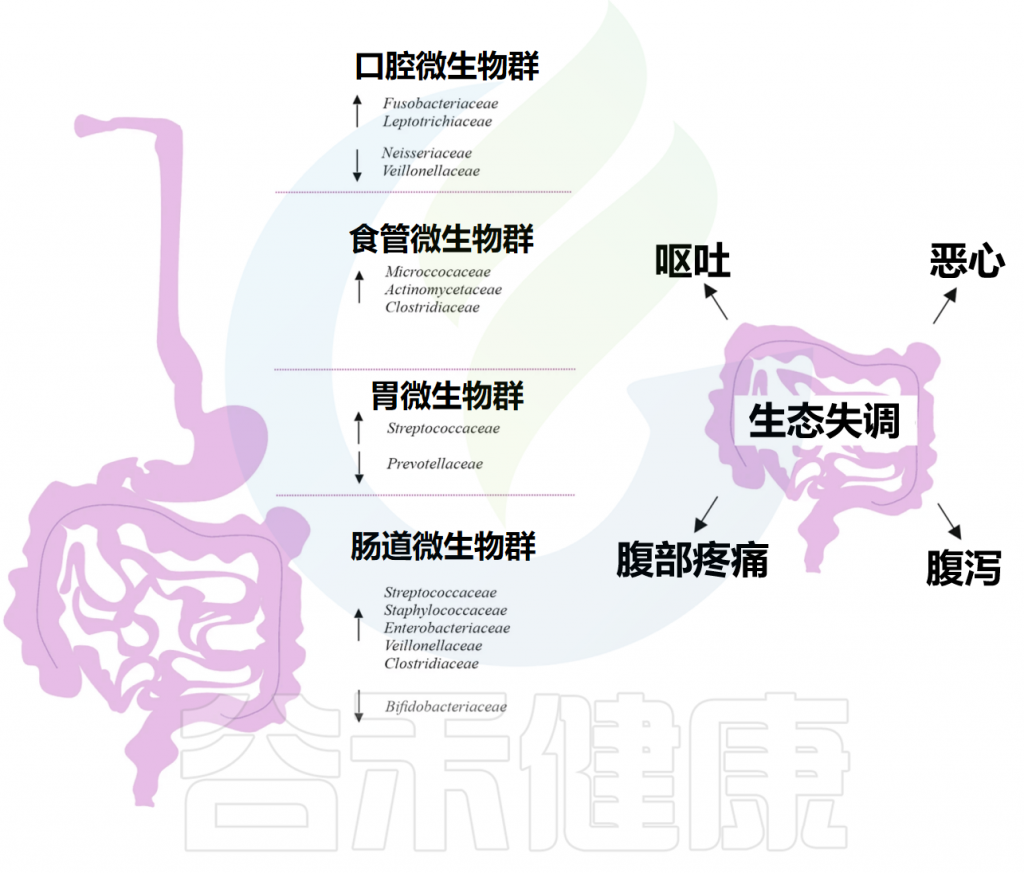
质子泵抑制剂是一类具有选择性抑制胃酸分泌作用的药物,临床常用的质子泵抑制剂包括奥美拉唑、泮托拉唑、雷贝拉唑、埃索美拉唑、兰索拉唑、右兰索拉唑等。一个简单好记的方法就是:一般带有“拉唑类”的药物,即质子泵抑制剂。
它们的名称听起来相似,作用相似,副作用也类似。但还是存在差异,在这里,我们简单介绍六种常用的质子泵抑制剂。
■ 奥美拉唑
奥美拉唑用于治疗非癌性胃溃疡、胃食管反流病、活动性十二指肠溃疡、佐林格-埃利森综合征和糜烂性食管炎等疾病引起的胃酸过多。奥美拉唑通过阻止胃酸产生起作用,属于质子泵抑制剂类药物。
奥美拉唑还可以与抗生素一起使用来治疗由幽门螺杆菌(H. pylori) 感染引起的胃溃疡。
奥美拉唑治疗胃食管反流病的剂量一般为每天一次,每次20毫克。应在每日第一餐前至少30分钟服用。每天服用效果最好,而不是仅在出现症状时服用。
非处方奥美拉唑只能连续服用14天。可能需要1至4天才能改善症状。
一些药物可能会影响奥美拉唑的效果:
■ 埃索美拉唑
埃索美拉唑(Nexium)是奥美拉唑的近亲。它具有相似的化学成分,也获准用于相同的用途。更重要的是,它既可以作为非处方药,也可以作为处方药。
埃索美拉唑治疗的剂量通常为每天一次20毫克,在一天的第一顿饭前至少30分钟服用。埃索美拉唑不能立即缓解胃灼热症状。
一些药物可能会影响埃索美拉唑的效果:
■ 泮托拉唑
泮托拉唑用于治疗成人和至少5岁儿童的糜烂性食管炎(胃食管反流病(GERD)引起的胃酸对食管的损害)。泮托拉唑通常一次给药长达8周,直至食管愈合。
与奥美拉唑和埃索美拉唑不同,它未被批准用于治疗溃疡或预防幽门螺杆菌溃疡。
泮托拉唑的剂量一般为每天一次,每次40毫克,在第一次进餐前至少30分钟服用。但是,体重低于40公斤的儿童的剂量会有所不同。
一些药物可能会影响泮托拉唑的效果:
■ 兰索拉唑
兰索拉唑(Prevacid)获准用于治疗与奥美拉唑和埃索美拉唑相同的疾病,以及其他一些疾病。它可以预防和治疗成人非甾体抗炎药(NSAID)相关胃溃疡。它还可以治疗1岁及以上儿童的胃食管反流和糜烂性食管炎。
治疗胃食管反流的兰索拉唑剂量通常为每天一次15毫克,在第一次进餐前至少30分钟服用。
硫酸铝(Carafate)会使身体更难吸收兰索拉唑。服用兰索拉唑后至少等待30分钟再服用硫酸铝。
■ 右兰索拉唑
右兰索拉唑(Dexilant)和泮托拉唑一样,只能凭处方购买。它是兰索拉唑的近亲,具有相似的化学结构。右兰索拉唑用于治疗胃食管反流病引起的胃灼热,以及糜烂性食管炎。
治疗胃食管反流病时,右兰索拉唑的剂量通常为每天一次30毫克。服用右兰索拉唑的好处是,它可以在一天中的任何时间服用,无需考虑是否进食。
一些药物可能会影响右兰索拉唑的效果:
■ 雷贝拉唑
雷贝拉唑(AcipHex)是另一种需凭处方购买的质子泵抑制剂 。雷贝拉唑用于成人治疗胃酸过多的疾病,例如Zollinger-Ellison 综合征。雷贝拉唑还用于成人促进十二指肠溃疡或糜烂性食管炎的愈合。
注:它是20毫克DR片剂,每天服用一次。
雷贝拉唑的第一剂可能比奥美拉唑的第一剂产生更大的效果。这是因为雷贝拉唑被认为在阻止酸产生方面比奥美拉唑起效稍快。
一些药物可能会影响雷贝拉唑的效果:
▼
质子泵抑制剂(PPI)通常耐受性良好且安全。它们是治疗各种胃肠道疾病的常用药物,包括胃十二指肠溃疡、糜烂性食管炎、胃食管反流病、胃酸分泌过多综合征,并用于治疗幽门螺杆菌感染。
如果按照推荐剂量和推荐时间服用,PPI通常是安全的。然而,它们可能与几种严重的不良反应有关,包括:
急性间质性肾炎(一种肾衰竭):可能在PPI治疗期间的任何时间发生;
艰难梭菌相关性腹泻:这是一种特别严重且持续性的腹泻;
骨质疏松症导致髋部、腕部或脊柱骨折的风险增加:接受高剂量治疗(通常每日多次服用)和PPI治疗持续时间超过一年的患者风险更高;
皮肤型红斑狼疮(CLE) 和系统性红斑狼疮(SLE);
抑制氯吡格雷的作用,氯吡格雷是一种用于降低心脏病患者血小板凝结能力的药物;
此外,使用PPI可能会掩盖胃癌症状。所有对PPI反应不佳或停用PPI后症状复发的患者都应接受额外的诊断检测,老年人在开始治疗前应考虑进行内镜检查。
质子泵抑制剂(PPI)通常耐受性良好。使用PPI后报告的较常见副作用包括:
临床治疗中还发现,长期过量使用PPI所引起的病症会影响各种身体系统。受影响的系统可能包括胃肠道、呼吸系统、骨骼肌肉系统、免疫系统、泌尿系统和神经系统。
这些系统受到PPI引起的不同机制的影响,例如营养缺乏、pH值变化、肠道菌群组成变化和胃肠道微生物过度生长等等。研究表明,长期过量使用PPI会损害肠粘膜。这些变化可能会增加胃肠道癌症的风险。长期或过量使用PPI的风险与受影响的身体系统的关系将在下面的章节详细讨论。
尽管通常情况下质子泵抑制剂(PPI)耐受性良好且安全。但是已经有许多研究发现质子泵抑制剂的长期使用可能会导致胃肠道菌群的失衡。
胃肠道微生物对于消化/分解膳食营养素以及抵御病原体至关重要。这些微生物群受pH值、其他微生物、环境因素和遗传因素等不同因素的调节。正常的微生物群彼此之间处于精确的平衡状态,这种平衡正是促进肠道健康的关键。如果微生物群的平衡被打破,就会引发肠道和肠外疾病。
质子泵抑制剂(PPI)可以降低胃酸度,PPI使用者的胃液pH值>4,因此口腔和胃中的许多细菌可以存活。

口腔中一些菌群的丰度增加
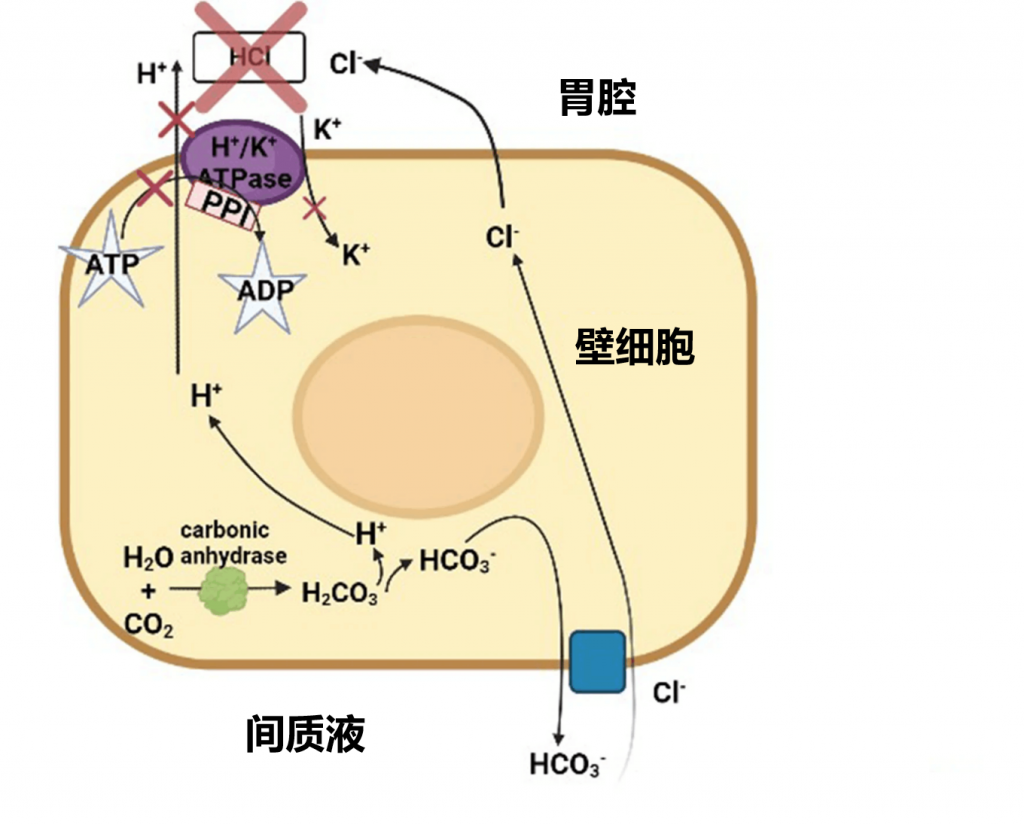
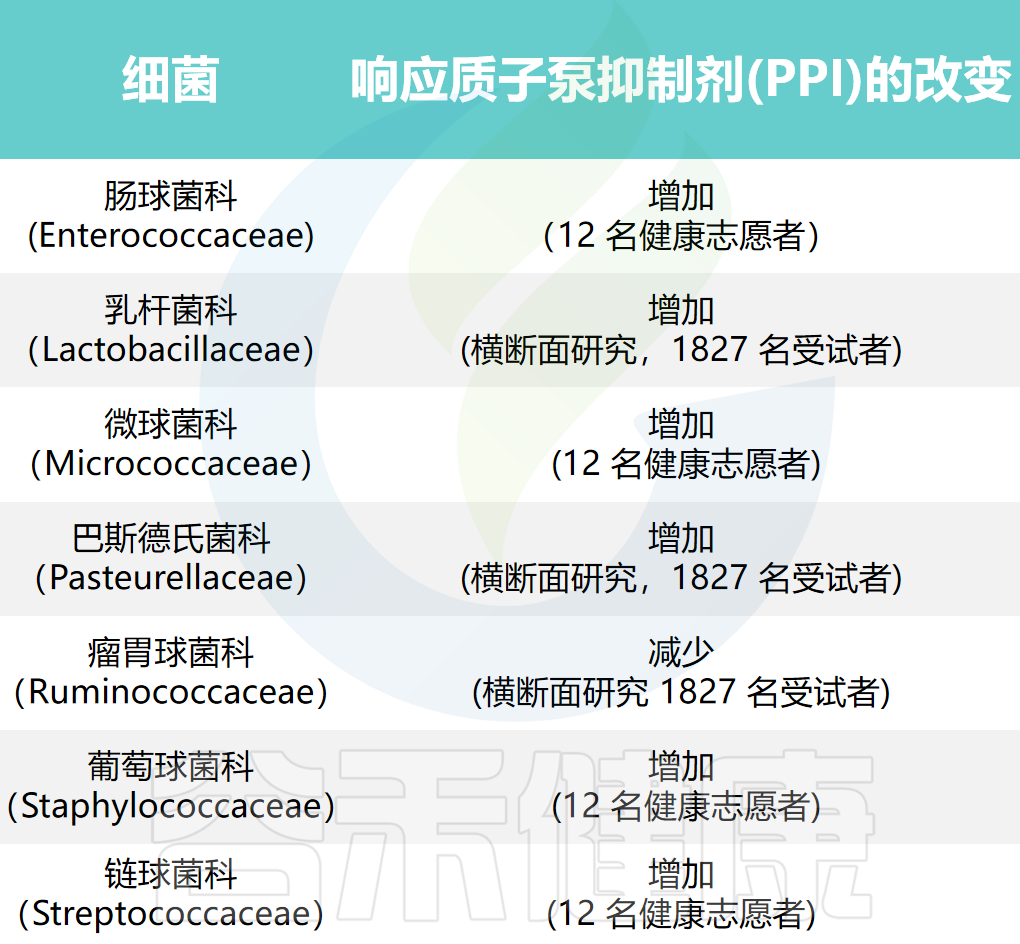
对1815名荷兰个体进行了研究。发现,PPI使用者口腔中的Rothia mucilaginosa、Rothia dentocariosa、细菌属Scardovia和放线菌以及微球菌科等物种更多。
在健康个体中,服用埃索美拉唑4周后,牙周袋中梭杆菌(Fusobacterium)和纤毛菌(Leptotrichia)增多,但唾液中奈瑟菌(Neisseria)和韦荣氏球菌(Veillonella)减少。
注:有记录显示,健康个体的食管中大多发现革兰氏阳性菌,而不健康个体的食管(如 Barrett 食管)中大多发现革兰氏阴性菌。这种细菌类型的变化可能导致脂多糖增加,从而引发炎症反应。
食管和胃中的菌群组成也发生变化
同时,食管微生物群中微球菌科(Micrococcaceae)、丹毒丝菌科(Erysipelotrichaceae)和肠杆菌科(Enterobacteriaceae)的数量有所增加,而丛毛单胞菌科(Comamonadaceae)减少。研究表明,使用质子泵抑制剂(PPI)会改变食管菌群,导致厚壁菌门增多、拟杆菌门和变形菌门减少。
而PPI使用者的胃液pH值 >4,因此许多口腔细菌可以在胃中存活。胃中链球菌科增多、普雷沃氏菌科减少。
pH 值的增加还可能导致幽门螺杆菌感染以及其他微生物的过度生长。
doi: 10.1007/s43440-023-00489-x.

国际著名期刊《GUT》发表的一项研究表示,检测了1827名患者的粪便样本。研究人员表示,质子泵抑制剂(PPI)会导致肠道共生菌的丰度降低,微生物多样性减少。
具有抗炎特性的Faecalibacterium减少
服用PPI的受试者粪便中Faecalibacterium属有所减少。众所周知,该属具有抗炎特性。此外,粪便微生物群中的 OTU 有所减少。
乳杆菌的数量有所增加
对20名反流性食管炎患者施用PPI(埃索美拉唑),持续 8 周。他们随后测定了粪便和血液中的细菌组成,此外还测定了粪便中的有机酸浓度和pH值。研究显示,使用PPIs治疗后,加氏乳杆菌、发酵乳杆菌、罗伊氏乳杆菌和瘤胃乳杆菌的数量增加。
乳杆菌被认为对人体健康有益,但有几份报道称乳酸杆菌在敏感的免疫功能低下患者中引起了菌血症和肝脓肿等严重感染。
胃食管反流病患者使用PPI后的菌群变化
使用质子泵抑制剂(PPI)治疗会导致整个胃肠道中的微生物群多样性显著降低。研究了胃食管反流病患者胃黏膜和粪便的微生物群变化,发现长期使用PPI的患者组粪便微生物群中链球菌科、韦荣氏球菌科、氨基酸球菌科(Acidaminococcaceae)、微球菌科和黄杆菌科(Flavobacteriaceae)的丰度较高,而Pelobacter、脱硫单胞菌属(Desulfuromonas)、Alkanindiges、Koridiimonas、Marinobacterium和Marinobacter的相对丰度降低。
而Luteimonas、Limonobacter、Herbaspirillum、Sphingobium、Phenylobacterium、Comamonas、Chryseobacterium、Duganella、Pedobacter的相对丰度也较高。
短期使用质子泵抑制剂(PPI)与细菌水平显著降低有关,例如Pelobacter、Desulfuromonas、Alcanlvorax、Kordiimonas、Desulfuromusa、Marinobacterium和Marinobacter丰度均有所下降。
使用质子泵抑制剂后发生改变的胃肠道细菌
Morris N,et al.Natl Res Cent (2023)
使用质子泵抑制剂(PPI)还会增加致病微生物感染的风险。这可能是因为益生菌由于其他微生物过度生长而丢失,或者由于胃酸分泌受到抑制导致pH值变得更碱性,这也会允许通常被胃酸消灭的微生物存活,从而导致后续微生物环境的改变,使致病微生物更容易引发感染。
使用质子泵抑制剂的人艰难梭菌感染风险更高
艰难梭菌感染是最常见的感染之一。它会导致严重腹泻、结肠扩张甚至死亡。
人们怀疑肠道菌群失调和诱发的炎症可能是艰难梭菌感染的原因。胃酸是许多病原微生物的重要屏障,抑制胃酸产生可能促使肠道感染倾向增加。
研究了艰难梭菌感染相关腹泻的发生与质子泵抑制剂(PPI)使用之间的关系发现,使用PPI的患者发生艰难梭菌感染相关腹泻的风险更高。未服用PPI的患者艰难梭菌感染的发生率为4.4%,而服用PPI的患者为9.3%。

另一项研究也发现,服用质子泵抑制剂(PPI)的患者艰难梭菌感染的发生率从近37%上升到63%左右。此外,美国胃肠病学杂志进行的一项荟萃分析了涉及近30万名患者的23项研究的结果。结果表明,65%的患者在使用PPI后出现了与艰难梭菌肠道定植相关的腹泻。
PPI治疗后促炎细胞因子表达增加,易感性增强
用质子泵抑制剂(PPI)治疗的结肠炎小鼠表现出促炎细胞因子表达增加,例如IL-1β、IL-6、白细胞介素-17A(IL-17A)、TNF-α、干扰素-γ(IFN-γ)、巨噬细胞炎症蛋白-2(MIP-2)和单核细胞趋化蛋白-1 (MCP-1)。
研究还显示,PPI可导致瘤胃球菌科和双歧杆菌属细菌减少,而γ-变形菌纲、肠球菌科、肠杆菌科和乳酸杆菌科以及肠球菌属和韦荣球菌属细菌增加,这些细菌与艰难梭菌感染易感性增加有关。
产短链脂肪酸的菌群减少,炎症加重
与PPI使用相关的肠道微生物群的改变可能会改变产生短链脂肪酸的细菌种类的数量和比例。研究发现,PPI给药减少了拟杆菌属和普雷沃氏菌属。这种减少会改变短链脂肪酸的总体产生量,导致结肠调节性T细胞活化减少,从而可能导致炎症加重。
因此,PPI不仅可能增加艰难梭菌感染的风险,还可能增加相关死亡率。
质子泵抑制剂使用者沙门氏菌定植增加
沙门氏菌病是一种主要由沙门氏菌引起的胃肠道感染。研究表明,非伤寒沙门氏菌病患者更多包括质子泵抑制剂(PPI)使用者。
一项病例对照研究表明,沙门氏菌感染的原因之一是近期使用PPI。原因可能是PPI减少胃酸分泌作用可能抑制胃液的保护性抗菌作用,从而促进沙门氏菌感染。
报告还显示,使用PPI治疗降低了小肠和大肠各个部位的丁酸水平。丁酸显著影响对沙门氏菌的抑制。在沙门氏菌感染期间也观察到IL-1β和TNF-α表达增加。
长期使用质子泵抑制剂(PPI)治疗会影响小肠微生物群,由于失去胃酸这一“防御屏障”,可能引发小肠细菌过度生长。
小肠细菌过度生长是指每毫升上肠道抽吸物中的细菌数量超过10^5个,而正常值则为每毫升上肠道抽吸物中的细菌数量少于10^4个。
小肠细菌过度生长是一种以小肠中细菌增多或类型异常为特征的综合征。它可能没有症状,也可能出现非特异性症状,包括腹胀、腹部不适、腹痛或腹泻。更严重的病例会出现体重减轻、营养不良、肝脏变化、关节痛和贫血、维生素D3缺乏引起的低钙血症所致的手足搐溺症、代谢性骨病以及维生素B12缺乏引起的多发性神经病。
使用质子泵抑制剂可能导致小肠细菌过度生长风险增加
一些报告表明,质子泵抑制剂(PPI)的使用会影响小肠细菌过度生长(SIBO)的发生。给一组老年患者每天服用20毫克奥美拉唑。他们在试验前后采集了患者的十二指肠抽吸物。试验前,患者的细菌计数< 10^4 菌落形成单位(CFU)/mL(96%的患者),而在接受PPI治疗后,43%的患者细菌计数>10^5 CFU/mL。
对200例使用PPI36个月的胃食管反流病患者、未使用PPI的肠易激综合征(IBS)患者和健康对照者进行了葡萄糖-氢呼气试验(GHBT)以检测小肠细菌过度生长。
50%的PPI使用者、24.5%的IBS患者和6%的健康对照者患有小肠细菌过度生长。比较了使用埃索美拉唑20mg每日两次治疗糜烂性反流病和胃食管反流病的患者,持续6个月。在PPIs治疗8周后,患者主诉腹胀(43%)、气胀(17%)、腹痛(7%)和腹泻(2%)。经过6个月的治疗,肠道症状的发生率继续增加。
小肠细菌过度生长的患者肠道多样性降低
而小肠细菌过度生长(SIBO)有影响到肠道菌群的构成。与没有小肠细菌过度生长的患者相比,在诊断患有小肠细菌过度生长的患者中,肠道菌群的组成显示出α多样性显著降低。链球菌的相对丰度增加,拟杆菌的相对丰度降低。
此外,研究表明SIBO与炎症有关。在SIBO患者十二指肠中发现促炎细胞因子IL-1β、IL-6和TNF-α升高。
使用质子泵抑制剂会增加肠道炎症的严重程度

在研究质子泵抑制剂(PPI)使用及其导致的实验性结肠炎严重程度的小鼠中,发现PPI会增加结肠炎的严重程度,并显示体重减轻和疾病活动指数评分显著增加。
在同一研究中,长期使用质子泵抑制剂(PPI)导致炎症性肠病(IBD)患者的住院率增加,其中包括 45151 名匹配的成年患者。
这些实验数据表明,长期使用PPI会对与炎症性肠病相关的各种途径产生深远影响,从而导致更严重的并发症。此外,在一项分析了3个队列的研究中(n=82269),与非PPI使用者相比,PPI使用者患IBD的风险增加。
IBD患者同时使用PPI会影响肠炎的治疗效果
此外,证据还表明,正在接受治疗的 IBD 患者在同时接受 PPI 治疗时不太可能获得缓解。在一项使用生物药物英夫利昔单抗治疗 IBD 的研究中,缓解率下降与 PPI 的使用有显著关联。第30周 PPI 组的缓解率为30%,非PPI组的缓解率为49%。
注:这种显著性仅在克罗恩病中可见,而在溃疡性结肠炎中则不可见。与非PPI使用者相比,使用PPI的患者住院率增加。
研究观察到在克罗恩病和溃疡性结肠炎中,质子泵抑制剂(PPI)使用与炎症性肠病相关住院和手术的比值比增加。经过倾向评分匹配后,发现与不使用 PPI 相比,PPI使用与新生物制剂使用、IBD相关入院和手术均显著相关。此外,PPI剂量与新生物制剂使用和 IBD 相关住院也存在关联,但与手术无关。
使用质子泵抑制剂还可能增加儿童患IBD风险
质子泵抑制剂(PPI)还与儿童IBD有关,PPI的疾病风险评分为3.6,研究使用H2RA(H2受体阻滞剂)作为对照,将PPI给药与之比较,H2RA的疾病风险为 1.6。
然而,由于样本量小(对照组n=6,PPI组n=6)以及研究前可能对 IBD 进行误诊,因此有必要进一步调查。
这些发现表明,使用质子泵抑制剂(PPI)可能会增加患炎症性肠病(IBD)的风险,并且可能与某些 IBD 治疗的有效性降低有关。
不同人群的基础生理特征不同,年龄、体重、原有基础疾病、肠道微生物群的构成等都会影响质子泵抑制剂使用后的副作用。以下是更容易受到质子泵抑制剂(PPI)对肠道微生物群影响的人群:
-体质较弱或微生物群失调的群体
研究发现,体质虚弱或微生物群失调的群体更容易受到质子泵抑制剂(PPI)使用影响,从而导致肠道微生物群进一步紊乱。
-存在胃肠道疾病的人群
例如患有炎症性肠病(IBD)或肠易激综合征(IBS)的患者,他们的肠道微生物群可能已经因为疾病本身而受到影响,PPI 的使用可能会进一步改变其微生物群组成。
-肝硬化患者
两项正在进行的研究,提供了更多证据,说明PPI引起的微生物群改变与肝硬化患者存在临床关联。
-胃食管反流病(GERD)患者
同样,GERD患者也是质子泵抑制剂(PPI)使用后微生物群改变显著的群体之一。
-老年人
老年人可能因为使用质子泵抑制剂(PPI)而面临更高的风险,因为他们可能已经是易受感染和其他并发症影响的个体。
-长期使用PPI的人
研究表明长期使用PPI的人肠道微生物群会发生了一些变化,但这些变化是否会对健康产生不利影响仍有待证实。
-使用抗生素或其他常用药物的人
质子泵抑制剂(PPI)使用者中观察到的微生物组成变化不是由于腹泻或排便频率增加引起的,而是与抗生素和除PPI之外的其他常用药物类别有关。
-社区获得性肺炎的高风险群体
使用PPI后,社区获得性肺炎的风险显著增加,特别是链球菌源性肺炎,这表明胃肠道可能成为其他身体部位潜在病原体的储存器。
长期使用质子泵抑制剂(PPI)会使身体对多种重要营养素的吸收产生负面影响。营养素吸收受阻会导致多种健康并发症。
与长期使用PPI相关的营养异常包括低镁血症、低钙血症、维生素B12缺乏症和低/高钾血症。
值得注意的是,并非每个人都会出现与长期使用PPI 相关的异常,但使用 PPI 可能会增加此类缺陷的风险,例如在之前已经存在营养吸收问题的个体中。
长期使用质子泵抑制剂导致镁缺乏,低镁血症可导致严重的健康问题,如癫痫和心律失常。
研究发现长期使用PPI,尿液中Mg2+排泄量减少,表明肠道对Mg2+吸收减少的补偿,并且排除了肾脏 Mg2+丢失是缺乏的原因。
奥美拉唑会抑制镁吸收,受到剂量和时间影响
据估计,30-50%的Mg2+在肠道中吸收。奥美拉唑治疗 14 天后, Mg2+从顶端到基底外侧的转运受到抑制。此外,值得注意的是,在 PPI 治疗期间补充镁对镁水平没有影响。如果缺乏,则需要停止 PPI 治疗以恢复镁水平。
这种抑制可能呈剂量和时间依赖性,因为与14天奥美拉唑治疗相比, 21天奥美拉唑治疗进一步降低了 Mg2+从顶端到基底外侧的转运。瞬时受体电位黑色素瘤素(TRPM6/7)负责结肠对镁的吸收,PPI可抑制或降低其活性。
有研究提出,PPI对胃酸的抑制会阻碍从食物中溶解钙的能力,并由于pH值的变化而导致吸收减少。低钙血症会导致精神状态改变,并且由于骨骼变弱而导致骨折增加。
长期使用PPI导致胃泌素增多,钙流失增加
甲状旁腺激素(PTH)通过维持血清钙水平、刺激骨吸收、增加肾小管钙重吸收和骨化三醇生成(可增加上肠钙的主动转运)来调节钙和骨代谢。
质子泵抑制剂(PPI)通过抑制粘膜 D 细胞释放生长抑素而导致胃泌素显著增加,这已被证明对甲状旁腺有刺激作用,表现为高胃泌素血症导致大鼠甲状旁腺体积和重量增加。长期使用PPI会导致高胃泌素血症,这还会影响甲状旁腺,导致骨骼中钙质流失增加。
在人类中,八周的奥美拉唑疗法导致 PTH 水平增加 28%。如前所述,长期使用PPI会导致钙吸收降低。研究还发现,奥美拉唑会降低老年女性吸收碳酸钙的能力。
多吃牛奶和奶酪可以适当减轻钙缺乏
值得注意的是,牛奶和奶酪等钙源具有更高的生物利用度,因此如果遵循适当饮食的方案,可能能够减少钙缺乏症。
由于质子泵抑制剂(PPI)的使用,胃酸分泌受到抑制,维生素B12不能被正确分解,从而导致吸收减少。
在缺乏胃酸和不能被正确分解的情况下,维生素B12无法避免胰腺消化,导致吸收量降低。维生素B12缺乏会导致精神状态改变、虚弱、贫血和心悸。
维生素B12摄入受到阻碍的人群应谨慎使用PPI
由于维生素B12的生理储备,大部分人群不会出现维生素B12缺乏症,但在维生素B12摄入已经受到阻碍的人群中,应谨慎使用质子泵抑制剂(PPI)。
此外,还有研究表明,质子泵抑制剂(PPI)会抑制肾上腺皮质类固醇的合成,从而导致血清钾水平升高。高钾血症可导致心律失常和肌肉无力,从而引起严重的健康并发症。
也有患者在接受PPI治疗时出现低钾血症,尿钾排出量增加。因此,可能需要测量服用PPI的患者的钾水平。
使用质子泵抑制剂(PPI)对神经系统是否有影响?虽然罕见,但已有因质子泵抑制剂(PPI)治疗导致神经病变的病例报告,使用了奥美拉唑,也有兰索拉唑。
▼

与H2RA(H2受体拮抗剂)给药相比,PPI给药的记忆障碍不良反应结果显著增加。H2RA给药组没有关于阿尔茨海默病型痴呆的报告,而PPI给药组有80份。注:与PPI治疗相关的神经病变可能是维生素B12缺乏症的继发性因素。
记忆障碍包括阿尔茨海默病(AD)型痴呆、非AD型痴呆、记忆障碍和遗忘症。此外,研究还发现,与H2RA治疗相比,PPI治疗在神经病变、听力障碍、视力障碍和癫痫方面具有更高的风险关联。
神经病变症状出现的时间与使用PPI的时间重叠
在该案例研究中,神经病变症状的出现与开始使用兰索拉唑的时间点相重叠,并且停用兰索拉唑后这些临床和电生理症状的停止,因此我们推断质子泵抑制剂(PPI)与神经病变存在因果关系。
▼
一项使用德国老龄化、认知和痴呆数据库进行的研究发现,长期使用质子泵抑制剂(PPI)的个体与非长期使用PPI的个体相比,患痴呆症的风险增加。
质子泵抑制剂会导致β淀粉样蛋白增加
研究发现,质子泵抑制剂(PPI)可能会破坏清除酶及其活性,导致脑中β淀粉样蛋白的数量增加,这已被证明与痴呆进展有关。
在细胞培养和小鼠模型中,兰索拉唑、奥美拉唑、泮托拉唑和埃索美拉唑均显示出使淀粉样蛋白β浓度增加,特别是淀粉样蛋白β40和42以剂量依赖性方式增加(5µM-50µM),这在生理上是相关的。
注:γ-分泌酶具有多个淀粉样蛋白前体裂解位点,并且可以受到称为γ-分泌酶调节剂的小分子药物的影响。这些调节剂可以改变γ-分泌酶裂解位点,产生不同的淀粉样β蛋白生成模式,会产生多种淀粉样β蛋白,其中淀粉样β40是最常见的。
此外,PPI 可能对多种途径产生影响,导致淀粉样β蛋白生成异常,表现为PPI给药增加β位淀粉样蛋白前体蛋白裂解酶 (BACE1) 活性,并可能通过pH值变化影响蛋白酶(如meprinβ),导致淀粉样β蛋白生成增加。
▼
胆碱能神经元网络的退化是阿尔兹海默病、唐氏综合症、帕金森病痴呆和路易体痴呆的主要特征。质子泵抑制剂(PPI)会抑制人类胆碱乙酰转移酶(chAT)的活性,所有测试的PPI均几乎完全抑制 chat 的酶活性。奥美拉唑的效力与强效chAT抑制剂α-NETA相似,而埃索美拉唑和雷贝拉唑的效力分别强2倍和5倍。
使用质子泵抑制剂导致胆碱能神经元网络的退化可能是质子泵抑制剂对神经系统产生的另一个负面影响。
除了对胃肠道和神经系统的影响外,质子泵抑制剂还可能影响心血管系统、肾脏,甚至还可能与肺炎有关。
▼
长期使用质子泵抑制剂(PPI)与心肌梗死和中风等心血管事件有关。人们推测长期使用PPI会导致心血管事件的途径有多种,包括一氧化氮水平变化、镁缺乏、嗜铬粒蛋白A增加以及对细胞色素P450酶的影响。

缺血性中风和心肌梗死风险上升
质子泵抑制剂(PPI)引起的心血管事件大多与高剂量和长期使用有关。一项平均随访时间约为6年、涉及214998人的研究表明,长期使用PPI会增加缺血性中风和心肌梗死的风险。
短期和长期使用PPI均与缺血性中风和心肌梗死的风险比增加相关,风险比分别为1.13和1.31。而高剂量PPI的使用与上述风险显著相关。
在使用PPI时应考虑患者的心血管疾病风险
因此,在开具和使用质子泵抑制剂(PPI)时应考虑心血管疾病风险,尤其是在需要长期使用或高剂量使用的情况下。
此外,应密切评估和监测患有心血管疾病高风险的个体的长期PPI使用情况。
▼
质子泵抑制剂(PPI)治疗是否会导致肾脏损伤还存在争议。
正在使用质子泵抑制剂的人患急性间质性肾炎风险更高
一项研究调查了肾脏损伤是否与当前、近期或既往使用PPI有关,结果发现,当前使用PPI的人患急性间质性肾炎的风险高于既往或近期使用PPI的人。该研究还指出,随着年龄的增长,PPI与肾脏损伤之间的关联性增强。
另一项利用医疗健康记录的研究发现,质子泵抑制剂(PPI)的使用与急性肾损伤风险之间存在关联,还与慢性肾病风险之间存在关联。
然而,不同的慢性肾病分期和PPI的使用与死亡率无显著相关性。这些异质性结果源于不同研究人群的基础生理特征不同,需要进行更多随机研究来调查肾损伤与长期PPI使用之间的关联。
▼
还有一些研究评估了长期质子泵抑制剂(PPI)使用与肺炎的关联,但结果也相互矛盾。
使用质子泵抑制剂肺炎发病率会增加,但具体原因还不确定
多项研究表明,在使用PPI之前和之后,肺炎发病率都会增加。然而,解释有所不同,一些人将这种肺炎关联归因于在PPI给药前后存在的潜在肺炎风险,而与PPI的使用无关。但进一步的研究证明肺炎发病率的增加与第二年长期使用PPI有关。
此外,在台湾患有二型糖尿病的患者中,使用 PPI 与肺炎风险增加有关。研究发现,在二型糖尿病患者队列中,PPI 使用者的肺炎发病率比非使用者高 11.4% (30.3%vs.18.9%)。肺炎的相关风险也呈剂量依赖性增加,即PPI剂量越高,肺炎风险越高。
质子泵抑制剂(PPI)用于治疗胃酸相关疾病,如胃食管反流病(GERD)、胃溃疡和十二指肠溃疡等。
但是,长期或不当使用PPI可能会引起一些副作用,如导致肠道微生物群紊乱、骨折风险增加、维生素和矿物质缺乏、感染风险增加等。以下是一些详细的措施,可以帮助减轻或预防PPI的副作用:
▼
-医生评估
在使用PPI前,请务必咨询医生进行全面评估,确保有明确的使用指征。仅在医生建议的情况下使用PPI,避免不必要的长期使用。
-尽量使用最小有效剂量
使用最低有效剂量和最短疗程,以减少长期使用的风险,不要自行增加剂量或延长使用时间。
-定期评估PPI使用的必要性
定期与医生讨论PPI使用的效果和副作用,评估是否需要继续使用。如果症状得到缓解,考虑在医生的建议下逐渐减少PPI的剂量或停药。
注:PPI突然停药可能引起反弹性胃酸分泌。建议逐渐递减剂量,逐步停药,减少反弹风险。
-替代药物选择
对于需要长期减酸治疗的患者,可以在医生指导下尝试替代药物如H2受体拮抗剂。
-注意PPI与其他药物的相互作用
了解PPI可能与其他药物(如抗抑郁药、他汀类药物等)发生相互作用,影响药物的效果或增加副作用。
在使用其他药物时,告知医生你正在使用的PPI,以便医生调整药物剂量或更换药物。
-定期复查治疗和体检
定期复诊和进行体检,评估是否需要继续使用PPI。部分患者可能在症状缓解后可以逐渐停药,及时发现并处理健康问题。
-多学科协作,个性化治疗
将PPI作为综合治疗的一部分,包括生活方式改变、其他药物治疗和行为疗法等。
根据个体情况调整治疗方案,确保治疗的安全性和有效性。
▼
长期使用质子泵抑制剂(PPI)可导致肠道菌群失调,从而增加感染的易感性,并会导致肠道疾病以及其他疾病。最近有研究发现在PPI治疗期间额外补充益生菌,除了增强PPI治疗效果外,益生菌补充剂还能潜在地抑制肠道菌群失调和长期使用PPI的副作用。
减轻了肠道菌群失调

对患有胃食管反流病的儿童进行了12周的质子泵抑制剂(PPI)治疗,同时还给研究组施用了益生菌罗伊氏乳杆菌DSM 17938。结果显示,未服用益生菌的组中56.2%的儿童出现了肠道菌群失调,而服用益生菌的组中只有6.2%的儿童出现了肠道菌群失调。
减少病原菌的定值
益生菌在PPI治疗中发挥健康促进作用的潜在机制可能有很多。首先,益生菌的作用机制之一可能是竞争性排斥。通过与其他细菌竞争胃肠道中的受体位点,从而减少一些病原菌的定值。
益生菌充当限制致病菌增殖的“屏障”。研究表明,某些益生菌代谢物可能在调节细胞中的各种代谢和信号通路中发挥作用。此外,乳酸杆菌和双歧杆菌可产生抑制某些病原体增殖的细菌素。益生菌菌株能够通过影响肠道菌群来刺激短链脂肪酸(SCFA)的产生,这对于肠道健康也至关重要。
已有报道显示益生菌可有效减轻艰难梭菌感染,将含有艰难梭菌毒素的上清液与克劳氏芽孢杆菌一起可保护细胞免受毒素的影响,这与克劳氏芽孢杆菌产生丝氨酸蛋白酶有关。使用双歧杆菌和布拉氏酵母菌等益生菌也显示出对艰难梭菌的抑制。
嗜热双歧杆菌RBL67对沙门氏菌有抑制作用。其中,VSL#3 益生菌混合物中的婴儿双歧杆菌和短双歧杆菌被证实可改善细胞上皮完整性和对沙门氏菌侵袭的抵抗力。
缓解小肠细菌过度生长
研究发现,一些益生菌菌株可有效调节小肠菌群,这与小肠细菌过度生长的减少有关。
给使用质子泵抑制剂(PPI)超过12个月的患者施用了四种选定的益生菌,即鼠李糖乳杆菌LR06 (DSM 21981)、戊糖乳杆菌LPS01 (DSM 21980)、植物乳杆菌LP01 (LMG P-21021) 和德氏乳杆菌LDD01 (DSM 22106)。益生菌混合物显著减少长期使用PPI治疗的患者的细菌过度生长。
在128名接受PPI治疗的胃食管反流病(GERD)儿童中,服用额外的罗伊氏乳杆菌DSM 17938益生菌菌株降低了肠道菌群失调的发生率并抑制小肠细菌过度生长的风险。
调节宿主免疫反应
此外,益生菌还能调节宿主的免疫反应。超过70%的免疫细胞位于肠道,尤其是小肠,形成肠道相关淋巴组织 (GALT)。GALT 包含派尔集合淋巴结、淋巴小结、淋巴细胞和粘膜等结构。
益生菌已被证明能诱导树突状细胞(DC)成熟模式,其特征是释放少量TNF-α和白细胞介素12(IL-12),同时增加IL-10水平,从而抑制促炎性Th1淋巴细胞的产生。
因此,益生菌对小肠细菌过度生长、艰难梭菌感染、沙门氏菌感染有影响,即对质子泵抑制剂(PPI)治疗副作用的有一定的改善效果。
除了补充益生菌可以调节肠道微生物群并减轻使用质子泵抑制剂的副作用外,以下这些方法可能也有助于改善使用质子泵抑制剂后的副作用。
▼
益生元是一类不可消化的食物成分,它们可以促进益生菌的生长和活动。常见的益生元包括:
可溶性纤维:如菊粉、低聚果糖和低聚半乳糖。
不可溶性纤维:如全谷物中的纤维素。
益生元可以通过以下方式帮助减轻质子泵抑制剂的副作用:
促进益生菌生长:益生元为益生菌提供营养,促进其生长和活动。
改善肠道屏障功能:益生元可以帮助维持肠道屏障的完整性,减少病原体的入侵。
▼
-增加膳食纤维的摄入
膳食纤维可以促进肠道蠕动,帮助缓解便秘,这是某些质子泵抑制剂可能引起的副作用之一。建议多食用洋葱和大蒜等蔬菜、柑橘类水果和全谷类食品等富含膳食纤维的食物。
-均衡摄入各类营养素
长期使用PPI可能导致钙、镁、维生素B12等营养素的吸收障碍,增加骨折或其他营养不良风险。需要保证足够的维生素和矿物质摄入,可以通过食物或补充剂来确保足够的摄入量。
-适量摄入发酵食品
发酵食品如酸奶、酸菜等含有益生菌,可以改善肠道微生物群的平衡,有助于维持消化系统的健康,并可能减轻由于长期使用质子泵抑制剂可能引起的肠道菌群失衡问题。
-避免卧床进食
饭后至少待立或坐姿30分钟,避免立即卧床,以减少胃酸反流。
-避免刺激性食物
辛辣、油腻、烧烤等食物可能刺激胃肠道,加重消化不良症状。减少这类食物的摄入,选择易消化的食物如米粥、面条、煮熟的蔬菜等。
-少食多餐
每天分成4-5餐,每餐食量适中,避免暴饮暴食,这有助于减轻胃部负担,减少胃酸分泌,从而可能降低质子泵抑制剂的副作用。
-避免过度饮酒和吸烟
酒精和烟草会刺激胃肠道,加重消化不良症状,应尽量避免。
-注意饮食卫生
避免食用过期食品、生冷食物等容易引起胃肠道感染的食物,PPI使用可能增加肠道感染的风险,如艰难梭菌感染。保持良好的个人和食品卫生习惯,减少感染风险。
-喝足够的水
保持足够的水分摄入可以促进肠道蠕动,缓解便秘症状。
-限制饮料的摄入
咖啡是一种带有兴奋作用的饮料,可能会导致身体进入兴奋状态,增加胃酸分泌,从而加重症状或副作用。而碳酸饮料可能增加胃部气体,引起腹胀等不适,应尽量避免。
▼
定期检测肠道健康可以帮助及时发现和纠正肠道微生物群的失衡。这可能包括:
肠道微生物群分析:通过检测肠道内的微生物组成,了解益生菌和有害菌的比例以及相关代谢物的含量,并根据此来更有针对性、个性化的饮食及相关调整。
肠道屏障功能检测:评估肠道屏障的完整性,及时发现潜在的肠道屏障功能障碍。
骨密度检查:长期使用PPI可能增加骨折风险,尤其是老年人。建议定期进行骨密度检测,评估骨骼健康。
血液检查:定期进行血液常规、肝功能、肾功能、维生素和矿物质水平检测,及早发现和纠正异常。
▼
适量的运动可以帮助改善肠道健康,促进益生菌的生长。运动可以通过以下方式帮助减轻质子泵抑制剂的副作用:
促进肠道蠕动:运动可以增加肠道蠕动,帮助食物通过肠道,减少有害菌的生长。
降低压力水平:运动可以帮助降低压力水平,减少压力对肠道微生物群的负面影响。
小 结
通过补充益生菌和益生元、调整饮食、定期检测肠道健康以及适量运动,可以帮助改善肠道微生物群的平衡,从而减轻质子泵抑制剂的副作用。
然而,这些策略的有效性可能因个体差异而异,因此在实施这些策略时应考虑个人的健康背景和医生的建议。
质子泵抑制剂(PPI)包括奥美拉唑、埃索美拉唑、兰索拉唑、右兰索拉唑、泮托拉唑和雷贝拉唑,是治疗食管反流病(GERD)、溃疡非糜烂性反流病(NERD)、非甾体抗炎药相关溃疡、食管炎、消化性溃疡病等疾病的一线药物。
近年来,质子泵抑制剂对肠道微生物群的潜在影响及其对健康的长期后果引起了广泛关注。PPI治疗可能会带来一些副作用,如头晕、头痛、发热、腹痛、便秘、腹泻、胀气、恶心或呕吐等,科学界正在积极研究如何减轻这些影响。
PPI治疗的一些报道指出,其可能会对肠道微生物群产生影响,包括可能降低胃肠道微生物群的多样性和丰富度。这可能使得某些肠道感染风险增加,但这种情况各异。长期使用PPI还可能与小肠细菌过度生长及炎症性肠病病情波动有关。但这些关联在个体间的表现并不一致。
此外,PPI可能会影响某些营养的吸收,如钙、镁和维生素B12,并可能对骨代谢产生影响,但发生骨折的风险需个体风险因素综合考虑。PPI与神经退行性疾病(如痴呆)之间的关系也在研究中,但目前的证据并不确定。同样,有关PPI与心血管疾病、肾脏损伤、肺炎之间联系的证据也仍然在不断完善。
为了减轻PPI可能带来的长期影响,优化肠道微生物群平衡显得尤为重要。研究表明,益生菌(如罗伊氏乳杆菌DSM 17938)在接受PPI治疗的个体中显示出缓解某些副作用的潜力。
通过合理使用质子泵抑制剂(PPI),定期监测评估症状包括肠道,神经系统以及营养状况如维生素B12, 钙,镁等,针对性使用益生菌、益生元、改善饮食或选择替代药物,同时预防肠道感染或菌群失衡,从而综合减轻质子泵抑制剂药物(PPI)给个体带来的可能副作用。
注:本篇内容仅为科学知识的分享,无任何立场,仅供参考与学习。
主要参考文献
Kiecka A, Szczepanik M. Proton pump inhibitor-induced gut dysbiosis and immunomodulation: current knowledge and potential restoration by probiotics. Pharmacol Rep. 2023 Aug;75(4):791-804.
Morris, N., Nighot, M. Understanding the health risks and emerging concerns associated with the use of long-term proton pump inhibitors. Bull Natl Res Cent 47, 134 (2023).
Nighot M, Liao PL, Morris N, McCarthy D, Dharmaprakash V, Ullah Khan I, Dalessio S, Saha K, Ganapathy AS, Wang A, Ding W, Yochum G, Koltun W, Nighot P, Ma T. Long-Term Use of Proton Pump Inhibitors Disrupts Intestinal Tight Junction Barrier and Exaggerates Experimental Colitis. J Crohns Colitis. 2023 Apr 19;17(4):565-579.
Fossmark R, Olaisen M. Changes in the Gastrointestinal Microbiota Induced by Proton Pump Inhibitors-A Review of Findings from Experimental Trials. Microorganisms. 2024 May 30;12(6):1110.
Belei O, Olariu L, Dobrescu A, Marcovici T, Marginean O. Is It Useful to Administer Probiotics Together With Proton Pump Inhibitors in Children With Gastroesophageal Reflux? J Neurogastroenterol Motil. 2018 Jan 30;24(1):51-57.
Lespessailles E, Toumi H. Proton pump inhibitors and bone health: An update narrative review. Int J Mol Sci. 2022;18:10733.
Willems RPJ, Schut MC, Kaiser AM, Groot TH, Abu-Hanna A, Twisk JWR, et al. Association of proton pump inhibitor use with risk of acquiring drug-resistant Enterobacterales. JAMA Netw Open. 2023;6: e230470.
Su T, Lai S, Lee A, He X, Chen S. Meta-analysis: proton pump inhibitors moderately increase the risk of small intestinal bacterial overgrowth. J Gastroenterol. 2018;53:27–36.

谷禾健康

据柳叶刀统计,消化性溃疡(PUD)每年影响全球400万人,据估计普通人群终生患病率为5−10%(Lanas A et al., 2017)。尽管消化性溃疡的全球患病率在过去几十年中有所下降,但其并发症的发生率却保持不变。
消化性溃疡是指胃或十二指肠黏膜发生超过2-5毫米的破损。其发病机制主要涉及胃粘膜和十二指肠之间保护因素和损伤因素的失衡。如盐酸、胃蛋白酶、回流胆汁、白三烯、活性氧和防御因素粘液碳酸氢盐屏障、前列腺素、粘膜血流、细胞更新和迁移、非酶和酶抗氧化剂之间的失衡。
消化性溃疡疾病主要包括胃溃疡和十二指肠溃疡,这些疾病在寻求手术建议的患者中占有很大比例。
胃溃疡和十二指肠溃疡的症状相似,常伴随胸骨上或后疼痛、早饱感、恶心、腹胀或餐后疼痛。然而,这些症状是非特异性的,有时可能难以与功能性消化不良区分开。研究表明症状和内窥镜检查结果之间的相关性较低。有些患者可能直到出现严重并发症才出现症状,或者在进行内窥镜检查时意外发现溃疡。
消化性溃疡可能导致严重的并发症,如出血或穿孔,这些并发症的发生率较高。老年人由于抗血栓药物和非甾体抗炎药的使用增加,以及与幽门螺杆菌相关和非幽门螺杆菌相关的消化性溃疡的发病率较高,因此他们更容易受到消化性溃疡的影响。60岁以上的患者,特别是80岁以上的患者,出血性消化性溃疡的死亡率非常高。
在全球范围内,对于消化性溃疡的预防、诊断、治疗和随访方法存在显著的异质性。预防措施和诊断治疗方法的选择主要取决于可及性和成本,以及医疗系统的发展和有效性。
在治疗溃疡的过程中,过去的重点是减少胃酸的分泌量、中和胃酸以及保护受伤部位以促进愈合。然而,越来越多的研究支持通过幽门螺杆菌的清除、调节胃肠道微生物群以及结合药物和个性化营养素等方法来治疗溃疡。
胃肠道微生物群在消化性溃疡的发生和进展中的作用是一个活跃的研究领域。研究人员正在探索微生物群的组成、功能和相互作用,以及它们与溃疡的关联。这些研究有助于我们更好地理解微生物群在溃疡发病机制中的作用,并可能为溃疡的治疗和预防提供新的方向和策略。
消化性溃疡是一种消化道病变,通常位于胃或十二指肠。是在各种致病因子的作用下,黏膜发生的炎性反应与坏死、脱落、形成破损、溃疡,病变可深达黏膜肌层或更深层次。
溃疡——是皮肤或黏膜表面组织的局限性缺损、溃烂。临床上,当粘膜破裂直径等于或大于5毫米并被纤维蛋白覆盖时,即可诊断为溃疡;小于5毫米的粘膜破裂称为糜烂。
消化性溃疡作为一种常见疾病在普通人群中的终身患病率为5%~10%,并且随着年龄的增长而增加。
需要注意的是,实际的发病率可能因地区、年龄、性别、生活方式和遗传因素等而有所不同。通常男性患消化性溃疡的风险高于女性;发展中国家的发病率高于发达国家。
注:胃溃疡的发病率相对较低,通常比十二指肠溃疡要少。
│按发病部位
胃溃疡:可发生在胃任何部位,常见于胃角或胃窦、胃体小弯侧;
十二指肠溃疡:多发生于十二指肠球部;
球后溃疡:多发生于十二指肠乳头近端;
幽门管溃疡:发生在胃出口幽门附近的幽门管;
复合溃疡:胃和十二指肠都有溃疡(十二指肠溃疡常常比胃溃疡更早出现);
对吻溃疡:在胃或十二指肠球部的前后壁对应的部位同时发生的溃疡。
│按溃疡的数目
单发性溃疡:消化性溃疡大多数是单发的,即仅有一个溃疡;
多发性溃疡:少数患者在胃或十二指肠有超过2个溃疡并存。
│按溃疡的大小
—般溃疡:溃疡的直径一般<2cm。
巨大溃疡:直径≥2cm的溃疡,常见于老年人及服用过非甾体类抗炎药的人。
│按发病年龄
老年人溃疡:表现不典型,与青壮年消化性溃疡不同;
儿童期溃疡:主要发生于学龄儿童,发生率低于成人。
│其他分类
无症状性溃疡:约有15%~35%的消化性溃疡患者没有任何症状,多在内镜检查或X线钡餐检查时发现。
穿透性溃疡:较深的溃疡可以穿透浆膜层引起穿孔,前壁穿孔可引起急性腹膜炎,后壁穿孔可导致肝、胰、横结肠等邻近器官与之粘连。
难治性溃疡:经正规抗溃疡治疗后仍未愈合或愈合缓慢、频繁复发。
应激性溃疡:重大手术(颅脑手术、烧伤、腹部手术)或精神刺激后发生的溃疡。
消化性溃疡的症状取决于溃疡部位和患者年龄。常见的症状包括上腹疼痛、消化不良以及食欲减退。
需要提醒的是,儿童、老年人以及服用非甾体类抗炎药导致溃疡的人群可能没有典型症状,或根本无症状。
注:老年患者通常症状较轻,一些未经治疗的消化性溃疡患者可能会因自然愈合而出现间歇性症状,然后由于危险因素(例如持续使用非甾体类抗炎药或幽门螺杆菌感染)的持续存在而复发。
│疼痛的特点与部位
疼痛一般表现为胀痛、灼烧感、隐痛、酸痛,或者有时表现为饥饿感。
疼痛多位于上腹中部,可偏左或偏右。胃溃疡在上腹部偏左,十二指肠溃疡在上腹部或偏右,后壁溃疡(尤其是穿透性溃疡)疼痛可以放射到背部。
│疼痛的时间
根据溃疡的位置不同,疼痛的时间也有所不同。
十二指肠溃疡多为空腹或饥饿时疼痛
十二指肠溃疡患者在空腹时腹痛加剧,并描述饭后两到三个小时或夜间感到饥饿或腹痛。饮牛奶、进食(可中和胃酸)或用抗酸药物可缓解疼痛,但常在2~3小时后又发生。
患者常在夜间痛醒。疼痛一天可发作一次或多次,持续一周至数周,然后可不治而自行消失。但疼痛常在随后的两年内复发,偶尔也在几年后复发。
注:患者可能对发作方式和时间都有经验,自己知道什么时候复发,通常在春秋季和患者情绪紧张时。
胃溃疡的疼痛通常发生在进食后
相反,胃溃疡患者主要表现为餐后腹痛,还有恶心、呕吐、体重减轻等症状。
胃溃疡有时会引起幽门处组织瘢痕和水肿,可延及小肠而使食物难以从胃中排出。这种梗阻可能在进食后引起腹胀、恶心和呕吐。
│疼痛的周期性
每年春秋季节变化时易发病。典型的溃疡在愈合后往往会反复发作。因此,疼痛可能出现数天或数周,然后减弱或消失,然后当溃疡再次出现时疼痛又会出现。
★ 较少的情况下,可能引起一些其他症状
消化性溃疡除中上腹疼痛外,尚可有唾液分泌增多、烧心、反胃、嗳酸、嗳气、恶心、呕吐等其他胃肠道症状。
以及一些严重的症状,包括:
•吐血,可能是鲜血或暗红色的血液
•深色便血或者黑便或柏油样便
•呼吸困难,感到头晕
此外可有失眠等神经症状的表现,或有缓脉、多汗等植物神经紊乱的症状。
↓
拓展:特殊类型溃疡的症状
一些特殊类型溃疡没有典型溃疡的疼痛特点,缺乏疼痛的节律性。
无症状性溃疡
约15%~35%消化性溃疡患者可无任何症状,可见于任何年龄,但以老年人最为多见。维持治疗时复发的溃疡有半数以上无症状,非甾体抗炎药诱发的溃疡有30%~40%无症状。
老年人消化性溃疡
表现多不典型,很多患者无明显症状,疼痛也多无规律,食欲缺乏、恶心呕吐、贫血、体重减轻等症状比较突出。胃体中上部的高位溃疡和胃巨大溃疡多见。
幽门管溃疡
常缺乏典型溃疡的节律性疼痛,以餐后上腹痛多见,对抗酸剂的反应差,易出现呕吐等幽门梗阻症状,穿孔、出血等并发症也较多见。
十二指肠球后溃疡
多具有十二指肠溃疡的临床特点,但夜间疼痛和背部放射痛更多见,对药物治疗的反应稍差,比较容易并发出血。
↓
拓展:胃粘膜及胃酸的分泌
胃粘膜每天分泌1.2至1.5升胃液。胃液使食物颗粒可溶,启动消化(特别是蛋白质),并将胃内容物转化为称为食糜的半液体物质,从而为在小肠中进一步消化做好准备。
胃液是水、盐酸、电解质(钠、钾、钙、磷酸盐、硫酸盐和碳酸氢盐)和有机物质(粘液、胃蛋白酶和蛋白质)的可变混合物。胃酸由于含有盐酸而呈高酸性,并且富含酶。
与胃腔接壤的上皮细胞表面上的膜保护胃壁免受消化液的影响。这种膜富含脂蛋白,可以抵抗酸的攻击。一些哺乳动物(例如小牛)的胃液含有凝乳酶 ,它使乳蛋白凝结,从而将它们从溶液中取出,使它们更容易受到蛋白水解酶的作用。
胃分泌过程可分为三个阶段(头期、胃期和肠期),这取决于主要的胃粘膜分泌胃液的机制。胃分泌的阶段重叠,并且存在神经和体液通路之间的相互关系和某些相互依赖性。
胃分泌的头期是对感官(即味觉、嗅觉、视觉和声音)接收到的刺激做出反应而发生的。胃分泌的这一阶段完全是反射性的,由迷走神经(第十颅神经)介导。胃液是响应迷走神经刺激而分泌的,直接通过电脉冲或间接通过感官接收到的刺激。
大多数消化性溃疡可以愈合而无并发症。但是,在某些情况下,消化性溃疡会出现可能危及生命的并发症,如出血、穿孔、胃出口梗阻和胃恶性肿瘤(腺癌和MALT淋巴瘤)。
│出血
出血是溃疡最常见的并发症,据报道,约15-20%的消化性溃疡患者会发生出血。甚至出血时患者不感到疼痛。
呕吐鲜红色血液或看起来像咖啡渣的部分消化道血液的红棕色凝块、排出黑色柏油样大便或显而易见的血便都可能是出血性溃疡的症状,需要注意有时粪便中的少量血液可能不是很明显。
若这类出血持续,可导致患者贫血,使人虚弱,并且当患者站立、出汗、口渴和昏厥时血压下降。
如果未发现出血源且出血量又不大,治疗方法包括服用可抑制酸分泌的药物,如组胺-2(H2)受体阻滞剂或质子泵抑制剂。患者通常还接受静脉输液,并禁食,使消化道可以休息。如果这些措施均无效,可能需要手术。
│穿孔
穿孔是消化性溃疡第二常见的并发症,发生在2-10%的患者中,可表现为突然剧烈腹痛并伴有血流动力学不稳定或休克。
十二指肠正面的溃疡,或者较少出现的胃溃疡,可穿过肌层,形成自由进出腹腔的开口(穿孔),并累及邻近的器官,如肝或胰腺。这会引起剧烈的持续性刺痛,并且在累及部位以外的其他身体部位也会感受到疼痛。
患者可能会感觉单肩或双肩疼痛。深呼吸和改变体位会加重疼痛,所以患者尽量躺着不动。触诊腹部,有触痛,深压后再突然放手时疼痛会加重(医师称为反跳痛)。
│梗阻
溃疡周围炎性组织肿胀或反复发作引起的瘢痕能使胃的出口或十二指肠变狭窄。发生这种梗阻的患者进食后会异常饱胀、胀气和缺乏食欲,可反复呕吐,通常会吐出数小时前摄入的大量食物。
注:经常呕吐会引起体重下降、脱水和电解质失衡。
在大多数患者中,使用药物治疗溃疡和肿胀可缓解梗阻,但瘢痕形成引起的重度梗阻需要实施内镜下扩张或外科手术。
│癌症
长期存在的消化性溃疡有时可能发展为恶性肿瘤,研究发现,因幽门螺杆菌导致溃疡的患者在余生患胃癌的风险升高了3~6倍。
而其他原因所致的溃疡,以及十二指肠溃疡与癌症的关联相对较弱。
溃疡形成过程是由于胃和十二指肠的保护性粘膜内层受损而发生的。消化性溃疡的主要危险因素是幽门螺杆菌感染和非甾体抗炎药的使用,已知幽门螺杆菌感染以及使用非甾体抗炎药和阿司匹林会损害粘膜内层。
注:但并非所有感染幽门螺杆菌或服用非甾体抗炎药的个体都会出现消化性溃疡。
世界上几乎一半的人口感染了幽门螺杆菌。该微生物通常在儿童时期获得,并持续存在直至接受治疗。
✦ 幽门螺杆菌的毒力因子损害胃稳态
幽门螺杆菌的各种毒力因子与损害胃稳态有关。其中,VacA是幽门螺杆菌致病性的决定蛋白,其基因几乎存在于所有细菌菌株中。VacA促进胃上皮细胞细胞质中酸性空泡的形成。因此,线粒体、细胞质膜和内膜结构的完整性不稳定,导致细胞崩溃。
此外,该蛋白还可能通过其对T细胞和抗原呈递细胞的活性促进免疫反应的激活和抑制,诱导免疫耐受和持续的幽门螺杆菌感染。这种毒力因子产生的一系列变化会加剧胃炎以及溃疡和癌症的发展。
✦ 导致黏膜炎症,增加溃疡和胃癌的概率
细菌蛋白DupA似乎为细菌提供了更高的耐酸性,并且还可能促进胃窦粘膜中IL-8的产生增加。IL-8水平升高导致粘膜炎症和多形核白细胞浸润,从而导致胃炎和十二指肠溃疡的出现。
注:DupA阳性幽门螺杆菌菌株与十二指肠溃疡之间的关系已在亚洲国家观察到,但在西方人群中却没有观察到。
OipA是另一种外膜蛋白,通过诱导IL-8产生增强,从而促进粘附并增加炎症。OipA与消化性溃疡和胃癌的增加之间的存在一定的关系。
此外,OipA可能与β-连环蛋白信号传导的变化、细胞增殖和细胞间连接的减少有关。
✦ 产生活性氧导致细胞坏死
谷氨酰转移酶(GGT)是一种N末端亲核水解酶,也可由幽门螺杆菌产生,催化谷氨酰胺转化为谷氨酸和氨,以及谷胱甘肽水解为谷氨酸和半胱氨酰甘氨酸。它的活性会导致活性氧的产生,它会诱导细胞周期停滞、细胞凋亡和坏死。
此外,研究表明该酶可抑制T细胞增殖和树突状细胞分化。与其他胃十二指肠疾病患者相比,消化性溃疡患者的GGT活性更高。
非甾体抗炎药广泛用于多种病症,有助于减轻疼痛和炎症;然而,许多使用者会出现胃肠道副作用,大约25%的使用者会患上消化性溃疡病。阿司匹林使用者患消化性溃疡的可能性是一般人群的两倍。
此外使用者也可能出现较轻程度的局部损伤,表现为粘膜出血和糜烂,被称为非甾体抗炎药胃病。这些多发性小糜烂通常位于胃窦,但也可能出现在体内。
✦ 导致肠道完整性降低、引发黏膜损伤
非甾体抗炎药通过多种机制引起粘膜损伤。大多数非甾体抗炎药是弱酸,会破坏粘液磷脂,导致线粒体氧化磷酸化解偶联,从而引发粘膜损伤。
当暴露于酸性胃液(pH2)时,非甾体抗炎药会质子化并穿过脂质膜进入上皮细胞(pH7.4),在那里它们电离并释放H+。
而在上皮细胞内,非甾体抗炎药不能穿过脂质膜,并被困在上皮细胞中,导致氧化磷酸化解偶联、线粒体能量产生减少、细胞通透性增加和完整性降低。
✦ 抑制前列腺素的合成,减少黏膜血流量
非甾体抗炎药引起粘膜损伤的另一个主要机制是抑制环氧化酶-1(COX-1),它负责前列腺素的合成。前列腺素在胃肠道保护性粘膜(包括胃粘膜和小肠粘膜)的发育中起着至关重要的作用。
前列腺素增加碳酸氢根和粘液的分泌,增加粘膜血流量,并抑制细胞增殖以维持粘膜屏障。反复使用非甾体抗炎药会导致前列腺素显著且持续减少,从而导致粘膜损伤。
阿司匹林乙酰化环氧合酶并不可逆地抑制该酶,而非甾体抗炎药则以浓度依赖性方式可逆地抑制该酶。在这些病理生理反应中,血流量减少被认为是非甾体抗炎药引起的损伤。
它被认为是十二指肠溃疡发生的主要诱发因素之一。十二指肠溃疡的其他继发原因可能通过不同的潜在机制起作用。然而,最终的结果通常是复发性粘膜损伤,使组织容易溃疡或粘膜暴露的酸量增加,进而导致组织损伤。
拓展:使用COX-2特异性非甾体抗炎药可能对胃肠道更安全
环氧化酶(COX)存在两种亚型:COX-1主要负责胃肠道中的前列腺素合成,而COX-2负责炎症部位的前列腺素合成。
非甾体抗炎药(例如布洛芬、萘普生、阿司匹林和吲哚美辛)可抑制COX-1和COX-2,属于非选择性药物。
COX-2特异性非甾体抗炎药(如塞来昔布或罗非考昔)可抑制COX-2,而不抑制COX-1,这使得它们在胃肠道中可能更安全。
对服用COX-2抑制剂的患者进行的内窥镜研究表明,与传统非甾体抗炎药的20-40%发生率相比,溃疡发生率降低约3-5%。然而,COX-2选择性非甾体抗炎药已被证明会增加患心脏病的风险。
除了幽门螺杆菌感染和使用非甾体抗炎药之外,还有一些风险因素也会导致患消化性溃疡的概率增加,让我们一起来了解下。
✦ 吸烟
吸烟者消化性溃疡的发生率高于不吸烟者。
尼古丁会增加胃酸分泌并减少胃和十二指肠的粘膜血流量,而缺血会降低粘膜的抵抗力。鉴于吸烟者的碳氧血红蛋白水平较高,一氧化碳可能在粘膜缺血中发挥进一步的作用。
吸烟还会妨碍溃疡愈合、促进溃疡复发、增加溃疡并发症的发生率。
✦ 饮酒及高盐饮食
当快速接触高浓度的乙醇时,会对胃上皮造成显著损伤,导致粘膜深层坏死,微血管损伤,充血、通透性增加和粘膜内出血。除了其局部刺激性外,中等到高剂量乙醇已被证明会减慢胃排空。
注:酒、浓茶、咖啡等饮品可刺激胃酸分泌,可能与消化性溃疡的发生有关。
高浓度盐可损伤胃黏膜,因此高盐饮食可能会增加患消化性溃疡的危险性。
✦ 应激和焦虑
长期精神紧张、焦虑或情绪波动的人更易患消化性溃疡。
重大手术,如烧伤、颅脑手术、 Whipple手术等术后常常发生溃疡。十二指肠溃疡愈合后,精神应激可引起溃疡复发或者发生并发症。
注:Whipple手术又称惠普尔手术,是胰、十二指肠切除术
✦遗传因素和年龄
家族史中有消化性溃疡的人,其患病风险可能较高。年龄增长可能也会增加溃疡的风险,部分原因是黏膜修复能力下降。
注:胃溃疡通常发生在40岁以上的患者,十二指肠溃疡的发病高峰在60岁左右。
✦分泌过多状态
虽然不常见,但某些分泌过多状态会导致消化性溃疡,包括囊性纤维化、胃泌素瘤、I型多发性内分泌肿瘤(MEN-1)、系统性肥大囊肿、短肠综合征、甲状旁腺功能亢进、嗜碱性白血病和胃窦G细胞增生。
✦其他因素
以下因素也可能与消化性溃疡有关:局部辐射导致粘膜损伤;血管收缩剂,例如可卡因;萎缩性胃炎、类固醇、维生素缺乏、由 Epstein-Barr 病毒、巨细胞病毒、念珠菌和单纯疱疹病毒引起的感染;佐林格-埃里森综合征、多发性内分泌肿瘤综合征和甲状旁腺功能亢进症等。
临床研究还发现,睡眠质量差的患者消化性溃疡复发率较高,2型糖尿病相关血管病可能会损害粘膜完整性并导致更严重的溃疡。
消化性溃疡是一种多原因疾病,除了上面的影响因素外,研究发现胃肠道微生物与消化性溃疡之间也有着千丝万缕的关系。
• 消化性溃疡患者胃菌群多样性降低
研究发现消化性溃疡患者胃菌群多样性降低。不同病理阶段的消化性溃疡患者呈现出各自独特的菌群,且菌群表型存在显著差异。
在慢性非萎缩性胃炎患者的菌群中发现了Coprococcus_2, Phenylobacterium, CandidatusHepatoplasma。
粘膜糜烂的代表菌群有uncultured_bacterium_c_Subgroup_6, Sphingomonadaceae,Xanthobacteraceae和uncultured_bacterium_f_Xanthobacteraceae。
消化性溃疡的特征菌群包括Ruminococcus_2, Agathobacter, Alistipes, Helicobacter, Bacteroides和Faecalibacterium。
临床研究发现,慢性胃炎患者的α多样性指数显著高于十二指肠溃疡患者。另一项临床队列研究发现,胃癌患者的微生物群多样性低于慢性胃炎患者。这表明,我们胃部菌群的丰度和多样性可能与宿主的健康呈正相关,而溃疡的发生会破坏胃部原有的微生态平衡,降低胃部菌群的多样性。
• 菌群宿主调节嘌呤和硫代谢
Agathobacter菌、半胱氨酸甘氨酸和焦磷酸盐具有显著相关性,从而调节谷胱甘肽代谢和氧化磷酸化的代谢水平,并参与消化性溃疡的进展。
半胱氨酸甘氨酸作为放线菌氧化磷酸化的重要分子参与能量过程,这意味着消化性溃疡患者胃粘膜上皮细胞的损伤修复过程需要能量,并通过相关途径调节相关的能量代谢。
研究还发现Phenylobacterium, Ruminococcus_2和硫酸盐具有相关性,表明菌群调节宿主嘌呤和硫代谢,这在消化性溃疡的发病机制中很重要。
在认识到幽门螺杆菌感染和广泛使用非甾体抗炎药之前,消化性溃疡主要归因于分泌过多的酸性环境,加上饮食因素或压力。然而,人们越来越认识到消化性溃疡的病因不仅仅限于胃中的幽门螺杆菌感染。
消化性溃疡的发生和进展是多种因素相互作用的结果,包括不同幽门螺杆菌毒力蛋白的存在、随之而来的人体免疫反应以及胃肠道微生物群的失衡。
肠道内的细菌在消化性溃疡发展中的作用也值得注意。研究发现了肠道微生物群与消化性溃疡之间的多重联系。特定细菌特征丰度在调节不同消化性溃疡类型易感性方面的可能存在因果关系。
• 促进紧密连接蛋白表达,增强屏障功能
肠道菌群发挥的关键作用之一涉及短链脂肪酸的合成,它可以通过能量调节、肠粘膜屏障、免疫调节以及诱导肿瘤细胞分化和凋亡来直接调节宿主健康。
短链脂肪酸可以促进肠道内紧密连接蛋白如claudin、occludin、ZOs等的表达,降低肠道通透性,促进肠粘膜细胞增殖,改善肠道机械屏障功能,这有助于降低消化性溃疡的发病风险。
研究人员发现副拟杆菌(Parabacteroides)可以在胃肠道中产生一种名为鼠李糖的分子,以促进小鼠胃肠粘膜屏障的修复和维护。这表明副拟杆菌可能有益于胃肠道健康。
• 多种肠道菌群潜在保护消化性溃疡发生
霍氏大肠杆菌(E.hallii)是肠道中高产丁酸盐的生产者,对维持肠道代谢平衡有显著贡献。在老龄人群中,人们注意到霍氏大肠杆菌的丰度减少,同时伴随着短链脂肪酸产量的减少和肠道炎症的增加,同研究表明其与食管溃疡(OESU)存在负相关。
瘤胃梭菌(Ruminiclostridium)是一种常见的厌氧肠道细菌,在多糖降解和短链脂肪酸产生中发挥着关键作用,影响肠道蠕动、肠道健康和免疫调节。此外,Ruminiclostridium 9还能抑制其他有害细菌的生长,这对于保持肠道微生物群平衡至关重要。
研究证明了它与胃溃疡或十二指肠溃疡之间的负因果关系,从而强调了Ruminiclostridium 9在消化性溃疡发展过程中的潜在保护作用。
• 一些菌属也会导致消化性溃疡风险升高
此外,某些菌属的成员与炎症介质、肠毒素和其他与胃肠道疾病发生和发展相关有害物质的产生有关。
研究发现Ruminococcaceae UCG013与食管溃疡呈正相关,而Lachnospiraceae UCG004与胃溃疡和十二指肠溃疡呈正相关,表明它们作为危险因素的潜在作用。
• 其他菌群与消化性溃疡的关联
C. sensu stricto是一种有益的肠道细菌,具有许多重要的生理和代谢功能,例如参与葡萄糖和乳糖的代谢以及促进生物素和维生素K的合成。C.sensu stricto还可以促进肠粘膜屏障的完整性,调节肠道免疫反应,减轻肠道炎症。研究分析证实了其保护作用,揭示了C. sensu stricto 1和十二指肠溃疡之间的负相关关系。
相反,链状杆菌属(Catenibacterium)与十二指肠溃疡呈正相关。链状杆菌是一种革兰氏阳性细菌,在胃肠道疾病中发挥着不同的作用。例如,某些菌株与炎症性肠病的发生和发展有关,其中肠毒素等有害物质会破坏肠粘膜屏障并加剧炎症反应。
研究结果表明嗜胆菌属(Bilophila)是胃空肠溃疡的潜在危险因素,而胃空肠溃疡过去主要与代谢性疾病相关。嗜胆菌属的一些成员可能参与了胃肠道炎症的发生和发展。其中一些菌株可以产生有害物质,例如硫化氢,破坏粘膜屏障并增加炎症反应。
大胆推测:肠道微生物对消化性溃疡有重要影响
不同位置的溃疡相关细菌属的差异强调了解剖位置和生理功能的潜在影响。有趣的是,具有重叠部位的溃疡,例如胃溃疡和十二指肠溃疡,表现出相似的细菌菌群和关联性。
重要的是,这些发现促使人们探索溃疡发展中重叠菌群的病理机制。总体而言,对肠道细菌属进行的基于基因的分析揭示了与不同位置的消化性溃疡相关的特定属,并解释了它们之间的多重相关性。
这些发现支持肠道微生物群对消化性溃疡发展的影响,并强调了特定细菌属与特定位点消化性溃疡之间的假定关联。最终,这些发现对消化性溃疡患者的临床管理产生了宝贵的影响。
消化性溃疡严重影响着患者的生活质量与健康,目前针对消化性溃疡的治疗存在一些传统方法和具有治疗前景的新兴方法,让我们一起来了解下。
消化道溃疡的治疗目的在于去除病因、消除症状、促进溃疡愈合、预防溃疡复发和避兔并发症的出现,通常治疗包括消除幽门螺杆菌、停止或减少服用非甾体抗炎药、服用促进溃疡愈合的药物。
然而消化性溃疡的常规治疗,例如质子泵抑制剂和组胺2(H2)受体拮抗剂,已被证明存在不良反应。值得注意的是,研究发现一些天然化合物、部分益生菌可以通过不同的机制减少肠道菌群的变化和失衡,从而用于治疗或预防消化性溃疡,同时减少治疗引起的一些不良反应。
主要病理生理机制和抗溃疡治疗的作用部位
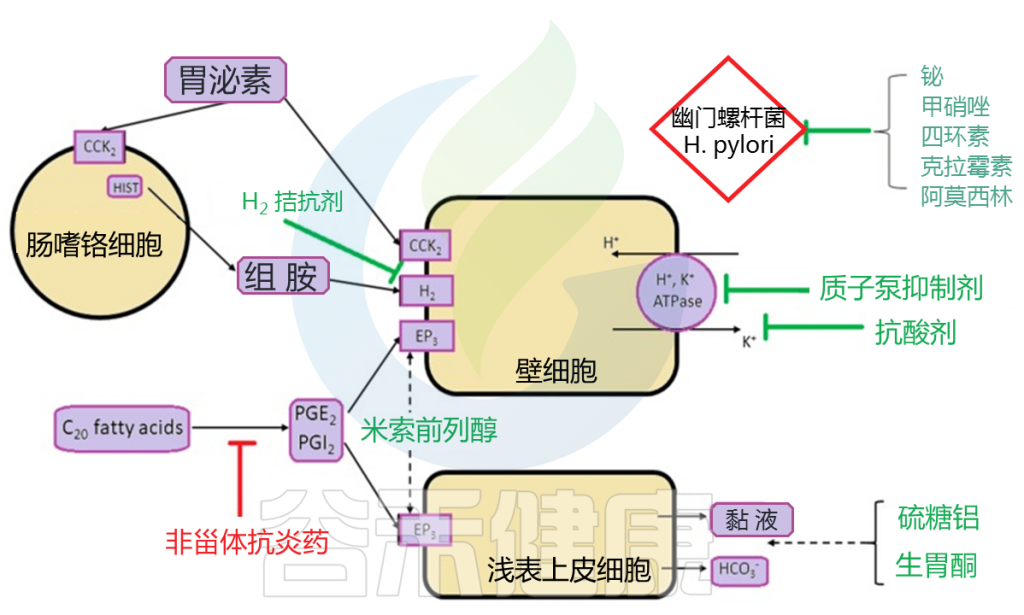
Kuna L,et al.J Clin Med.2019
• 使用抗生素治疗幽门螺杆菌感染
幽门螺杆菌感染是溃疡的主要病因之一,对于幽门螺杆菌相关的消化性溃疡,根除即可导致溃疡愈合并防止进一步的粘膜损伤。
采用两种抗生素联合次水杨酸铋与一种质子泵抑制剂的方法(称为四联疗法)可治疗幽门螺杆菌感染。
也可使用数种不同的抗生素,包括阿莫西林、克拉霉素、甲硝唑和四环素。或联用两种抗生素和质子泵抑制剂但无次水杨酸铋(称为三联疗法)。
然而随着全球范围内幽门螺杆菌对抗生素(克拉霉素、甲硝唑、左氧氟沙星)的耐药性上升,治疗变得更加困难。许多国家三联疗法的疗效已降至70%以下。
• 避免使用非甾体抗炎药
对于有大量使用非甾体抗炎药史的患者,第一步是建议患者避免使用非甾体抗炎药,因为这不仅是可能的病因,而且也是导致症状恶化的原因。
或者用非甾体抗炎药与质子泵抑制剂、H2受体拮抗剂或米索前列醇联合治疗;使用COX-2选择性非甾体抗炎药;非甾体抗炎药与胃保护剂的组合来替代单一的非甾体抗炎药。
• 中和胃酸或减少胃酸分泌
抑酸药物可阻断胃酸的生成。最常用的抑酸药物包括质子泵抑制剂和H2受体拮抗剂。与H2受体拮抗剂相比,质子泵抑制剂可在更短的时间内达到更高的溃疡愈合率,因此常作为溃疡治疗的首选药物。
抗酸药,例如含碳酸钙的液体或片剂,可中和胃酸,但不会阻断其生成。
注:无论什么病因,中和胃酸或减少胃酸分泌的药物均可促进溃疡愈合。大多数患者的治疗需持续4~8周。同时还鼓励戒烟和戒酒,因为这些也可能加剧症状,清淡饮食在溃疡病治疗上也有一定作用。


Kuna L,et al.J Clin Med.2019
除了传统的治疗方法外,研究发现益生菌可以增强幽门螺杆菌根除的效果,一些天然化合物例如类黄酮也显示出对消化性溃疡具有良好的预防和治疗潜力。
研究表明,益生菌可以通过不同的机制减少肠道菌群的变化和失衡,从而增强幽门螺杆菌根除治疗的疗效,同时减少根除治疗引起的不良反应。
• 产生短链脂肪酸和细菌素抑制幽门螺杆菌
研究表明,益生菌及其代谢产物可以抑制或杀死幽门螺杆菌。益生菌抑制幽门螺杆菌生长的物质主要包括短链脂肪酸和细菌素。
短链脂肪酸,如乙酸、丙酸、丁酸,是由益生菌代谢碳水化合物产生的。它们通过减弱脲酶活性、降低胃内pH值、改变幽门螺杆菌的形态来抑制幽门螺杆菌在胃粘膜中的定植和生长。
细菌素是细菌产生的一种杀菌或抑菌物质。研究发现,L.formus,L.roche, 粪肠球菌(Enterococcus faecalis), 枯草芽孢杆菌(B.subtilis)和双歧杆菌 (Bifidobacterium)等均可释放具有抗幽门螺杆菌活性的细菌素。
例如乳酸链球菌素、Amicoumacin A、罗伊氏菌素(Reuterin)。乳酸链球菌素在柠檬酸的配合下,可以杀死幽门螺杆菌,与大多数细菌素类似。此外,益生菌还能产生具有广谱抗菌作用的物质,例如过氧化氢,可以抵抗幽门螺杆菌感染。
• 竞争结合位点减少幽门螺杆菌粘附
研究人员研究了乳杆菌对幽门螺杆菌粘附于胃腺癌细胞的影响,通过尿素酶试验检测了幽门螺杆菌附着于胃腺腺癌细胞——AGS和MKN45细胞的数量,发现活的和死的乳酸杆菌都能大量粘附于AGS细胞和MKN4细胞,显著降低了幽门螺杆杆菌的粘附密度,尽管死细菌的抑制能力低于活细菌。
乳杆菌(Lactobacillus)可以与多种病原菌受体结合,抑制病原菌与胃粘膜上皮细胞的粘附。据推测,乳杆菌对受体位点的非特异性阻断可能是其抑制幽门螺杆菌的机制。
研究表明,罗伊氏乳杆菌和幽门螺杆菌具有共同的糖脂特异性,能够分泌粘附因子,通过与胃粘膜上皮细胞的结合位点结合,竞争性抑制幽门螺杆菌的粘附。
• 抑制幽门螺杆菌感染的炎症反应
益生菌可以在胃肠道黏膜中产生细胞免疫反应,特别是刺激黏膜固有层CD4+和CD8+细胞的活化和增殖,增加分泌型免疫球蛋白A的产生,降低肠道通透性,促进上皮细胞增殖,加速黏膜修复的再生,以及加强粘膜屏障的作用。
幽门螺杆菌刺激胃上皮细胞分泌IL-8,介导最初的细胞因子反应,并导致中性粒细胞和单核细胞迁移到粘膜。一些益生菌已被证明可以抑制CagA蛋白的表达,并减少幽门螺杆菌诱导的胃粘膜上皮细胞分泌IL-8,从而抑制炎症反应。
除了IL-8,幽门螺杆菌感染还可以刺激上皮细胞产生许多其他炎症介质,如肿瘤坏死因子α、诱导型一氧化氮合酶和环氧合酶-2,而益生菌通过增加细胞因子信号转导抑制剂的表达来阻断NF-κB信号通路的核转运,激活转录激活剂和失活janus激酶(JAK)以上调细胞因子信号转导抑制剂2(SOCS2)或SOCS3的表达并激活信号转导剂和转录激活剂1(STAT-1)和STAT-3失活蛋白酪氨酸激酶2(JAK2),从而抑制幽门螺杆菌感染引起的炎症反应并抑制炎症。
• 加强粘膜屏障,防止幽门螺杆菌定植
益生菌可以间接促进胃粘膜通透性的恢复,维持粘膜的完整性,防止幽门螺杆菌等病原菌的侵袭,强化粘膜屏障。益生菌与粘膜上皮细胞紧密相互作用,占据粘膜表面,提高上皮细胞的防御能力,从而形成生物屏障。
益生菌的代谢产物,包括小分子酸、过氧化氢和细菌素等活性物质,可以杀死幽门螺杆菌等病原菌,并阻止病原菌和机会病原体的定植和侵袭,形成化学屏障。
• 减少不良反应,提高患者依从性
益生菌制剂可以减轻抗生素引起的味觉障碍、腹泻、恶心、腹痛、便秘等不良反应,显著提高患者幽门螺杆菌根除治疗的依从性,从而提高幽门螺杆菌根除率。
需要注意的是,此前的研究表明,益生菌制剂存在全身感染的风险,长期使用枯草芽孢杆菌有发生胆管炎的风险。
此外,可能会引起易感个体的过度免疫刺激,使用酿酒酵母和布拉氏酵母会提高长期使用抗生素或静脉插管有害代谢活动的患者发生真菌血症的风险。
对于基础疾病严重、免疫力低下、长期使用抗生素、中心静脉置管的患者,临床应用益生菌应慎重考虑。
已知许多治疗溃疡的药剂,例如质子泵抑制剂、抗酸剂、抗微生物剂、H2受体拮抗剂、硫糖铝,并不完全有效,并且会产生许多副作用,例如阳痿、心律失常、过敏和男性乳房发育症等。
在过去几年中,人们对使用天然化合物越来越感兴趣,特别是那些由植物生产的产品。通过筛选不同植物提取物来研究新的药理活性剂,发现了具有胃保护活性的有效且安全的药物。特别是,以抗氧化能力为主要机制的植物被用作治疗溃疡病。
植物通过产生各种次生代谢物(称为植物化学成分)的能力而获得了治疗特性。因此,许多植物使用这些植物化学物质作为对抗病原体的保护机制。
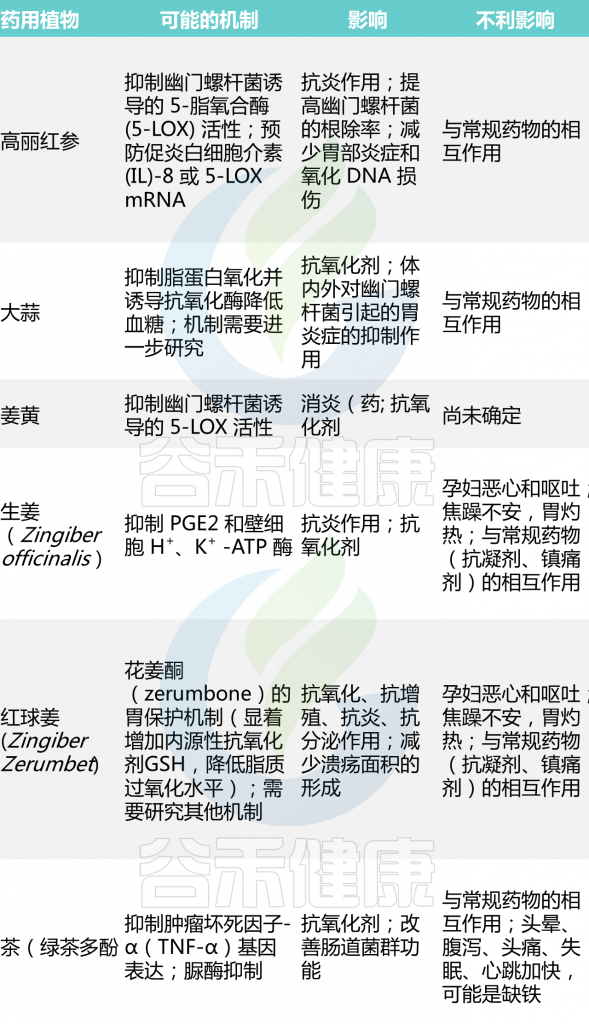
Kuna L,et al.J Clin Med.2019
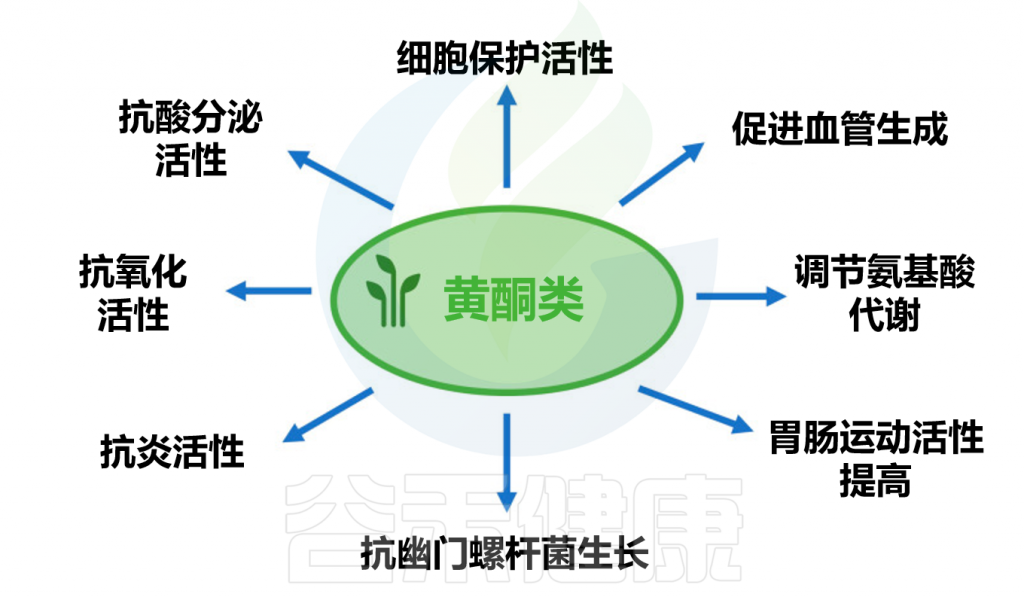
★ 黄酮类化合物的抗溃疡作用
例如黄酮类化合物可以通过多种机制发挥抗溃疡作用。我们将其简要概况为以下几点:
•黄酮类化合物可以通过抑制胃酸和胃蛋白酶的分泌来发挥抗溃疡作用;
•黄酮类化合物通过调节前列腺素水平发挥胃细胞保护活性;
•黄酮类化合物不仅可以直接清除活性氧,还可以保护和激活抗氧化酶,从而防止消化性溃疡的氧化损伤;
•黄酮类化合物具有抗幽门螺杆菌活性,可促进消化性溃疡愈合;
•黄酮类化合物通过MAPK/P65通路降低炎症细胞因子水平,在抑制炎症的发生和发展中发挥关键作用;
•黄酮类化合物还通过调节氨基酸代谢、胃肠运动活动或其他因素来预防或治疗消化性溃疡。
Zhang W,et al.Molecules.2020
需要注意的是,消化性溃疡完全治愈可能比较困难,提前做好预防非常关键。
• 建议联合用药
为了预防使用非甾体抗炎药的患者发生消化性溃疡,建议在必要的时候使用非甾体抗炎药与质子泵抑制剂、H2受体拮抗剂或米索前列醇联合治疗,能有效减少溃疡的发生。
• 避免幽门螺杆菌感染
幽门螺杆菌感染会带来许多健康危害,六分之一接触幽门螺杆菌的患者会出现溃疡,并且幽门螺杆菌的感染率非常高。
可以采取一些措施保护自己免受幽门螺杆菌感染,比如经常用肥皂和水洗手,并吃完全煮熟的食物,使用公筷等。
• 补充益生菌
一些益生菌(例如干酪乳杆菌)除了可以减少根除治疗的副作用外,还能干扰幽门螺杆菌对上皮细胞的粘附,减轻幽门螺杆菌引起的胃炎并抑制幽门螺杆菌在人体中的生长。
• 高纤维饮食
哈佛大学公共卫生学院的一项大型队列研究发现,高纤维饮食与降低十二指肠溃疡的风险有关。在6年期间,与纤维摄入量最低的人相比,纤维摄入量高的人风险降低了45%。
可溶性纤维的食物来源(存在于燕麦、豆类、大麦和某些水果和蔬菜中)尤其具有保护作用,使食用其的人群患消化性溃疡风险降低。
• 避免刺激性食物和饥饿
合理的饮食习惯对预防消化性溃疡很重要。建议避免或限制摄入刺激性食物和饮料,如辛辣食物、咖啡、浓茶、酸性食物等。适当控制饮食,分多次进食,避免过度饥饿或饱食。
• 内源性一氧化氮可能也有助于预防溃疡
一氧化氮曾被认为是一种有害气体,它在空气中可转化为二氧化氮,损害呼吸道,甚至可引起肺纤维化。近年来,人们普遍认为一氧化氮作为一种生物信号分子,在人体信号转导中发挥着重要作用。
一些研究表明一氧化氮的作用包括调节血管舒张和收缩、参与炎症反应和凝血过程、调节细胞周期等。
在消化性溃疡中,一氧化氮在保持胃粘膜健康方面发挥着重要作用。一氧化氮主要由一氧化氮合酶(NOS)合成,胃肠道中存在三种NOS亚型:神经元型NOS、内皮型NOS和诱导型NOS。
由神经元NOS或内皮NOS组成的NOS通过调节胃粘膜血流、粘液分泌和防御屏障来维持胃肠粘膜完整性,可以作为胃溃疡的保护剂。
然而,诱导型一氧化氮合酶合成的一氧化氮参与炎症反应中的组织损伤。
• 控制应激和焦虑
长期的精神应激和焦虑状态可能对胃黏膜产生不良影响,增加溃疡的风险。因此,学会有效的应对压力和焦虑,保持心理健康对预防溃疡很重要。
消化性溃疡营养补充的目的是防止胃氯化物分泌过多,以减轻胃和十二指肠粘膜的酸痛。此外,营养疗法旨在促进愈合,基于从最初的创伤到受损组织修复的一系列复杂事件。
• 复杂性消化性溃疡患者在溃疡发病后不久就缺乏水溶性维生素
一项前瞻性队列研究中,在3个时间点(入院时、出院时和出院后 3 个月)测量空腹血清水溶性维生素(维生素B1、B2、B6、B12、C和叶酸)和同型半胱氨酸水平。
在参加该研究的20名患者中,分析了在所有3个时间点完成测量的连续10名患者。检查的血清水溶性维生素缺乏的患者比例在入院时高达80%,出院时仍保持在70%。入院和出院时维生素B6缺乏的患者比例(分别为50%和60%,p<0.05)显著高于出院后3个月(10%)。
总之,大多数复杂性消化性溃疡患者在溃疡并发症出现后的疾病早期,可能缺乏一种或多种水溶性维生素。
因此,对于营养是否缺乏的评估对于准备适当的恢复饮食至关重要。
在我们进行相应补充之前,首先最好进行相关的营养评估,找到可能的营养变化并确定适当的干预措施。
营养评估可能涉及到一些重要指标,例如人体测量、生化和临床评估。
人体测量包括体重和身高、BMI,粗略评估不精确。也可以结合全身生物电阻抗、间接量热法、上臂肌肉周长等。
生化测试能够诊断仍处于亚临床阶段的可能的缺陷,其中包括血清白蛋白,它在营养评估中发挥着关键作用,但可能涉及全血检测。还有氮平衡用于评估代谢应激。
肠道菌群检测是非侵入性的无创的检测,提供身体各种营养的检测,以及提供饮食方面的个性化建议。为什么肠道菌群检测可以评估营养?不同的细菌有不同的代谢能力,需要不同的营养物质进行繁殖,通过评估特定营养供给下的偏好菌群比例,即可反映不同营养物质的摄入比例。
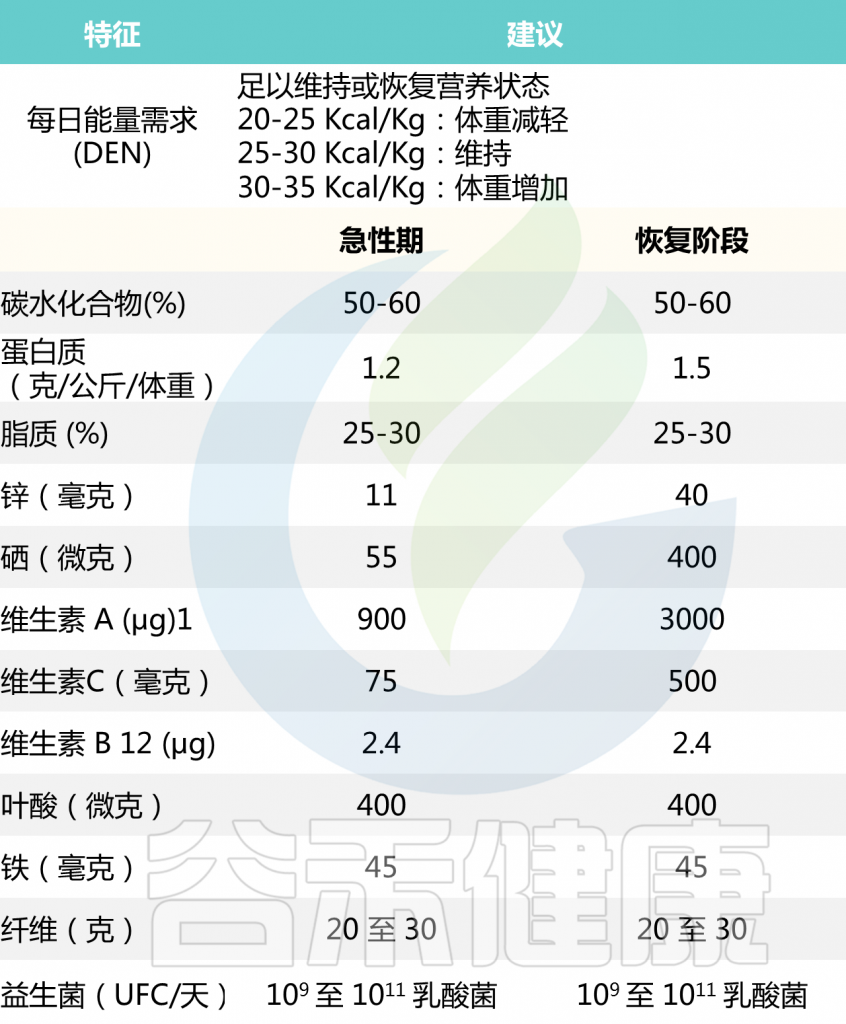
消化性溃疡的每日推荐饮食
doi: 10.1590/S0102-67202014000400017
允许的食物、谨慎食用的食物和必须避免的食物

doi: 10.1590/S0102-67202014000400017
维生素B12(钴胺素)
由于长期使用抗酸剂,维生素 B12缺乏在消化性溃疡患者中很常见,导致这种维生素的生物利用度变得困难。维生素B12可由结肠中的肠道微生物合成,但不被吸收。缺乏这种维生素会导致细胞分裂受损和巨幼细胞贫血。
对于维生素 B12的吸收,含有泌酸腺(包括壁细胞)的完整胃体粘膜是必需的。维生素 B12的吸收很复杂,涉及几个不同的步骤,需要胃酸和转运蛋白(称为内因子),两者均由胃泌酸壁细胞产生。
有几种病理状况与胃酸和/或内因子分泌减少有关,其中一些在及时治疗时可能是可逆的,而另一些则由于泌酸粘膜的永久性损伤而大多是不可逆的。
慢性幽门螺杆菌相关性胃炎涉及粘膜,可能会因粘膜炎症及其产物而导致胃壁细胞功能抑制,导致维生素B12消化不良,因为维生素不能从胃中释放出来。幽门螺杆菌感染治愈后,壁细胞功能可能会恢复,维生素 B12吸收也会恢复正常。
据估计,如果不治疗,80-90% 缺乏维生素B12的患者会出现神经系统改变。因此,对于维生素B12缺乏的朋友,建议每天摄入 2.4 微克维生素B12,可以从动物食品中获取,例如牛奶、肉类和鸡蛋。
叶酸
长期使用铝基抗酸剂(Pepsamar®、Gastran®、Alca-Luftal®)的受试者的叶酸吸收可能会受到损害,因为抗酸剂会使空肠的 pH 值变得更加碱性。
在这些情况下,每天需要摄入 400 微克叶酸,可以通过摄入豆类食物(如扁豆和肉类)来补充。
需要强调的是,抗酸剂或抗溃疡药(Lanzol®、Prazol®、Omeoprazol®)降低胃酸会改变蛋白质消化,并影响食物的良好消化。
铁
抗酸剂还会减少铁的吸收,导致缺铁性贫血。胃肠道出血可发生在胃十二指肠溃疡和幽门螺杆菌感染中,并且可能与贫血的发生有关。胃出血是消化性溃疡的主要并发症。
幽门螺杆菌感染也会导致体内铁稳态失衡,因为幽门螺杆菌对铁的需求不断增长。与其他细菌类似,铁对于幽门螺杆菌的生长至关重要。
为了预防甚至治疗缺铁,建议每天摄入45毫克铁,这可以通过摄入肉类来补充,肉类是血红素铁的主要来源。据估计,100克肉相当于1公斤豆类(非血红素铁)。同时饮用含有维生素 C 的果汁可增强饮食中非血红素铁的吸收。
维生素C
维生素 C 缺乏会导致幽门螺杆菌感染,从而导致消化性溃疡。多项研究表明幽门螺杆菌感染与胃液和血浆中维生素 C 水平下降有关。幽门螺杆菌感染损害抗坏血酸稳态,可能与生物利用度降低、维生素C摄入不足、胃酸过少相关。
每天 200 毫克的最佳膳食维生素 C 摄入量对于增加维生素 C 的健康益处至关重要。
维生素A
哈佛大学公共卫生学院的一项大型队列研究发现,摄入高含量维生素A的饮食与较低的溃疡风险相关。相较于摄入最少维生素A的人群,摄入最多维生素A的人群的风险降低了54%。
维生素 A 可以从肉、鱼、蛋、家禽和牛奶等食物中获取。
消化性溃疡疾病仍然是我们社会常见的临床问题,影响着几乎所有年龄段的人。随着年龄的增长,消化性溃疡的患病率不断上升,预计该疾病将继续对医疗保健、卫生经济学和患者生活质量产生巨大的全球影响。
大多数出现消化不良症状的人都应该接受消化性溃疡疾病的检查。必须了解胃酸分泌,以确定胃的哪一部分受到消化性溃疡病因的影响最大。
过去人们一直认为消化性溃疡是由胃酸过多引起的,而治疗的主要方法是抑制胃酸分泌。单纯抑制胃酸会伴随很多不良后果。 胃酸是一种主要的防御机制,可防止许多传染源进入肠道,例如艰难梭菌,因为很少有细菌能够承受胃的低pH值。在胃酸减少或缺乏的情况下,小肠上部的细菌定植程度较高。因此,胃酸过少或胃酸缺乏的人,或使用质子泵抑制剂等抑制胃酸分泌的药物的人,更容易患腹泻病。
此外,胃酸促进蛋白质的消化以及铁、钙、维生素B12的吸收,并且对于抗坏血酸的吸收、分泌和活化也是必需的。到目前为止,幽门螺杆菌一直是消化性溃疡疾病发展的危险因素。这种细菌其临床预后取决于病变部位。幽门螺杆菌相关性胃炎、消化性溃疡以及抗分泌药物和胃手术等多种病理状况可能会干扰胃泌酸粘膜和微量营养素稳态的正常功能。微量营养素缺乏,特别是铁和钴胺素缺乏,如果不及时识别和治疗,可能会导致危及生命的临床后果。
因此在治疗微量营养素缺乏症患者时,应考虑通过胃镜检查加活检对胃十二指肠等同时进行检查。与此同时,可以考虑在服用抑制胃酸药物同时预防性服用维生素B12,叶酸,调节胃肠道微生物群例如服用益生菌等综合方法来治疗溃疡。
此外,多项研究表明,微生物群与消化性溃疡之间存在着复杂的相互作用。这些新的发现将逐步为我们提供一种全新的视角来理解和治疗消化性溃疡。除了传统的胃酸抑制药物,通过调节微生物群的平衡,有助于预防和治疗消化性溃疡,为患者带来更好的康复效果。
注:本账号内容仅作交流参考,不作为诊断及医疗依据。
主要参考文献
Zhao J, Hou Y, Xie T, Zhu Y, Feng X, Zhang Y, Yang Z, Gong W. Genome-wide Mendelian randomization identifies putatively causal gut microbiota for multiple peptic ulcer diseases. Front Immunol. 2023 Oct 5;14:1260780.
Wang C, Yu X, Lin H, Wang G, Liu J, Gao C, Qi M, Wang D, Wang F. Integrating microbiome and metabolome revealed microbe-metabolism interactions in the stomach of patients with different severity of peptic ulcer disease. Front Immunol. 2023 Mar 9;14:1134369.
Kuna L, Jakab J, Smolic R, Raguz-Lucic N, Vcev A, Smolic M. Peptic Ulcer Disease: A Brief Review of Conventional Therapy and Herbal Treatment Options. J Clin Med. 2019 Feb 3;8(2):179.
Zhang W, Lian Y, Li Q, Sun L, Chen R, Lai X, Lai Z, Yuan E, Sun S. Preventative and Therapeutic Potential of Flavonoids in Peptic Ulcers. Molecules. 2020 Oct 11;25(20):4626.
Xu W, Xu L, Xu C. Relationship between Helicobacter pylori infection and gastrointestinal microecology. Front Cell Infect Microbiol. 2022 Aug 18;12:938608.
Liu Y, Xiao Z, Ye K, Xu L, Zhang Y. Smoking, alcohol consumption, diabetes, body mass index, and peptic ulcer risk: A two-sample Mendelian randomization study. Front Genet. 2023 Jan 6;13:992080.
Vomero ND, Colpo E. Nutritional care in peptic ulcer. Arq Bras Cir Dig. 2014 Nov-Dec;27(4):298-302.
Carabotti M, Annibale B, Lahner E. Common Pitfalls in the Management of Patients with Micronutrient Deficiency: Keep in Mind the Stomach. Nutrients. 2021 Jan 13;13(1):208.
Miyake K, Akimoto T, Kusakabe M, Sato W, Yamada A, Yamawaki H, Kodaka Y, Shinpuku M, Nagoya H, Shindo T, Ueki N, Kusunoki M, Kawagoe T, Futagami S, Tsukui T, Sakamoto C. Water-soluble vitamin deficiencies in complicated peptic ulcer patients soon after ulcer onset in Japan. J Nutr Sci Vitaminol (Tokyo). 2013;59(6):503-8.

谷禾健康
微生物群代表宿主肠道中存在的整个微生物群。肠道内细菌界的“贫富差距”非常大,和人类社会创造的大部分的财富都流向少部分人口的现实类似,只有少数几十种的细菌分布在近乎90%的人群中。换句话说,大部分细菌都只能在特定的环境中生存,只有少数细菌适应能力超强,这可能也是我们需要重点关注的对象。
如果把不同细菌品种看作互相竞争的国家,那么细菌界的“超级大国”就属拟杆菌门和厚壁菌门了。当然它们都不是单独某一种细菌,而是一大类细菌的统称。
然而近年来随着患有肠内外疾病的人群越来庞大,变形菌门也逐渐被关注和研究,变形菌门是含有最丰富细菌的门,麾下包括多种“著名的”病原菌,如大肠杆菌、幽门螺杆菌、克雷伯氏菌、沙门氏菌、志贺氏菌、绿脓杆菌、霍乱弧菌、空肠弯曲菌、鼠疫杆菌、脑膜炎双球菌、淋球菌等,让其备受关注。
事实上,越来越多的数据将变形菌确定为疾病的可能微生物特征。目前主要证据涉及代谢紊乱和炎症甚至癌症。然而,最近的研究表明,在哮喘和慢性阻塞性肺病等肺部疾病中也有作用,有些疾病中变形菌不受控制扩张导致疾病易感和发生。
变形菌(proteobacteria)是细菌中最大、种类最多的一个门,它们在系统发育、生态和致病方面具有广泛的重要性。所有变形菌都是革兰氏阴性菌,外膜主要由脂多糖组成。
图源:esacademic
变形菌门主要是由核糖体RNA序列定义的,名称取自希腊神话中能够变形的神普罗透斯(这同时也是变形菌门中变形杆菌属的名字),因为该门细菌具有极为多样的形状,代谢特征等。
△ 形状:杆状和球菌、弯曲的、螺旋状的、环状的、丝状的和带鞘的细菌都有。
△ 新陈代谢:新陈代谢类型也多种多样,一系列代谢特征包括化学自养(从无机化合物的氧化中获取能量)、化学有机营养(从有机化合物的氧化中获取能量)和光养(从光中获取能量)。
△ 氧气利用:从严格厌氧菌和严格需氧菌到兼性厌氧菌和微需氧菌株的都有,但是大多数变形菌门的成员是兼性厌氧菌。
△ 运动:许多使用鞭毛移动,但有些不能移动或依赖细菌滑动,而一些细菌是不运动的。
△ 生态分布:变形菌门的成员具有极大的可变形态和多才多艺的生理学,这使它们在各种生态位中生存具有竞争优势。已观察到变形菌在不同生境中无处不在。
Shin NR, et al., Trends Biotechnol. 2015
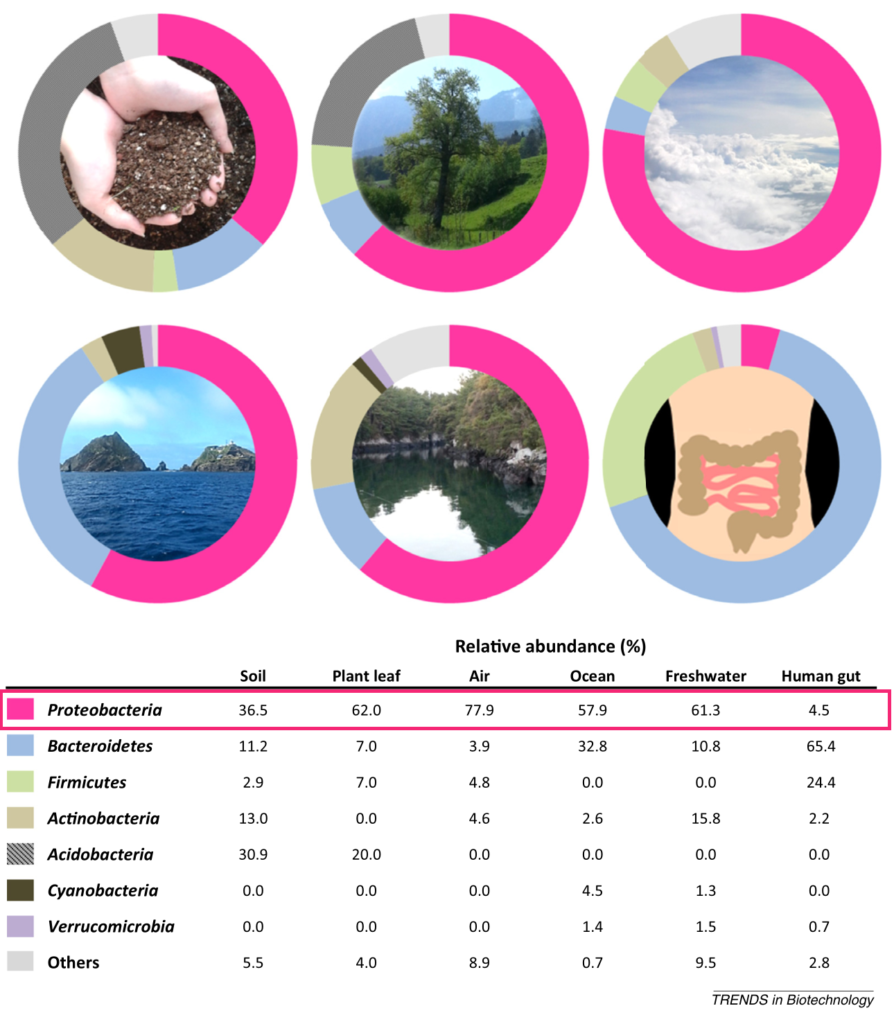
植物 、海水、淡水 ,空气,以及人和动物的身体部位,包括肠道、口腔、皮肤、阴道。尽管存在研究间差异,但健康人口腔微生物群的变形菌相对丰度最高(17.2-36.8%),其次是皮肤(6.8-30.0%)、胃肠道(2.5-4.6%)和阴道(2.3%)。
在系统发育学上,变形菌是根据小核糖体亚单位RNA基因(16S rRNA)的测序定义的。这是一个巨大的革兰氏阴性原核生物门,原线粒体起源于此。
图片来源:Maria Lane,eportfolio
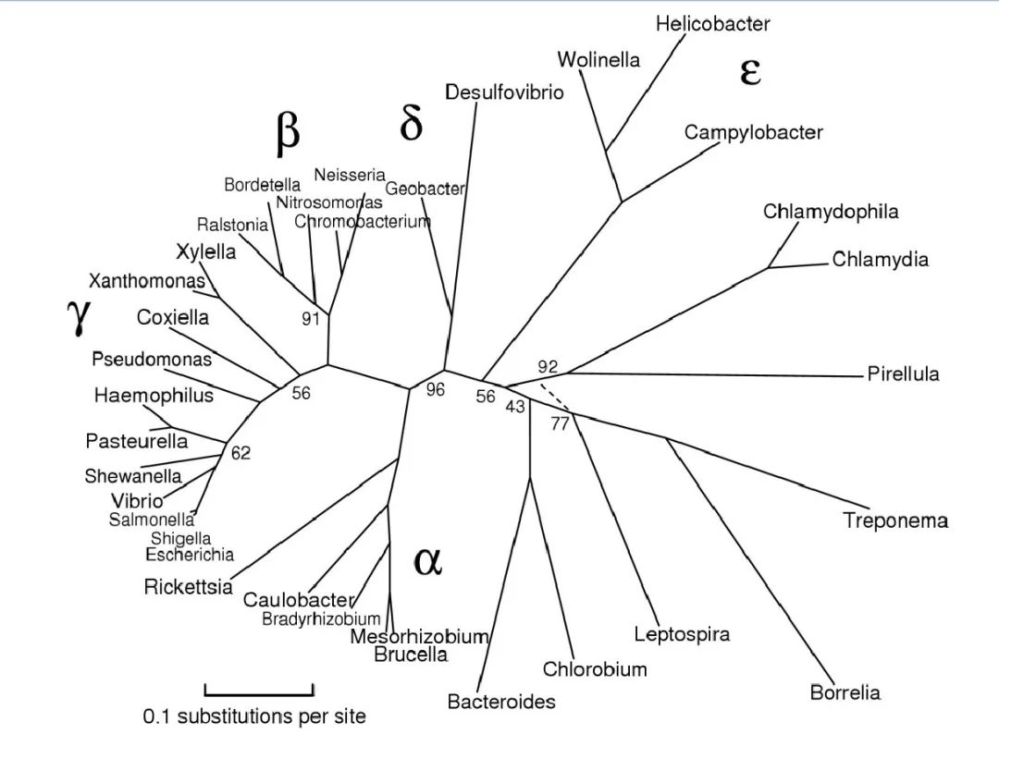
该门主要分为以下几大类:
最初,变形菌包括 α、β、γ 和 δ 四个亚类。ε变形菌 和 δ变形菌 通常被认为是最古老的变形菌群,因为它们包括利用硫化合物进行能量代谢的专性厌氧菌。
α变形菌(Alpha-proteobacteria)
第一类变形菌是α-变形菌。这一类的统一特征是它们是寡营养生物,能够生活在低营养环境中,如深海沉积物、冰川或深层地下土壤。同时α-变形菌是多样化的细菌分支之一,在生活方式、地理分布和基因组大小方面表现出极大的差异。
在 α-变形菌 中有两个重要分类群,衣原体和立克次体,它们是专性细胞内病原体,这意味着它们的部分生命周期必须发生宿主细胞内。由于它们无法合成自己的三磷酸腺苷 (ATP),因此,量需求依赖宿主于细胞。
立克次体属是人类很多严重疾病的病原体。例如,布鲁氏菌属、埃立克体属和立克次氏体。立克次氏杆菌会导致落基山斑疹热,这是一种威胁生命的脑膜炎(包裹大脑的膜发炎)。R. rickettsii 感染蜱,并可以通过被感染的蜱叮咬传播给人类。此外,布鲁氏菌科(Brucellaceae)和巴尔通氏菌科(Bartonellaceae)的细菌是人类病原体。
α-变形菌 还包括固氮细菌,例如固氮螺菌属和根瘤菌属。这两种细菌都使用一种称为固氮酶途径的复杂酶途径将大气中的氮 (N2) 转化为氨 (NH3)。此外,α变形菌还包括硝化细菌。这种类型的细菌将氨和铵 (NH4+) 还原为硝酸盐 (NO3–)。乙酸杆菌属和葡糖杆菌属的变形菌可用于生产乙酸。
β变形菌(Beta-proteobacteria)
与依靠最少量营养物质生存的 Alpha-proteobacteria 不同,Beta-proteobacteria 类是富营养生物,这意味着它们需要大量的有机营养物质。
Beta-proteobacteria 通常在需氧和厌氧区域之间生长(例如,在哺乳动物的肠道中)。一些属包括作为人类病原体的物种,能够引起严重的,甚至可能危及生命的疾病。例如,奈瑟球菌属包括淋病奈瑟菌( STI淋病的病原体)和脑膜炎奈瑟菌(细菌性脑膜炎的病原体)
β变形菌中的亚硝化单胞菌可以将亚硝酸盐还原为亚硝酸盐 (NO2–)。同时,硫杆菌属物种是将硫化氢 (H2S) 和元素硫氧化成硫酸盐 (SO42-) 的细菌,以及用于污水处理的菌胶团(Zoogloea)和Sphaerotilis 。
γ变形菌(Gamma-proteobacteria)
最多样化的革兰氏阴性细菌是γ-变形菌,它包括许多人类病原体。包括几个医学和科学上重要的细菌群,例如肠杆菌科、弧菌科和假单胞菌科。
此外,许多重要的病原体属于这一类,例如:
Richard B. Frankel
△ 铜绿假单胞菌
一个庞大而多样的科,假单胞菌科,包括假单胞菌属。铜绿假单胞菌在该属内,它是一种病原体,可以造成身体不同部位的各种感染。铜绿假单胞菌是一种严格需氧、不发酵、高度运动的细菌。
它通常可能造成伤口和烧伤感染,也可能是慢性尿路感染的原因,并且可能是囊性纤维化患者或机械呼吸机患者呼吸道感染的重要原因。
铜绿假单胞菌感染通常难以治疗,因为该细菌对许多抗生素具有抗性,并且具有形成生物膜的非凡能力。
△ 肠杆菌科
肠杆菌科是属于γ-变形菌 的一大类肠道细菌。它们是兼性厌氧菌,能够发酵碳水化合物。在这个家族中,微生物学家认识到两个不同的类别。
第一类,大肠杆菌,以其原型细菌种类大肠杆菌命名。大肠菌能够完全发酵乳糖(即产生酸和气体)。
第二类,非大肠杆菌,要么不能发酵乳糖,要么不能完全发酵(产生酸或气体,但两者不能同时产生)。
非大肠杆菌包括一些值得注意的人类病原体,例如沙门氏菌属,志贺氏菌,鼠疫耶尔森氏菌。
δ 变形菌(Delta-proteobacteria)
δ-变形菌(Delta-proteobacteria )包括基本好氧的形成子实体的粘细菌和严格厌氧的一些种类,如脱硫球菌属(Desulfococcus)、脱硫线菌属(Desulfonema)、硫酸盐还原菌(脱硫弧菌属(Desulfovibrio)、脱硫菌属(Desulfobacter)、和硫还原菌(如除硫单胞菌属Desulfuromonas),以及具有其它生理特征的厌氧细菌,如还原三价铁的Geobacter和互营菌属(Syntrophus)。
△ 蛭弧菌属:
δ-变形菌还包括蛭弧菌属,Bdellovibrio侵入宿主细菌的细胞,将自身定位在周质中,即质膜和细胞壁之间的空间,以宿主的蛋白质和多糖为食。这种感染对宿主细胞是致命的。
△粘细菌:
粘细菌(“粘液细菌”)是一组主要生活在土壤中并以不溶性有机物质为食的细菌。与其他细菌相比,粘细菌具有非常大的基因组,例如 9-1000 万个核苷酸。
Sorangium cellulosum 拥有最大的已知(截至 2008 年)细菌基因组,有 1300 万个核苷酸。
粘细菌产生许多在生物医学和工业上有用的化学品,例如抗生素。他们将这些化学物质输出到细胞外。
ε变形菌(Epsilon-proteobacteria )
ε-变形菌(Epsilon-proteobacteria) 是革兰氏阴性微需氧细菌(意味着它们在其环境中只需要少量氧气)。多数是弯曲或螺旋形的细菌,如沃林氏菌属(Wolinella)、螺杆菌属(Helicobacter)和弯曲菌属(Campylobacter)。它们都生活在动物或人的消化道中,为共生菌(沃林氏菌在牛中)或致病菌(螺杆菌在胃中或弯曲菌在十二指肠中)。
△ 弯曲杆菌:
变形菌门Epsilon-proteobacteria 中的两个临床相关属是弯曲杆菌属和螺杆菌属,它们都包括人类病原体。
弯曲杆菌可引起食物中毒,表现为严重的肠炎(小肠发炎)。这种由空肠弯曲杆菌引起的疾病在发达国家相当普遍,通常是因为食用了受污染的家禽产品。鸡通常携带空肠弯曲杆菌在胃肠道和粪便中,它们的肉在加工过程中可能会受到污染。
△螺杆菌:
螺杆菌是ε-变形菌的一个属,具有特征性的螺旋形状。它们最初被认为是弯曲杆菌属的成员,但自 1989 年以来,它们独立为自己的属。
螺杆菌属属于ε-变形菌,弯曲杆菌目,螺杆菌科,已经有超过 35 种。已经发现一些菌生活在上胃肠道的内壁,以及哺乳动物和一些鸟类的肝脏中。
该属中最广为人知的物种是幽门螺杆菌,它感染多达 50% 的人口。这种细菌的某些菌株对人类具有致病性,因为它与消化性溃疡、慢性胃炎、十二指肠炎和胃癌密切相关。它也作为该属的模式种。
幽门螺杆菌在胃的高酸性环境中存活的能力有些不同寻常。它产生脲酶和其他酶来改变其环境以降低其酸性。
幽门螺杆菌也有它存在的意义,可能抑制引起结核的细菌(结核分枝杆菌),预防哮喘,克罗恩病,食管反流,腹泻病以及食道癌。
❥ 识别微生物编码的基因,与特征相关联
栖息在哺乳动物肠道中的微生物编码了大量的蛋白质,这些蛋白质有助于广泛的生物功能,从调节免疫系统到参与新陈代谢。
我们从这些微生物中识别蛋白质编码基因并将基因水平与疾病、药物功效或副作用以及其他宿主特征相关联。
例如,与传统的高纤维农业饮食相关的人类肠道微生物群编码了参与纤维素和木聚糖水解的基因家族,而这些基因家族在吃典型西方饮食的人群(年龄匹配)中不存在。
一般编码适应肠道环境所必需的功能的微生物有很强的选择性,在不同宿主中具有大量冗余的基因库。然而,目前的研究和临床很容易忽略健康人类微生物组之间基因丰度的生理意义差异。
❥ 较少丰度的变形菌门,才是是跨宿主丰度变异性最大的基因的主要来源
人体肠道通常由拟杆菌门和厚壁菌门主宰,这些门内的进化枝(尤其是拟杆菌属、普氏菌属和瘤胃球菌科)是最常用于将个体聚集成“肠型”,因为它们解释了最多的分类变异。Bacteroidetes 与 Firmicutes 的比率也被推定为疾病或健康的潜在生物标志物。
有人提出,人类肠道微生物组中可能存在少量“肠型”,每一种都具有不同的分类组成。因此,虽然拟杆菌门和厚壁菌门可能对宿主之间的分类变异贡献最大,但变形菌门的丰度可能会捕获更多的功能变异。
与先前确定的肠型标记分类群相比,变形菌门的水平和可能的 Euryarchaeota 更好地解释了肠道微生物基因功能的人与人之间的差异。
在肠型研究中遗漏了这些不太丰富的门,可能是因为肠型是通过倾向于对高丰度分类群进行更多加权的方法鉴定的,并且肠型是从分类学而非功能数据中鉴定的。这对解释人类肠道微生物群的分类数据具有重要意义。
例如,变形菌门的过度生长与代谢综合征和炎症性肠病有关。通过 TLR5 敲除小鼠测试的肠道炎症关联到变形菌门(超过拟杆菌门和厚壁菌门),并且一些变形杆菌可以在这种背景下诱发结肠炎,可能导致反馈循环。因此,可变基因家族对解释人类肠道微生物群的分类数据具有重要意义。
备注:肠道受体蛋白TLR5参与积极地塑造新生小鼠肠道微生物群落的长期组成,敲除的Toll样受体(TLR5),是免疫系统识别鞭毛细菌(比如变形菌和梭状芽孢杆菌)的关键受体,缺乏它则机体可能不会在感知到细菌鞭毛时对细菌产生免疫应答。
肠道相关微生物群落组成的变化与许多人类疾病有关,但驱动这种不平衡(生态失调)的机制尚不完全清楚。
在肠道菌群失调期间观察到的最一致和最强大的生态模式是属于变形菌门的兼性厌氧细菌的扩张。
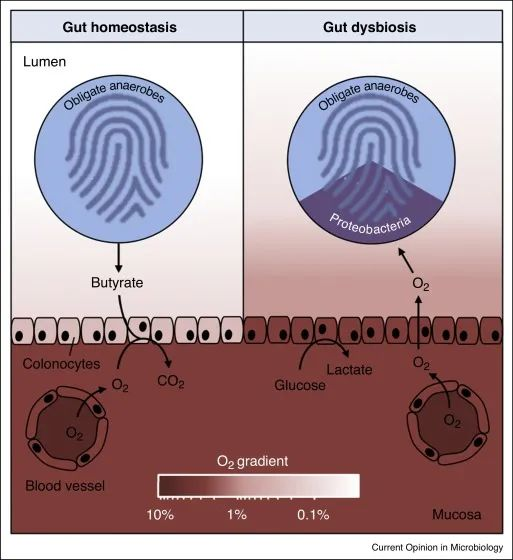
变形菌的菌群失调是上皮功能障碍的微生物特征
在肠道稳态期间(左),微生物群衍生的丁酸盐的 β 氧化导致上皮缺氧,从而维持大肠腔内的厌氧状态。反过来,腔内厌氧症导致肠道微生物群内专性厌氧菌占主导地位。
备注:丁酸(Butyrate acid,BA),俗称酪酸,是构成脂肪的一种脂肪酸,含有4个碳原子又称短链脂肪酸。人体的丁酸部分来自于食物中丁酸的吸收,主要的来自结肠厌氧菌的发酵产生。人体结肠产生的短链脂肪酸丁酸占比大部分)。
在肠道菌群失调期间(右),表面结肠细胞通过无氧糖酵解获得能量,从而导致上皮氧合增加,这种上皮功能障碍破坏了管腔中的厌氧菌,从而通过有氧呼吸推动兼性厌氧变形菌的扩张。
健康结肠的厌氧菌导致肠道微生物群的组成以专性厌氧菌为主,而菌群失调通常与兼性厌氧变形菌的丰度持续增加有关,这表明厌氧菌的破坏。
结肠上皮是缺氧的,但肠道炎症或抗生素治疗会增加结肠中的上皮氧合,从而破坏厌氧作用,通过有氧呼吸驱动兼性厌氧变形菌的菌群失调。
肠沙门氏菌(S. enterica)是一种食源性病原体,属于肠杆菌科,变形菌门,可引起小鼠结肠炎。在肠道沙门菌S. enterica诱导的结肠炎期间,肠腔内的氧气可用性增加,这表明结肠中病原体的氧气呼吸依赖性大量繁殖以及随之而来的专性厌氧梭状芽胞杆菌的丰度下降。
同样,结肠隐窝增生由鼠肠道病原体柠檬酸杆菌(肠杆菌科,变形菌门)引发,可提高肠腔内的氧气利用率,从而通过有氧呼吸推动变形菌病原体扩张。
这些观察结果表明,变形菌的菌群失调是上皮功能障碍的潜在诊断微生物特征,建议将变形菌负荷作为生态失调和疾病的潜在诊断标准,所以在谷禾即将更新的肠道菌群检测报告中,我们会加入变形菌门丰度和参考范围这一指标。
大肠中专性厌氧菌的优势可能是宿主环境的氧气限制严重的结果,这反过来又对用于营养物质的分解代谢途径产生重要影响。
避免被上消化道中的宿主酶降解的复合碳水化合物,可以被大肠中的专性厌氧细菌水解并发酵成更小的化合物。专性厌氧菌最终将许多发酵产物转化为短链脂肪酸,其中乙酸盐、丙酸盐和丁酸盐是最丰富的产物。宿主吸收了大约 95-99% 的微生物产生的短链脂肪酸,它到达血流以影响免疫发育。因此,大肠中专性厌氧菌的优势确保了维持肠道稳态的代谢物的产生。
变形菌是平衡的肠道相关微生物群落中的一个次要成分。然而,由遗传易感性、化学物质或肠道病原体感染引起的肠道炎症会导致小鼠模型中变形杆菌的管腔扩张不受控制。
同样,在患有严重肠道炎症的人类中,包括炎症性肠病、结直肠癌或坏死性小肠结肠炎的患者中观察到变形杆菌的丰度增加。此外,在包括肠易激综合征和代谢综合征在内的低水平肠道炎症条件下观察到大量变形菌。
肠道炎症增加了替代电子受体的可用性,这些电子受体通过厌氧呼吸支持兼性厌氧细菌的生长。肠道炎症过程中产生的活性氧可以将内源性硫化合物氧化为连四硫酸盐,这是一种电子受体,通过连四硫酸盐呼吸作用在鼠结肠中驱动类似肠沙门氏菌和Yersinia enterocolitica(一种属于肠杆菌科,变形菌门的病原体)的管腔扩张 。
一氧化氮由宿主酶产生化学诱导的结肠炎或由遗传易感性引发的结肠炎期间的诱导型一氧化氮合酶(iNOS) 。一氧化氮在肠腔内分解成硝酸盐,从而通过硝酸盐呼吸支持生长,从而增加小鼠结肠中共生大肠杆菌的丰度。类似,宿主衍生的硝酸盐的呼吸有助于在 S. enterica 诱导的小鼠结肠炎期间腔内病原体扩张。
有趣的是,即使在没有明显肠道炎症的情况下,例如在抗生素治疗期间,呼吸电子受体也有助于细菌群落从专性厌氧菌转变为兼性厌氧菌。为了支持这一观点,用链霉素治疗小鼠可将盲肠中的氧化还原电位提高到接近需氧培养液的水平。链霉素治疗通过硝酸盐呼吸和氧气呼吸的结合增加结肠中共生大肠杆菌或致病性肠杆菌的生长。
其他类似研究的结论也表明,氧气,单独或与其他呼吸电子受体结合,是广泛的胃肠道失衡中肠道菌群失调的常见驱动因素。因此,为了开发新的预防或治疗策略,必须了解在肠道菌群失调期间呼吸电子受体的可用性如何升高。
基于这些观察,有人提出变形菌的扩增是肠道菌群失调的微生物特征,而氧气、用药,遗传易感,肠炎驱动了变形菌的扩张,反过来加剧疾病的进展。
宿主遗传因素和外在环境因素,如饮食和生活环境,不断影响肠道微生物群的分类和功能组成。鉴于具有高度稳定性的平衡肠道微生物群与宿主的免疫系统具有共生相互作用,能够抑制变形杆菌失控的扩张,肠道中变形杆菌的大量繁殖可以反映肠道微生物群落结构的不稳定;这种不稳定的结构可以在非疾病状态下观察到(例如,新生儿期 和胃绕道手术后和疾病状态例如,代谢紊乱和肠道炎症)。
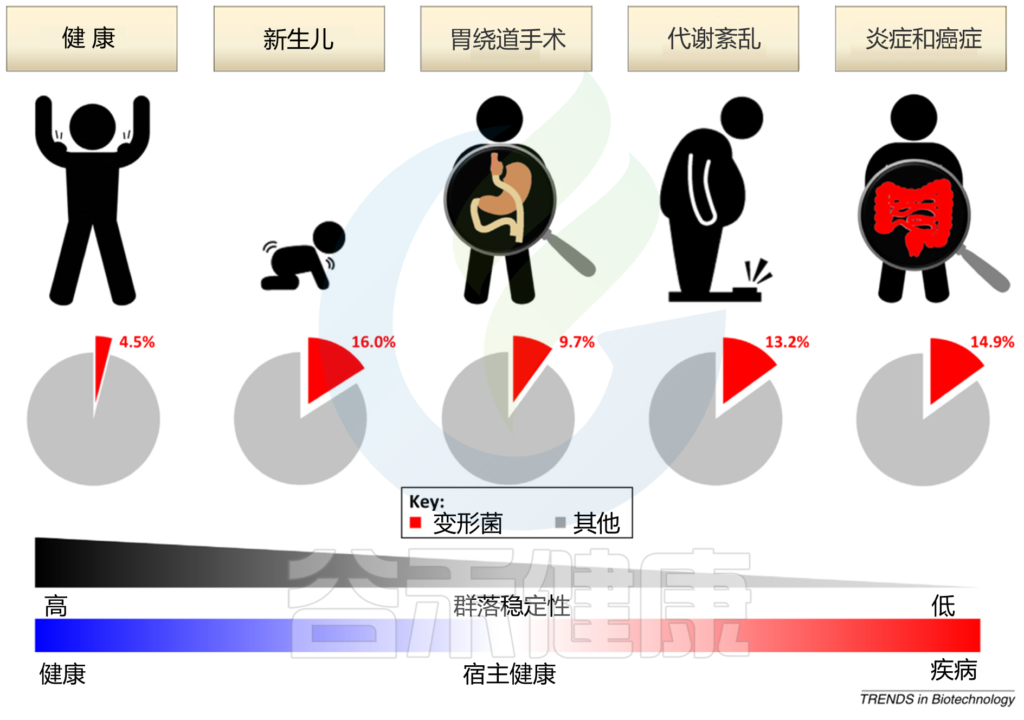
Shin NR, et al., Trends Biotechnol. 2015
在新生儿胃肠道的初始定植期间,兼性厌氧变形菌使肠道生态位有利于专性厌氧菌的定植;后者很快被专性厌氧的厚壁菌门和拟杆菌门所取代,它们在健康成年人的肠道微生物群中占主导地位。胃绕道手术导致的胃肠道重排可以改变 pH、胆汁流量和肠道激素,所有这些因素都会影响变形杆菌的丰度。
新生儿肠道中的变形菌
新生儿肠道中的微生物群备受关注,因为它不仅反映了细菌群落的脆弱结构,而且反映了哺乳动物肠道微生物群的真正起源。新生儿肠道中的细菌群落由于其快速的时间变化而不稳定。然而,这种脆弱性与更重要的肠道菌群定植有关,例如严格的厌氧菌。
具体来说,由于新生儿肠道中的氧气丰富,生命第一周的微生物群经常以兼性厌氧菌为主,主要是变形菌属(例如,埃希氏菌属、克雷伯氏菌属和肠杆菌属)。这些兼性厌氧菌通过消耗氧气、改变 pH 值、降低氧化还原电位并产生二氧化碳和营养物质,使栖息地适合严格的厌氧菌定殖。
因此,可以推测变形杆菌在为新生儿肠道准备好接受严格厌氧菌的连续定植方面发挥了作用,这些厌氧菌在健康成人的肠道中含量丰富。
最近对母体胎盘微生物组的一项研究描述了共生细菌群落的存在,其中大肠杆菌的丰度最高。尽管关于胎盘微生物群的活力和起源存在争议,但在母体胎盘中发现的这些有趣的细菌群落与来自母体羊水和新生儿胎粪的细菌群落重叠。
因此,新生儿肠道中的变形菌可能通过胎儿在子宫内吞咽羊水从母体胎盘传播。有趣的是,妊娠后期孕妇肠道中变形菌的比例增加。这意味着母亲微生物群中的这种特定细菌群转移到了新生儿身上。
在新生儿肠胃道中观察到的变形杆菌定植生长的持续时间很可能在母体控制之下。事实上,新生儿微生物群会受到各种母体因素的影响,例如分娩方式、饮食和怀孕期间接触抗生素。
最重要的是,新生儿肠道中变形菌的丰度受喂养类型的影响,这些细菌在配方奶喂养的婴儿中的频率更高,但在母乳喂养的婴儿中很少见。
人乳寡糖 和分泌型 IgA 的产生参与在最初的肠道定植过程中选择性抑制变形菌。因此,越来越多的人认为,及时减少变形菌的丰度是初始微生物定植的正常部分,而这种定植模式的紊乱与新生儿疾病的风险增加有关。
肠道中微生物群和宿主细胞之间的相互作用对于免疫系统的形成和调节至关重要,由于肠腔内有大量外源性抗原,免疫系统必须严格调节其反应以维持与共生菌的共生关系。共生体传递一种信号,诱导宿主免疫的耐受性反应。因此,宿主可以区分有益的本土微生物和有害病原体,并建立健康的微生物群。
变形杆菌的主要分类及其与IBD的关系

Mukhopadhya I, et al., Nat Rev Gastroenterol Hepatol. 2012
为了防止对共生细菌的炎症反应,肠道内的免疫细胞,如单核吞噬细胞(巨噬细胞和树突状细胞)和 CD4 + T 细胞,对微生物刺激反应迟钝或表现出共生反应。
同时,黏膜免疫系统负责清除病原体,这一过程需要积极的促炎信号级联反应。因此,不适当的免疫反应会破坏肠道稳态,引发生态失调,并导致局部和全身炎症和代谢功能障碍。
这种慢性进行性肠道炎症的状态在临床上被诊断为炎症性肠病 (IBD),其中包括溃疡性结肠炎 (UC) 和克罗恩病 (CD)。IBD 的确切病因仍然无法获得,但新出现的证据表明,肠道微生物群成为了这种疾病的主要嫌疑。
许多研究报告了动物和人类各种炎症持续条件下微生物群组成的改变。在这种情况下,通常发现变形菌在疾病中增加,变形菌在肠道炎症中的作用已在各种结肠炎小鼠模型中得到解决,与疾病呈正相关。
例如,使用易发炎症的小鼠模型,即鞭毛蛋白受体 TLR5 缺陷小鼠 (T5KO),发现,进展为结肠炎的小鼠表现出明确的微生物群特征,其特征是变形菌的水平增加,尤其是大肠杆菌属。并且一些作者已将其确定为微生物群不稳定性的潜在标志物,因此易诱发疾病发作。
与变形杆菌属大量繁殖的同时,结肠炎Tlr5-/- 小鼠表现出杂乱无章的结肠粘液层,与非结肠炎Tlr5-/- 同胞相比,感染性病原体的清除延迟。
这些结果表明,短暂不稳定的肠道微生物群,尤其是以变形菌为主的群落,会使遗传易感的小鼠易患慢性结肠炎。
先天免疫反应失调推动变形杆菌生长的假设这反过来又会促进肠道炎症,这一点得到了其他小鼠模型研究的支持,这些小鼠模型具有影响适应性免疫的突变,白细胞介素 (IL)-10 是对本地微生物群产生免疫耐受所需的主要免疫调节细胞因子。
IL-10 缺陷小鼠由于对肠道菌群不耐受而表现出自发性结肠炎。随着结肠炎症的发生和发展,在定植常规微生物群或缺乏特定病原体的微生物群的 IL-10-/- 小鼠中,变形杆菌和大肠杆菌比野生型小鼠多。
在另一项对 IL-10 缺陷小鼠的研究中,富含饱和乳脂的饮食扰乱了肠道微生物群,导致亚硫酸盐还原Delta-proteobacteriumBilophila wadsworthia 大量繁殖。这种病原菌在 IL-10 -/-小鼠中诱导促炎性黏膜免疫反应并促进自发性结肠炎的发生率和严重程度;它还在喂食高乳脂饮食的野生型小鼠中促进葡聚糖硫酸钠 (DSS) 诱导的结肠炎。
除了对结肠炎的易感性与肠道变形菌的相对丰度之间存在正相关性之外,对先天性和适应性免疫系统均缺陷的小鼠的研究提供了支持变形菌在肠道炎症中的致病作用的证据。
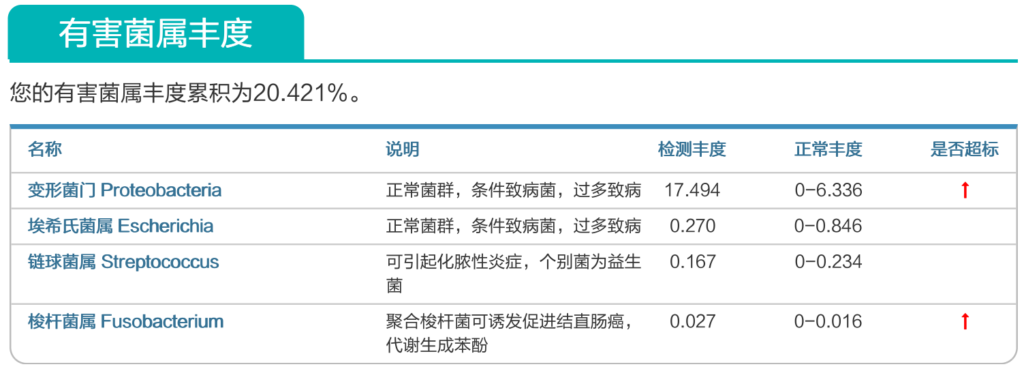
来源:谷禾健康肠道菌群数据库
谷禾健康肠道菌群检测大数据也显示,在炎症性肠病,结直肠癌等患者的肠道菌群检测报告中,85%以上的患者显示变形菌门超标或多项变形菌门病原菌超标或占比丰度偏高。
在最近的一项研究中重现了,结肠炎中变形杆菌的显着扩增,该研究比较了患有活动性结肠炎的 TRUC 小鼠的肠道微生物组与因庆大霉素、甲硝唑或抗肿瘤坏死因子 (TNF)-α 治疗而缓解的小鼠的肠道微生物组。
值得注意的是,从 TRUC 小鼠的粪便中分离出的两种肠杆菌科细菌(肺炎克雷伯菌和奇异变形杆菌)即使在没有任何遗传免疫缺陷的受体小鼠中也足以引发结肠炎。
然而,这两种微生物的致结肠潜力并未在无菌 TRUC 小鼠中复制,这表明结肠炎的发病机制需要其他共生成员。口服伤寒杆菌,另一种富含 TRUC 小鼠的变形菌,也会在非结肠炎 TRUC 小鼠中引发结肠炎,这些小鼠具有大量的促炎细胞因子(例如,TNF-α)。
遗传易患结肠炎的小鼠的生态失调与人类 IBD 特别相关,因为与 IBD 相关的风险等位基因或多态性与先天性和适应性免疫成分有关。与小鼠研究相似,两项人类研究表明,与健康受试者相比,IBD 患者肠道微生物群落的特点是微生物多样性低、变形菌门(尤其是肠杆菌科)的产物以及厚壁菌门的减少。
一项人类队列研究发现,核苷酸结合寡聚化结构域 (NOD)-2 风险等位基因剂量与 IBD 患者肠道标本中肠杆菌科的相对丰度呈正相关。
在 UC 患者中,与炎症的中度和轻度阶段相比,在严重阶段观察到的变形杆菌水平显着升高。
在新发 CD 的初治儿科患者和非 IBD 对照受试者之间,回肠和直肠活检(但不在粪便样本中)的粘膜相关微生物组存在明显差异。变形菌的相对丰度增加,包括肠杆菌科、巴氏杆菌科和奈瑟菌科,将 CD 相关细菌群落与健康对照组区分开来。与慢性炎症一致,伴随变形杆菌属优势的肠道微生物群落改变不仅见于传染性病原菌或原生动物寄生虫引起的急性炎症,而且见于实验性和人类结肠炎相关的结肠直肠癌。
最有趣的生物体,通过一个孤立的病例报告与 IBD 有关,该病例报告一名感染这种细菌的小男孩在放射成像上出现回肠增厚,这是克罗恩病的典型表现。
血清学研究表明,与健康对照相比,克罗恩病患者的大肠杆菌抗体数量增加。具体地说,已发现37-55 % 的克罗恩病患者、2-11% 的溃疡性结肠炎患者和 <5% 对照组患者的百分比。
此外,克罗恩病患者中这些抗体的存在与更严重的表型相关,其特征是小肠受累、疾病进展频繁、病程更长和对手术的需求更大,这表明它们可以用作克罗恩病的预后标志物。
饮食被认为是塑造肠道微生物结构的最关键的环境因素之一。
△ 肥胖:丰富的变形菌为特征
累积证据表明,人类和啮齿动物的健康和肥胖个体的肠道微生物群的分类和功能组成存在差异。
此外,肥胖表型通过粪便移植的传播能力表明肠道微生物群落的改变,作为主要触发因素,是因果关系而不是结果。
肠道微生物群的分类组成失衡,称为生态失调,在代谢紊乱中得到充分证明,并被视为厚壁菌门相对于拟杆菌门的相对丰度增加(F:B 比率)。尽管一致的研究结果普遍支持这一概念,但代谢紊乱期间的生态失调通常包括变形菌的患病率增加。
例如,一项对儿童肠道微生物群的研究发现,与低脂肪、高纤维饮食儿童相比,食用高热量、高脂肪、低纤维饮食的欧洲儿童中的变形杆菌数量更多。
这种差异揭示了肠道微生物群落对非洲儿童饮食的适应性,这可以提高他们从难消化的多糖中获取能量的能力。此外,一些导致有害代谢影响的因素,例如食用无热量的人造甜味剂和乳化剂(通常用作加工食品中的添加剂),也会损害血糖控制并诱发变形杆菌繁殖。
特别是,人造甜味剂介导的肠杆菌科和Delta-proteobacteria类相对丰度的升高与 2 型糖尿病 (T2DM) 患者的结果一致,表明葡萄糖稳态和肠道变形菌之间存在联系。相比之下,证明变形菌的丰度与糖尿病表型呈负相关,挑战代谢疾病患者中高丰度变形菌的概念。
为支持代谢紊乱与变形菌属的扩张之间的关系,变形杆菌属的致肥胖潜力已在无菌小鼠的单关联研究中被确定。
在对一名病态肥胖志愿者进行的减肥试验中,肠杆菌科的相对丰度逐渐减少,假设肠杆菌在代谢恶化中具有致病作用。用从肥胖的人类肠道中分离出来的阴沟肠杆菌B29对无菌小鼠进行单菌定植足以诱导肥胖和胰岛素抵抗。
这一发现支持了这样一个假设,即以丰富的变形菌为特征的不稳定的肠道微生物群落可能代表代谢紊乱的主动特征,而不是被动后果。
△ 营养不良儿童:变形菌成为优势菌
营养不良会导致其他健康问题,例如消瘦和夸希奥科病。在发展中国家,营养不良是威胁 5 岁以下儿童生命的疾病。
营养不良的主要病因是在孕期或产后头 3 年由于大量营养素缺乏和微量营养素缺乏导致的慢性能量负平衡。
然而,最近的研究表明,孟加拉国和马拉维营养不良儿童的肠道微生物群落结构和基因含量与营养良好的儿童不同。在这些研究中,在营养不良的儿童中普遍观察到变形菌的优势和肠道微生物群的低多样性,并被认为是肠道微生物群成熟的障碍。
此外,最近的一项研究揭示了肠杆菌科细菌与营养不良下的肠道黏膜免疫球蛋白 A (IgA) 反应之间存在机制上的相互关系,这会引发肠病并中断黏膜免疫的发展和健康微生物群的组装。
鉴于生态失调驱动的选择压力似乎干扰了微生物群的稳定性,变形菌随后借此机会增加了它们的适应性。微生物群落在异常代谢条件下的不稳定性已被解释为对定植的抵抗力受损。
当接种来自肥胖人类供体的培养细菌(“肥胖受体小鼠”)的无菌小鼠与携带来自瘦肉供体的细菌物种(低脂肪、高纤维饮食)的小鼠共同饲养时,它们被瘦肉有效定殖供体来源的细菌菌株及其肥胖表型得到改善。相比之下,瘦小鼠没有被来自肥胖小鼠的外源或外源细菌菌株定殖。
这一发现表明,生态失调的特点是传播能力减弱和对定植的抵抗力。鉴于 kwashiorkor 儿童的肠道微生物不成熟且富含肠道病原体营养不良被认为与对殖民化的抵抗力有缺陷有关。
总的来说,这一间接证据导致了这样一种观点,即肠道变形菌的扩张反映了宿主的能量不平衡和不稳定的微生物群。有趣的是,在非疾病状态下,如新生儿期和胃绕道手术后也观察到肠道微生物群落的不稳定结构和高丰度的变形菌。
与大多数细菌一样,在细胞外环境中对变形菌的初步识别是通过病原体识别受体 (PRRs) 发生的,PRRs 识别微生物相关分子模式 (MAMPs)——一个包括病原体相关分子模式 (PAMPs) 和危险相关分子模式的统称分子模式(DAMP)。
这些信号受体可分为三个家族:
尽管至关重要的是,只有 TLR 家族参与识别肠细胞表面的细菌配体。
存在于变形菌细胞表面的主要 MAMP 是脂多糖 (LPS) 和鞭毛蛋白,它们分别被 TLR4 和 TLR5 识别。其他参与细菌识别的TLR包括检测细菌脂蛋白的TLR2和检测未甲基化 CpG DNA 的细胞内受体 TLR9。
LPS 的产生和鞭毛组装是在原核生物中观察到的两个最动态的过程,这些结构组成的巨大差异反映在不同变形菌家族成员中观察到的先天免疫反应的强度和方向上。例如,弯曲杆菌和螺杆菌属LPS 与大肠杆菌LPS 的不同之处在于具有更长的酰基链和增加的链连接和脂质 A 磷酸基团的修饰。
在许多病原生物体(例如百日咳杆菌和幽门螺杆菌)中观察到脂质 A 锚中的一个或两个磷酸基团丢失,并且已被证明可提供对抗菌肽的抗性。
参与细菌识别的 TLR 的遗传变异与 IBD 相关。2010 年发表的一项荟萃分析表明,TLR4 Asp299Gly 和 Thr399Ile 变体都赋予白人患克罗恩病和溃疡性结肠炎的统计学显着风险。有趣的是,这两种变体都位于 LPS 结合域内 TLR4 的胞外域,并且被认为会影响蛋白质的二级结构。
这些功能变体的存在已被证明会影响 LPS 反应性,并使个体更容易受到革兰氏阴性菌的感染。证据还表明,这些遗传变异的存在可能会影响基础免疫状态。
因此,有理由推测,在 TLR4 基因变异的携带者中,在营养不良事件之前或期间发生的免疫反应改变,可能足以驱动 IBD 发生不可挽回的免疫反应改变。TLR9 中的遗传变异也与 IBD 易感性增加有关。证据不如TLR4那样令人信服,尽管这一警告可能反映了 TLR9 处理来自所有细菌的配体而 TLR4 反映革兰氏阴性菌易感性的事实。
变形菌门是肠道菌群中四个主要门(厚壁菌门、拟杆菌门、变形菌门和放线菌门)中最不稳定变化最快的门。变形菌门作为一线反应者,对环境因素(如饮食)反应敏感。
总的来说,迄今为止的许多研究都支持这样一个概念,即肠道中大量变形菌反映了生态失调或不稳定的肠道微生物群落结构。除了外源性肠致病性变形杆菌外,健康的哺乳动物肠道还含有数种属于该门的共生细菌,作为其天然肠道菌群。
这些细菌在比例较小时似乎是良性的,而在某些肠道环境下,它们会变成可引发炎症反应甚至代谢障碍。
然而,肠道中变形菌的长期富集可能代表不平衡的不稳定微生物群落结构或宿主的疾病状态。因此,时间顺序监测,而不是横断面研究,可能是根据肠道中变形菌的比例确定疾病风险的更好方法。
在健康肠道中,免疫系统严格调节其反应以维持与共生菌的共生关系。这种可能性表明存在正反馈循环。环境或宿主因素(例如低纤维饮食和急性或慢性炎症)破坏体内平衡,具有选择性并导致肠道内大量变形菌的生态失调。由于宿主无法保持共生的变形菌而导致变形菌的不受控制的扩张,在一小部分和微生物群落对定植的抵抗力降低的情况下,可以进一步促进炎症或外源性病原体的入侵。
因此,切断反馈回路的策略可能包括优化肠道微生物群和宿主之间的伙伴关系。鉴于大多数研究已经在与宿主生理学相关的背景下描述了微生物群落状态,因此对于未来的炎症和代谢干预治疗,首先需要判别变形菌的丰度以及是其是否不受控制扩张,另外需要确定变形杆菌大量繁殖的原因以开发有效的治疗方法。
主要参考文献:
Rizzatti G, Lopetuso LR, Gibiino G, Binda C, Gasbarrini A. Proteobacteria: A Common Factor in Human Diseases. Biomed Res Int. 2017;2017:9351507. doi: 10.1155/2017/9351507. Epub 2017 Nov 2. PMID: 29230419; PMCID: PMC5688358.
Mukhopadhya I, Hansen R, El-Omar EM, Hold GL. IBD-what role do Proteobacteria play? Nat Rev Gastroenterol Hepatol. 2012 Feb 21;9(4):219-30. doi: 10.1038/nrgastro.2012.14. PMID: 22349170.
Litvak Y, Byndloss MX, Tsolis RM, Bäumler AJ. Dysbiotic Proteobacteria expansion: a microbial signature of epithelial dysfunction. Curr Opin Microbiol. 2017 Oct;39:1-6. doi: 10.1016/j.mib.2017.07.003. Epub 2017 Aug 4. PMID: 28783509.
Shin NR, Whon TW, Bae JW. Proteobacteria: microbial signature of dysbiosis in gut microbiota. Trends Biotechnol. 2015 Sep;33(9):496-503. doi: 10.1016/j.tibtech.2015.06.011. Epub 2015 Jul 22. PMID: 26210164.
Shin NR, Whon TW, Bae JW. Proteobacteria: microbial signature of dysbiosis in gut microbiota. Trends Biotechnol. 2015 Sep;33(9):496-503. doi: 10.1016/j.tibtech.2015.06.011. Epub 2015 Jul 22. PMID: 26210164.
Rigottier-Gois L. Dysbiosis in inflammatory bowel diseases: the oxygen hypothesis. ISME J. 2013 Jul;7(7):1256-61. doi: 10.1038/ismej.2013.80. Epub 2013 May 16. PMID: 23677008; PMCID: PMC3695303.

谷禾健康
乳酸菌属益生菌是使用最广泛的益生菌之一。罗伊氏乳杆菌( L. reuteri ) 是一种经过充分研究的益生菌,可以在大量哺乳动物中定殖。
罗伊氏乳杆菌是一种革兰氏阳性杆状细菌,已在各种食物中发现,尤其是肉类和奶制品。在人类中,罗伊氏乳杆菌存在于不同的身体部位,包括胃肠道、泌尿道、皮肤和母乳。罗伊氏乳杆菌的丰度因个体而异。
可能的优势
● 可能促进皮肤光泽和头发浓密
● 可能有助于对抗感染
● 可能减少炎症并加强免疫
● 可能会改善肠道健康(减少 IBS 和 IBD 症状)
● 可能降低胆固醇
可能的副作用
● 可能对组胺不耐受的人不利
● 可能导致某些人体重增加
● 缺乏大规模临床研究
● 长期补充的安全性未知
罗伊氏乳杆菌(Lactobacillus reuteri)名字来自德国微生物学家 Gerhard Reuter,他在1960 年代在人类肠道和粪便样本中发现了它。1960 年代被发现时,罗伊氏乳杆菌自然存在于 30-40% 的人体内,现在大约降至10-20%。科学研究者将这种下降与生活方式的改变联系起来。我们不像以前那样吃发酵食品,如酸菜,而是使用防腐剂,这会杀死食物和体内的细菌。
罗伊氏乳杆菌在发酵过程中能够产生葡聚糖和果聚糖。其中一种葡聚糖,α-1,4/1,6 葡聚糖,分子量为 40 MDa,支化度约为 16%,似乎是一种饱腹感诱导剂,对胰岛素和血糖水平有良好的影响在人类。葡聚糖不会在胃和空肠中降解,而是在结肠中完全降解。由于其慢淀粉特性,这种葡聚糖可能是烘焙应用中一种促进健康的成分。
不同菌株的Lactobacillus reuteri已被证明具有不同的生理作用。例如,Lactobacillus reuteri DSMZ 17648用于治疗幽门螺杆菌(H. pylori),而Lactobacillus reuteriNCIMB 30242 用于治疗高胆固醇。
但是,罗伊氏乳杆菌补充剂尚未获得批准用于医疗用途,而且有的益处和副作用缺乏可靠的临床研究。法规制定了补充剂的制造标准,但不保证它们是安全或有效的。
大多数关于Lactobacillus reuteri的研究是在动物或细胞中进行的。临床研究很少,而且大多数是低质量的、小规模的或可能存在偏见的。此外,使用的确切菌株因不同研究而异。
尽管罗伊氏乳杆菌在人类中是正常的,但并不是每个人的胃肠道中都有它。口服补充剂可以增加和补充胃肠道罗伊氏乳杆菌,然而它不一定会长期留在那里。
同样,罗伊氏乳杆菌的良好来源是乳制品和肉类,素食者和大多数素食者都避免食用这些食品,因此补充剂很重要。在母乳喂养时服用罗伊氏乳杆菌补充剂的女性更有可能将这些有益细菌转移给婴儿。
为消化和吸收而建,胃肠系统的某些部位已发展为对微生物定植不利。这方面的例子可以在由小肠上部胃酸和胆汁盐引起的低 pH 条件下看到。因此,在胃肠道定植的第一步就是在这样的环境中生存。幸运的是,罗伊氏乳杆菌对低 pH 值和胆汁盐具有抵抗力。这种抗性被认为至少部分取决于其形成生物膜的能力。

谷禾健康
幽门螺杆菌(helicobacterpylori,H.pylori)是一种独特的,能持续定植于人类胃粘膜并能引起胃感染的细菌。
幽门螺杆菌是革兰氏阴性,螺旋形,微需氧细菌,定居于人类胃粘膜中。世界上有超过一半的人感染了幽门螺杆菌,但很多没有临床症状。幽门螺杆菌及其患病率在某些人群中高达80%。
据推测,幽门螺杆菌可能是人类土著微生物组的一部分,它与人类宿主之间有着很复杂的关系。
本文主要讨论幽门螺杆菌是如何与人类共同进化的,可能的机制可以解释基于人群的研究中幽门螺杆菌感染与几种疾病的发展之间的正相关性和负相关性,以及炎症和/或微生物组的变化是如何联系的各自的结果。
大多数幽门螺杆菌感染者并没有明显症状,但当症状出现时,一般是以下几种:
恶心,胃痛或胃灼热,空腹时腹部疼痛加剧。
怎样的情况有可能感染此菌?
幽门螺杆菌可能通过接触感染者的唾液、呕吐物或粪便传播,食用受污染的食物或水也会感染。
大多数感染幽门螺杆菌的人都是在儿童时期感染的。
有些因素可能会增加感染幽门螺杆菌的风险:
比如在拥挤的空间生活,没有干净的水,和患有幽门螺杆菌的人一起生活等。
什么情况下需要看医生?
当感觉有不寻常的胃痛或不适时,尤其是持续或反复发作的胃痛;
吞咽困难;
血腥,黑色或柏油样的粪便;
呕吐物带血或看起来像咖啡渣;
…
以上情况,最好去看医生。
( 如自行随意服用抗生素,效果不好的同时很可能带来抗生素耐药 )
如何诊断幽门螺杆菌?
目前最常见也实惠的方法是呼气检测,从分析到出结果只需数分钟,简单准确。
胃镜检查:做胃镜检查也包括幽门螺杆菌检测,因为可以取到胃里活性组织做病理切片检查。
抗体检查:通过抽血检查,以确定是否感染过幽门螺杆菌以及目前处于感染状态。
幽门螺杆菌会导致并发症?
包括溃疡,胃炎和胃癌。
溃疡约有10%的幽门螺杆菌患者会发展为胃溃疡(疼痛)。当幽门螺杆菌破坏保护胃和小肠内壁的粘膜时,就会发生这种情况,胃酸会渗透到衬里并造成伤害。
幽门螺杆菌可导致90%以上的肠道溃疡和80%的胃溃疡。
溃疡本身也会导致严重的并发症:
• 内部出血胃酸或溃疡渗入血管可能导致出血。
•阻塞溃疡会阻止食物离开您的胃。
•穿孔溃疡可能会深入并穿透胃或肠壁。
•腹膜炎 当溃疡引起感染或发炎时,可能发生腹膜炎症(腹膜)。
胃炎胃炎是胃黏膜炎症。幽门螺杆菌是处于患有这种病症的风险增加。
如果不治疗胃炎,可能会导致严重失血,并可能增加患胃癌的风险。胃癌是世界上与癌症相关的死亡的第二大最常见原因。
此外,幽门螺杆菌感染还与其他疾病有关,例如缺血性心脏病,2型糖尿病,贫血,肥胖受试者的不良代谢特征和胰岛素抵抗等。
幽门螺杆菌(Hp)感染会在胃微环境中产生剧烈变化,进而影响胃微生物群组成,并可能与肠道微生物群变化有关。可能会触发肠道共生稳态的重大改变,从而出现新的胃肠道平衡。
同时,用于根除幽门螺杆菌的治疗策略可以调节这种生理共生,但也可能相反,受到其特性的影响。感染,饮食,抗生素和/或生活方式会干扰这种共生关系。
幽门螺杆菌感染对胃微生物群的干扰
下一代测序对胃液和活检标本中的人体胃微生物群进行了研究,结果表明胃中存在多种细菌类群,主要由五个门组成,包括放线菌门、拟杆菌门、厚壁菌门、梭菌门和变形菌门。幽门螺杆菌感染极大地改变了胃微生物群的特征。
一项初步研究报道,幽门螺杆菌定植改变了胃微生物群,降低了微生物多样性,根除幽门螺杆菌可以恢复微生物多样性。
幽门螺杆菌可以利用几种机制来调节胃微环境。通过干扰质子泵的表达,幽门螺杆菌可以调节胃腔的酸度,从而使微环境与通常不能在胃中生长的微生物相容。
评估幽门螺杆菌感染对胃微生物群影响的研究
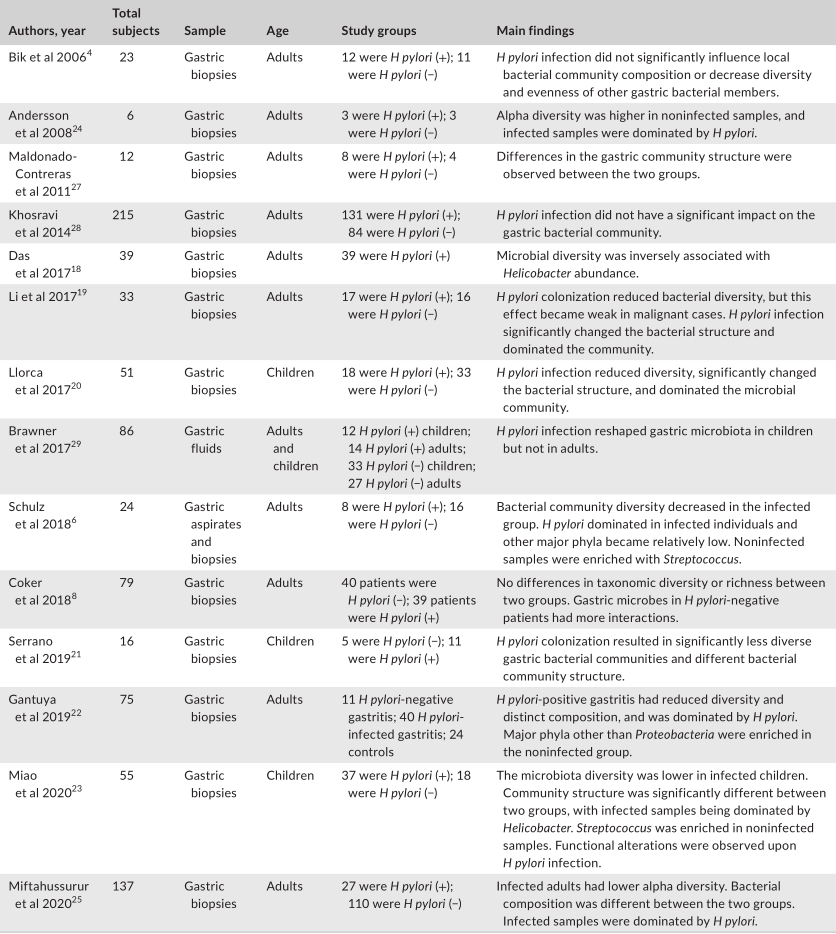
Tao et al., Helicobacter, 2020
此外,由于幽门螺杆菌的存在而改变的免疫反应可能会影响其他微生物群。幽门螺杆菌还可能通过动员抗菌肽或通过营养竞争来改变其他微生物群的生长。一般来说,研究人员表明,幽门螺杆菌的定植与α多样性的显著降低有关。微生物多样性和幽门螺杆菌丰度之间存在反比关系。
幽门螺杆菌感染对肠道微生物群的影响
与幽门螺杆菌阴性对照组相比,胃内有大量幽门螺杆菌的个体具有不同的肠道菌群,这表明胃肠段之间存在相互作用。
大多数研究表明,幽门螺杆菌感染与肠道微生物多样性之间的呈正相关。由于较高的微生物多样性通常与总体较好的健康状况有关,因此,探讨幽门螺杆菌感染后肠道微生物多样性的增加是否对宿主有一些有益的影响将是一个有趣的问题。
幽门螺杆菌感染对肠道微生物群影响的研究分析
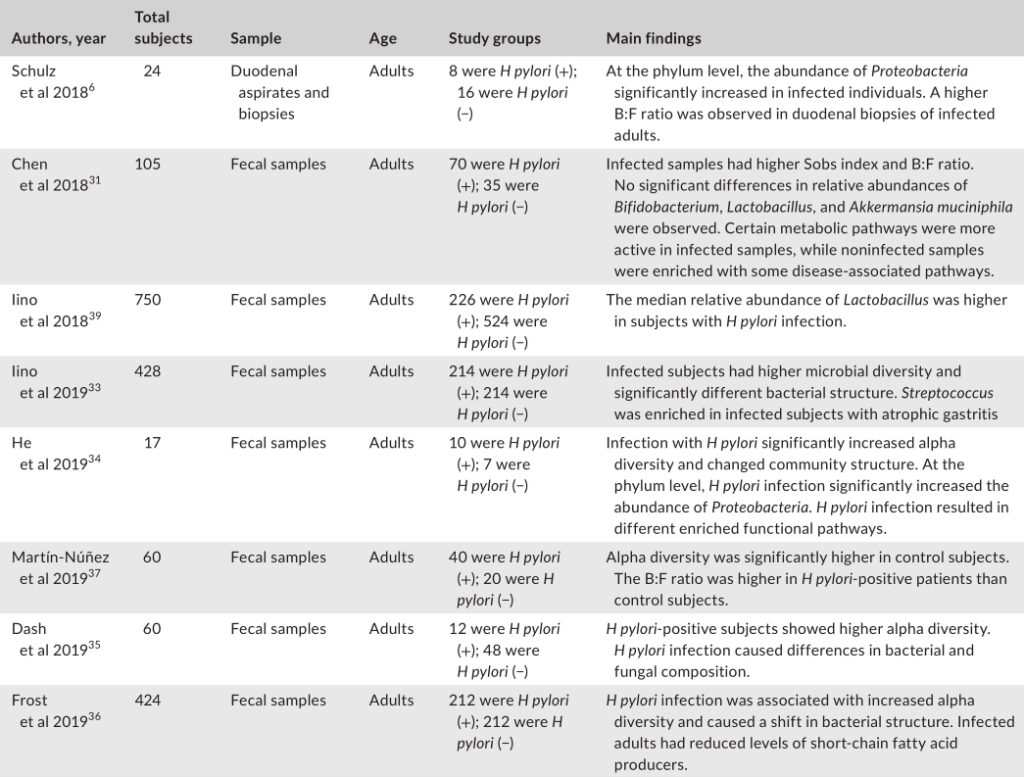
Tao et al., Helicobacter, 2020
幽门螺杆菌感染组和阴性对照组的微生物群落结构存在显著差异。
在门水平上的成分分析发现,受感染个体中变形菌的丰度显著增加,这可能是由于幽门螺杆菌从胃转移到肠腔所致。值得注意的是,拟杆菌与厚壁菌(B:F)的比率在幽门螺杆菌阳性组中更高。改变的B:F比值与临床相关,因为发现厚壁菌和拟杆菌与宿主的脂质代谢和能量平衡有关。
受感染与没感染组相比,双歧杆菌、乳酸杆菌和嗜粘液阿克曼菌的丰度没有显著差异。其他研究人员发现,幽门螺杆菌感染者体内乳酸杆菌的丰度更高。
一项研究发现,在幽门螺杆菌感染的患者中,萎缩性胃炎患者的肠道微生物群中链球菌更为丰富。
另一项研究发现,幽门螺杆菌感染的个体表现出短链脂肪酸(SCFA)产生者(如丁酸盐)水平的下降,SCFA对宿主产生有益的代谢作用。
此外,鉴于SCFAs受体在免疫细胞中的普遍表达,这些代谢物被认为在调节肠道内稳态中发挥重要作用。因此,幽门螺杆菌感染时抑制SCFAs的输出可能对人类健康有害。
有功能分析指出,在幽门螺杆菌阴性人群中,疾病相关途径更活跃。相比之下,许多代谢途径在感染的患者中的比例过高。因此,微生物群中的功能变化可能是特定于部位的,因为在肠道中观察到的变化与在胃中观察到的变化呈现不同的趋势。
根除疗法对胃微生物群的影响
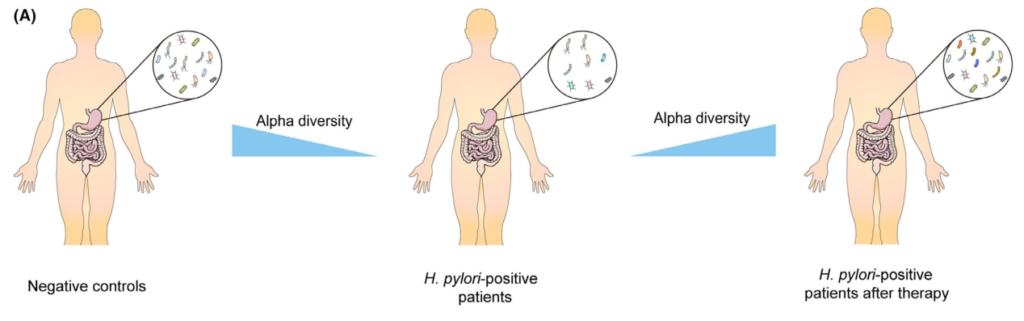
Tao et al., Helicobacter, 2020
充分的证据表明,成功清除幽门螺杆菌后,胃微生物多样性显著增加,但显示治疗失败后没有改善。研究人员认为恢复可能需要一定的时间,因为他们认为多样性从第0周到第6周和第26周逐渐增加。
此外,研究表明,成功根除幽门螺杆菌后,α多样性可以完全恢复到未感染对照组的水平。相反,尽管在清除幽门螺杆菌后,群落结构也可以部分恢复,但对于是否仍存在显著差异存在争议在根除后组和阴性对照组之间。
一些研究人员发现,接受抗幽门螺杆菌治疗的患者在治疗2个月后,胃微生物群落的组成恢复到未感染儿童的水平,然而,其他研究确定,成功治疗6个月后的成人样本仍显示出不同的菌群结构,阴性对照组则不同。
纳入分析的不同年龄组可能解释了相反的结论,因为另一项招募儿童的研究也发现根除组的菌群结构在治疗4周后与幽门螺杆菌阴性组的菌群结构接近。
根除治疗后评估胃微生物群变化的研究

Tao et al., Helicobacter, 2020
成分分析揭示了幽门螺杆菌的相对丰度治疗后幽门螺杆菌显著下降,而其他主要菌门,包括放线杆菌、拟杆菌、厚壁菌和梭杆菌,则增加。
在属水平上,治疗后乳酸杆菌和双歧杆菌(两种公认的益生菌)的数量显著增加。
两项研究的功能分析表明,成功治疗后,蛋白质和碳水化合物代谢途径上调。因此幽门螺杆菌感染期间,胃微生物群营养代谢功能受损,根除治疗可部分恢复。然而,预测的功能改变还需要进一步的验证。
根除治疗后肠道微生物群的变化
通过降低酸度,质子泵抑制剂(PPIs)已被证明对肠道微生物群产生显著影响。因此,抗幽门螺杆菌治疗对肠道微生物群的影响是PPIs、抗生素、铋联合应用的共同结果。总的趋势是,α多样性在根除后立即下降,随后又恢复。
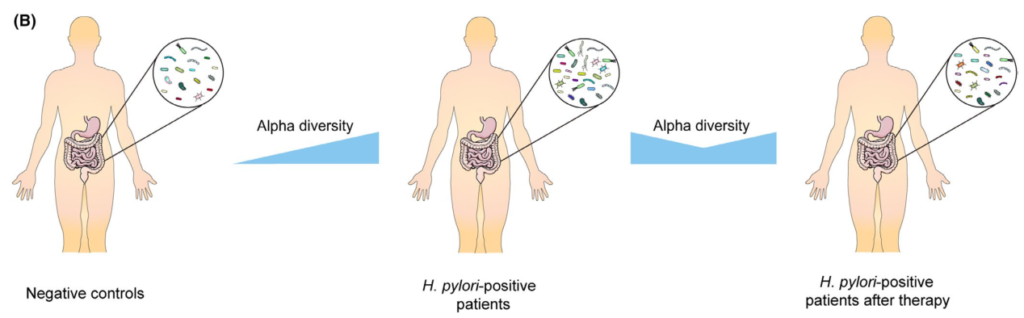

Tao et al., Helicobacter, 2020
具体来说,恢复需要多长时间仍有待阐明。大多数研究收集了随访2个月内的信息显示α多样性降低,而此后报告与基线无显著差异。
然而,一项研究报告,从第0周到第6周和第26周,Sobs指数和Chao指数都在下降没有达到统计学意义。值得注意的是,另一项研究发现,不同的治疗方案对肠道微生物群的影响可能不同。
在临床试验中,三种不同的治疗方案,包括三联疗法、联合疗法和铋四联疗法。结果表明,所有组的α多样性在第2周时都有所下降,但只有接受三联疗法的患者在第8周时才具有基本α多样性,而其他两组的α多样性在治疗后1年也无法恢复。
希望将来的研究验证根除疗法是否会导致肠道菌群的持续紊乱,以及不同的治疗方案如何影响可逆性。
分析根除疗法对肠道微生物群影响的研究
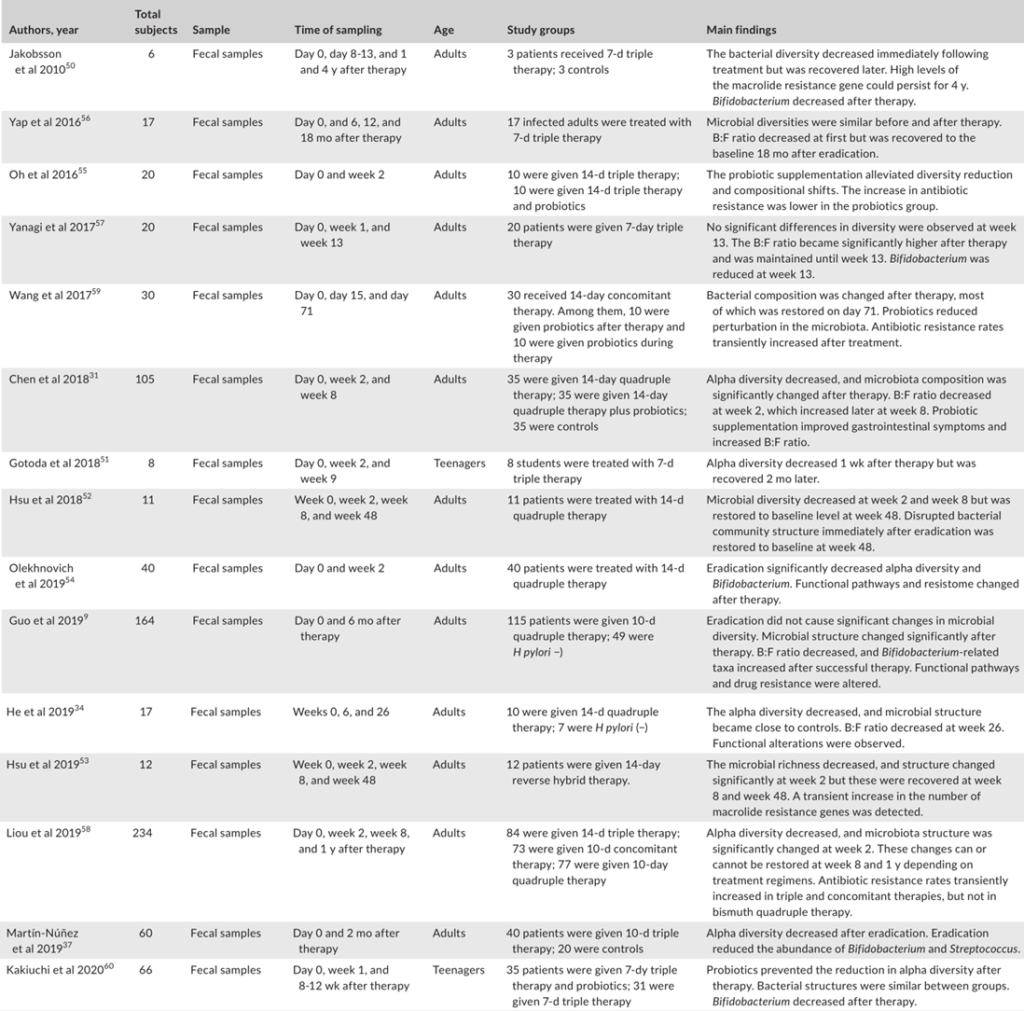

Tao et al., Helicobacter, 2020
益生菌的补充可以缓解抗生素引起的多样性和结构紊乱
益生菌,已被证明可稳定微生物群并改善胃肠道症状。在门水平上,治疗6个月后观察到厚壁菌群增加和拟杆菌减少,表明在幽门螺杆菌感染的个体中观察到的高B:F比率逆转。在另一项研究中报告了9个类似的结果。
临床证据支持肥胖与B:F比率降低相关。因此,这些研究中检测到的B:F比率降低可能为根除治疗后体重增加提供了一种可能的解释。然而,一些研究人员说明,在根除18个月后,降低的B:F比率可以逆转。有趣的是,益生菌补充被证明与根除治疗后较高的B:F比率相关。值得注意的是,报告的结果不一致。
一项研究表明,治疗后B:F比率立即增加,并在第13周保持高于基线水平。宏基因组研究的分类图谱显示,治疗后双歧杆菌的相对丰度下降。然而,另一项研究表明,双歧杆菌在成功根除6个月后增加。
在幽门螺杆菌阳性萎缩性胃炎的肠道微生物群中富集的链球菌在根除治疗后显著减少。
尽管不同研究中肠道微生物群的长期变化不同,但根除引起肠道内稳态的短期紊乱似乎是一致的。
根除疗法对肠道菌群抗生素耐药性的影响
随着根除疗法的广泛应用,抗生素耐药性的出现已成为临床实践中的一个重要问题。
根除幽门螺杆菌感染后,抗生素耐药性的上升以及根除治疗后的长期安全性是重要的问题。
通过药敏试验指导的个性化治疗可以在一线治疗中提供可靠的优异根除率,但贵且无法广泛获得。根据局部地区的抗生素耐药性,针对特定人群的经验疗法可能是一种替代策略。
已证明会改变幽门螺杆菌相关疾病风险的宿主因素包括宿主的年龄、在幽门螺杆菌的获得和幽门螺杆菌感染之间的持续时间,但更重要的是宿主免疫介质(多态性)和酸分泌状态。
除宿主因素外,吸烟和饮食等环境因素还会影响幽门螺杆菌定植的生态位,因此可能会影响疾病风险。

Karin et al., FEMS Microbiol Rev. 2006
在年幼时期感染幽门螺杆菌会增加患胃溃疡和胃癌的风险。 胃溃疡和胃癌的发展需要幽门螺杆菌的长期感染,因此,推测这些疾病是在慢性感染幽门螺杆菌的患者中更为常见。
此外,这种关联被认为是由不同年龄组的宿主免疫反应的差异所决定的。
感染幽门螺杆菌后,宿主胃上皮细胞释放细胞因子IL-8。这种细胞因子参与了巨噬细胞、中性粒细胞、肥大细胞、B细胞和T细胞募集到炎症部位。这些细胞通过分泌其他炎症介质,如干扰素(IFN-g)、肿瘤坏死因子(TNF-a)和白细胞介素(IL-1b),进一步增强免疫反应。
幽门螺杆菌相关发病机制的示意图

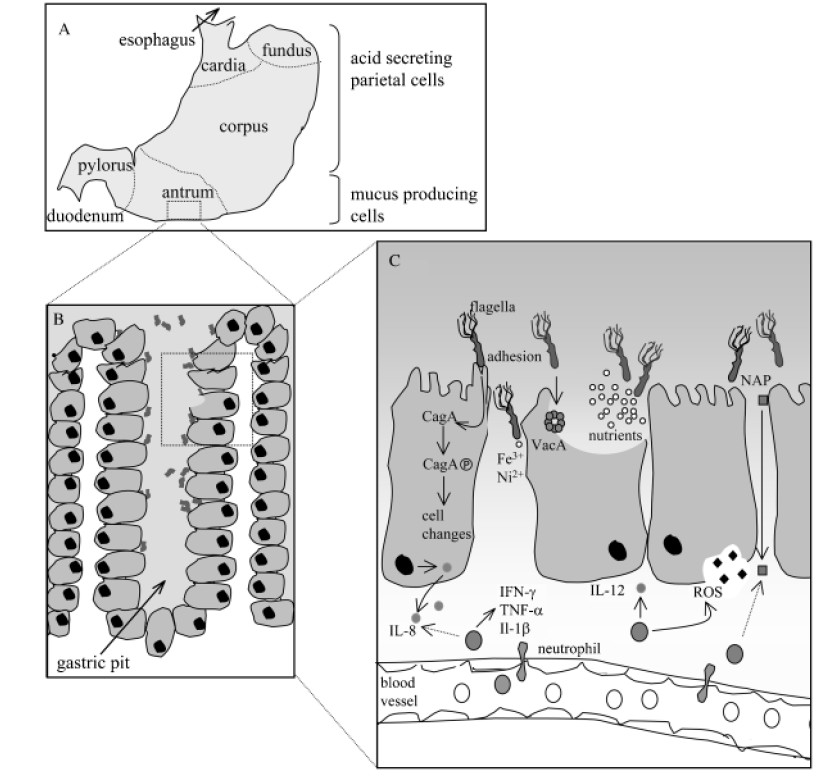
Karin et al., FEMS Microbiol Rev. 2006
A)在人类胃中,幽门螺杆菌主要定植于缺乏胃酸分泌壁细胞的胃窦中;
B)在胃小凹中,幽门螺杆菌尤其在上皮细胞紧密连接处附近增殖;
C)幽门螺杆菌对定植、持续和疾病发展具有重要作用的因子。
针对幽门螺杆菌的免疫反应进一步表现为活化的人类中性粒细胞中的氧化爆发。这种爆发会导致活性氧(ROS)的释放,活性氧是一种低分子量的代谢物,可破坏包括核酸在内的重要生物分。ROS可能损伤控制细胞生长的基因;并刺激癌症的发展。因此,免疫介质的存在会导致胃上皮的完整性受损。这种损伤是引起大多数与幽门螺杆菌感染相关的病理学,而不是直接的幽门螺杆菌活动。
幽门螺杆菌感染期间存在的免疫细胞主要是促炎细胞,而不是抗炎细胞。促炎介质由辅助性T细胞1(Th1)分泌。原始T细胞受多种因素驱动分化为Th1细胞,如TNF-a和IL-12。
在幽门螺杆菌刺激下,单核细胞大量产生细胞因子IL-12。因此,通过刺激IL-12的释放,幽门螺杆菌增强了促炎反应。这导致更多的损伤胃上皮,这容易发展胃萎缩。
一些编码免疫调节因子的宿主基因含有多态区域。这些基因的多态性将改变它们的转录,从而影响炎症过程。因此,幽门螺杆菌相关疾病的风险可能会改变。到目前为止,IL-1b、IL-1受体拮抗剂、IL-10和TNF-a基因的多态性已被证明与远端胃癌显著相关。
人类白细胞抗原(HLA)通过将病原体衍生的肽片段呈递给适当的T细胞,有助于消除病原体。HLA基因具有高度多态性,某些HLA等位基因与胃腺癌的发生有关。幽门螺杆菌感染也与胃腺癌的发生有关,但其存在与这些HLA等位基因的存在无关。因此,HLA等位基因在幽门螺杆菌介导的腺癌中的重要性仍然存在争议。
因此,遗传上预定的显性促炎性Th1反应与幽门螺旋杆菌疾病相关。
另一方面,Th1反应的强度可能受到抗炎Th2细胞因子IL10的产生的限制,从而延长感染时间。Th2型反应是由寄生虫引起的。因此,感染幽门螺杆菌的人的炎症反应和病理改变逐渐减弱。这可能导致这些个体慢性胃炎进展为胃癌的时间延迟。另外,不同的促炎反应可能直接导致幽门螺杆菌相关病理学的不同途径。
前面提到Th1反应导致胃壁细胞抑制其酸分泌。酸性较低的环境可能促进幽门螺杆菌的传播和持续。此外,当胃酸水平较低时,幽门螺杆菌以外的微生物可能在人体胃中生长,从而增强局部炎症反应。促炎细胞因子和胃酸分泌减少的联合作用增加了患消化性溃疡病和胃癌的风险。
另一方面,当酸的分泌减少时,十二指肠溃疡就不太可能发生。当酸的分泌增强时,十二指肠溃疡发生的风险增加。然而,同样在低酸性条件下,幽门螺杆菌感染后十二指肠溃疡的风险可能会增加。
胃壁细胞控制其产酸的能力在幽门螺杆菌相关疾病的发展中是重要的。幽门螺杆菌感染主要发生在人类胃中酸性较弱的部位,如胃窦。因此,胃酸分泌量高的宿主胃窦内幽门螺杆菌密度高,且主要发展为胃窦性胃炎。随后,胃体中完整的壁细胞被刺激分泌酸,从而诱导十二指肠的胃化生。幽门螺杆菌定植于这种胃化生,这可能导致十二指肠溃疡。
另一方面,胃酸分泌量低的宿主不仅胃窦易受幽门螺杆菌感染,而且胃体也易受幽门螺杆菌感染。感染的幽门螺杆菌可进一步抑制胃壁细胞的酸分泌。这可刺激胃上皮细胞持续增殖,导致胃腺进行性丧失,最终导致胃萎缩和癌症。
吸烟
一些环境因素与幽门螺杆菌相关的发病机制有关。吸烟是胃癌发展的主要因素。烟草烟雾含有致癌的亚硝胺,引发癌症的发展。
高盐饮食
一些饮食因素与幽门螺杆菌疾病有关。高盐饮食与幽门菌定植率、胃炎和胃癌风险增加。高盐浓度导致壁细胞萎缩,粘膜屏障破坏。然而,只有长期高盐摄入才会增加幽门螺杆菌相关疾病的风险。
高米饭摄入量
高米饭摄入量与胃癌之间存在正相关关系。米饭含有碳水化合物,可能会刺激胃粘膜。
水果和蔬菜摄入量低
水果和蔬菜摄入量低可能会增加胃癌的风险。水果和蔬菜含有抗氧化剂维生素C和β-胡萝卜素,通过中和活性氧来防止致癌。
因此,尽管有几个环境因素被认为与幽门螺杆菌相关疾病的发生有关,但它们的作用往往是有争议的。据推测,不同环境因素以及宿主和细菌因素之间的复杂相互作用妨碍了对研究结果的解释。
幽门螺杆菌因素在疾病发展中的总体影响是复杂的。到目前为止,已经描述了几种与幽门螺杆菌相关疾病的发生有关的幽门螺杆菌特异性蛋白。这些蛋白质被认为是导致幽门螺杆菌持续存在的原因。作为副作用,这些幽门螺杆菌蛋白诱导和改变炎症过程,损伤胃上皮,从而决定幽门螺杆菌感染后的结局。
CagA
与感染cagA阴性幽门螺杆菌分离株的患者相比,携带细胞毒素相关基因A(cagA)的幽门螺杆菌分离株的定植与严重胃炎、消化性溃疡病和远端胃腺癌的风险增加有关。
幽门螺杆菌cagA基因的存在或不存在经常被用作幽门螺杆菌中致病岛(PAI)存在或不存在的标记。 cag PAI由大约30个基因组成,并且在所有幽门螺杆菌分离株中占50%–70%。 位于cag PAI侧翼的两个31 bp重复序列之间的重组可能导致整个cag区域的缺失或获得。
cag PAI上的18个基因对于产生IV型分泌系统至关重要。 IV型分泌系统将细菌细胞中的蛋白(与毒力相关)转运到宿主细胞的胞质溶胶中。 这通常导致上皮细胞反应的级联反应的启动,例如细胞骨架的变化和细胞因子IL-8的分泌。
在幽门螺杆菌中,IV型分泌系统的成分将CagA蛋白转运到胃上皮细胞中。 随后,CagA蛋白被磷酸化。 然后,这种磷酸化的CagA与宿主磷酸酶SHP-2相互作用,引起细胞骨架的重排。 这导致宿主细胞形态发生变化,也称为“蜂鸟”表型。该表型的特征在于细胞扩散,上皮细胞的延长生长以及片状脂蛋白和丝状伪足的存在。
作为抵消事件,磷酸化的CagA与宿主Src激酶相互作用,从而减弱宿主SHP-2磷酸酶的信号传导。 这个过程减少了细胞骨架的重排,并阻止了CagA的进一步磷酸化。
最近,已经证明幽门螺杆菌菌株在体内诱导较高水平的CagA磷酸化。上皮细胞诱导更多的细胞骨架变化,并且更可能与胃癌有关。CagA磷酸化水平的差异是由cagA基因的30个区域内酪氨酸磷酸化基序(TPM)数量的差异引起的。
幽门螺杆菌人群,需要最低限度的免疫识别。因此,在萎缩的生态位中,这些TPM数量减少的亚克隆诱导了较弱的宿主免疫反应。
另一方面,较高水平的CagA磷酸化可引起强烈的炎症反应。 这种炎症会导致萎缩,并可能在限制高酸输出的生态位酸应激中发挥作用。
通过观察发现,缺乏cagA基因的幽门螺杆菌菌株是从消化性溃疡或胃癌患者中分离出来的,尽管其频率比cagA阳性幽门螺杆菌菌株的频率更低。
cagA和幽门螺杆菌相关疾病之间的关联在不同的地理区域中有所不同。 这种变异可能与CagA表达的差异有关。
然而,CagA并不是唯一的。幽门螺杆菌蛋白负责屏障功能障碍,而这一过程并没有随着CagA的清除而丢失。下一节讨论的VacA蛋白也很重要。
VacA
最初显示真核细胞在带有幽门螺杆菌的体外测试系统中经历空泡化和连续变性。 后来证明这种现象是由幽门螺杆菌毒素诱导的,现在被称为空泡细胞毒素A(VacA)。
VacA或CagA不能单独用作临床结果的决定因素。
VacA如何发挥作用,导致细胞死亡?
幽门螺杆菌VacA是一种高度免疫原性的95-kDa蛋白。VacA结合上皮细胞的顶端部分,形成阴离子选择性孔。
通过这些孔,碳酸氢盐,氯化物和尿素从细胞质中释放出来,然后,VacA被内吞进入晚期的内体区室,并改变这些区室的通透性。
在弱碱(例如氨)的存在下,这会导致水涌入,从而导致囊泡肿胀和液泡形成。 细胞内内吞途径的损伤最终导致细胞死亡。
这导致了上皮细胞抗性的降低,因此低分子量分子如Fe3+和Ni2+可以很容易地穿过上皮细胞层。Fe3+和Ni2+分子分别是幽门螺杆菌生长和脲酶活性的关键因子。
因此,推测通过降解上皮细胞屏障,幽门螺杆菌可以更容易地获得这些关键因子。
幽门螺杆菌VacA也与壁细胞的降解有关,这导致酸分泌减少,使宿主容易患上胃癌。 持续感染过程中VacA表达水平的差异导致毒性改变。 因此,溃疡的消长可以通过随时间变化的VacA表达变化来解释。
在体外在胃上皮细胞附近诱导vacA基因的转录。 这一发现证实了VacA与宿主细胞相互作用的重要性。 此外,VacA可以逃避适应性免疫反应,从而增强幽门螺杆菌在胃粘液层中的持久性。
幽门螺杆菌外膜蛋白(HOPs)
在革兰氏阴性细菌中,外膜介导与其周围环境的相互作用。 在感染期间,假定存在于幽门螺杆菌外膜上的蛋白质被改变,使得宿主免疫系统的识别作用降至最低。
幽门螺杆菌分离物含有约30种不同的外膜蛋白(HOP)。 其中几种是粘附素。 在革兰氏阴性细菌中,粘附素最常形成聚合菌毛结构。 但是,在幽门螺杆菌中,这些粘附素已经适应了胃环境,其中酸性条件可能会使这种聚合物菌毛结构解聚。
岩藻糖基化的糖蛋白和唾液酸化的糖脂都已被证明是胃上皮中幽门螺杆菌的结合位点。
与宿主细胞的粘附可保护幽门螺杆菌免受蠕动和粘膜脱落。
此外,推测粘附力可以使幽门螺杆菌更好地获取从胃上皮释放的营养物质,并更有效地将细菌毒素传递至宿主细胞。
另一方面,在剧烈炎症的部位,粘附特性的丧失可能使幽门螺杆菌逃脱宿主免疫细胞的杀伤。目前为止,一些HOP与疾病的发展有关。
幽门螺杆菌BabA (HopS)介导幽门螺杆菌粘附于人Leb血型抗原,这些抗原存在于胃上皮细胞上。BabA黏附促进幽门螺杆菌定植,增加上皮细胞分泌IL-8,导致粘膜炎症增强。
BabA调节的两种机制都有助于促进慢性感染的动态反应。
在慢性炎症期间,选择增加或减少粘附的周期可在所有血型的人群中获得所有类型的Leb结合。
宿主粘膜糖基化模式导致BabA进化,使幽门螺杆菌菌株适应其个体宿主,这有助于避免宿主反应,并在全世界范围内造成幽门螺杆菌感染的异常长期性。
幽门螺杆菌可塑性区域毒力因子
两个单独菌株基因组序列的比较表明,一个菌株中存在的幽门螺杆菌基因中约有6%-7%不存在于另一个菌株中,反之亦然。
大约一半的菌株特异性基因存在于高变区;可塑性区。 位于这种可塑性区域的基因通常与毒力增加相关。
在幽门螺杆菌中,可塑性区确实编码了与IV型分泌有关的Vir型ATP酶。 在幽门螺杆菌中,该分泌系统在例如分泌CagA细胞毒素中很重要。目前为止,一些位于可塑性区的幽门螺杆菌基因与幽门螺杆菌相关的疾病有关。
幽门螺杆菌Jhp0947和Jhp0949与十二指肠溃疡疾病相关。这两个基因均位于幽门螺杆菌菌株J99可塑性区,在幽门螺杆菌介导的IL-12释放中很重要。
在体外测试系统中从单核细胞中提取。 细胞因子IL-12对于使免疫反应偏向促炎性Th1应答是必不可少的,并且与十二指肠溃疡的形成密切相关。
由jhp0947和jhp0949编码的蛋白质的功能未知。 然而,已经假设这些蛋白通过与单核细胞的相互作用诱导促炎细胞因子IL-12的产生。
IL-12水平升高会导致幼稚T细胞分化为活化的Th1细胞,从而导致炎症反应增强和组织损伤增加。
幽门螺杆菌Jhp0950,编码一种未知功能的蛋白质,也是J99可塑性区的一部分。该基因的存在与cagA、cagE、vacA s1m1、babA2、hopQ T1、oipA有关。
在幽门螺杆菌J99基因组中,Jhp0950与Jhp0949相邻。与Jhp0949不同,Jhp0950与十二指肠溃疡风险增加无关。然而,它与疾病的关联支持了位于可塑性区域的幽门螺杆菌基因可能与毒性相关的观点。
其他幽门螺杆菌毒力因子
在美国和荷兰,幽门螺杆菌iceA1基因(iceA基因的两个等位基因变体之一)在幽门螺杆菌感染的消化性溃疡患者中比仅在幽门螺杆菌感染的胃炎患者中更为普遍。
与许多其他与毒力相关的基因相似,IceA表达与幽门螺杆菌相关疾病之间的联系是群体依赖性的。
在东南亚,未发现iceA1与幽门螺杆菌相关疾病之间的关联。 有趣的是,对iceA1呈阳性的南非幽门螺杆菌分离株在幽门螺杆菌感染的胃癌患者中比仅在幽门螺杆菌感染的胃炎患者中更普遍。
注:幽门螺杆菌iceA1最初是在与胃上皮细胞接触后转录上调后被鉴定的,iceA1基因编码的核酸内切酶与乳球菌中的限制性核酸内切酶NlaIIIR非常相似,伴随的高度保守的脱氧核糖核酸腺嘌呤甲基转移酶的活性,由幽门螺杆菌编码,似乎与控制幽门螺杆菌的基因表达有关。
幽门螺杆菌Jhp1462与MAL T淋巴瘤、十二指肠溃疡和胃腺癌的风险增加相关。由Jhp1462编码的蛋白质的功能是未知的,其在严重胃十二指肠疾病发展中的重要性仍有待阐明。
以上,我们看到幽门螺杆菌通过各种方式给人体带来种种不利影响,它似乎不应该在人体中长期生存,然而,幽门螺杆菌在人体内存在有着的悠久的历史,那么幽门螺杆菌是如何保护自己在人体中安稳生存下来?
幽门螺杆菌在疾病发生之前会长期感染人胃粘膜。 因此,导致幽门螺杆菌定植和持续存在的因素与幽门螺杆菌相关的发病机理具有内在联系。 在胃腔进入后,幽门螺杆菌必须应付胃酸。
幽门螺杆菌通过其耐酸性在这种酸性条件下得以生存:然后穿过粘液层到达其接近胃上皮细胞的位置。趋化性,运动性和粘附性是胃上皮细胞定殖的重要过程。
为了在人胃粘膜中长期持久存在,幽门螺杆菌还不断需要宿主提供营养。 这是通过降解粘液层和下面的胃上皮细胞的完整性来实现的。 此外,通过抑制宿主免疫系统,抗原变异和抗原拟态避免了幽门螺杆菌的清除。
耐酸性
幽门螺杆菌生长的下限pH值是5.0-5.5,具体取决于测试的分离物。在胃粘膜层中,pH也是酸性的,大约在4-6.5之间变化。而且,当粘液层被破坏时,pH值可能会偶尔下降。
酸冲击(pH<3)后幽门螺杆菌的存活取决于幽门螺杆菌蛋白脲酶的活性,该酶将尿素转化为氨和碳酸氢盐。这导致幽门螺杆菌的周质或细胞质被中和。幽门螺杆菌尿素酶活性对于在酸性pH下体外存活以及在动物模型中胃粘膜定植至关重要,这证明了尿素酶在幽门螺杆菌感染中的重要性。
在中性pH下高度活跃的脲酶和酸调节的尿素通道的结合解释了为什么幽门螺旋菌在人类胃部的生存能力是独特的。有效抑制UreI蛋白,将提供一种从正常的,分泌酸的胃中根除幽门螺杆菌的方法。
除耐酸性外,脲酶还具有与胃定植有关的其他基本功能
尽管尿素酶对于酸休克的生存是必不可少的,但是幽门螺杆菌尿素酶在处理胃上皮细胞附近的慢性酸性环境时还是不够的。 用酸抑制剂治疗不能恢复尿素酶阴性突变体定殖在生侏儒仔猪胃中的能力。
脲酶参与幽门螺杆菌的氮代谢,脲酶活性产生的氨和碳酸氢盐被认为会影响宿主的许多细胞过程,包括细胞裂解。
除脲酶外,非脲酶基因也有助于耐酸,并且在酸性pH下的存活和生长与脲酶无关。 在这些非脲酶基因中,已显示三种调节蛋白(Fur,NikR和HP0166)对幽门螺杆菌的适应性有贡献。 这表明严格调节耐酸机理的重要性。
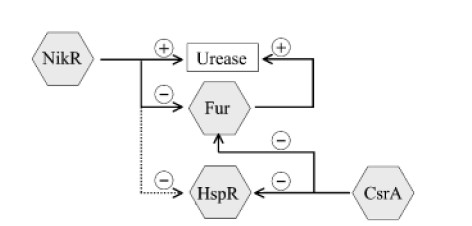
Karin et al., FEMS Microbiol Rev. 2006
NikR通过Fur调节系统直接和间接调节脲酶的表达。CsrA调节Fur和HspR调节系统的表达。通过不同基因调节蛋白的相互作用,幽门螺杆菌能够感知和响应多种信号。
细胞的趋化作用与运动
胃上皮细胞层覆盖着一层厚厚的粘液。假定该层甚至对于小分子也相对不可渗透。幽门螺杆菌的能动性和趋化性是有效穿透这一粘液层的关键。
在小鼠感染模型中,几乎任何运动和趋化性系统基因的诱变都消除了幽门螺杆菌感染胃粘膜的能力,强调了这些因素对定殖的重要性。
运动性
幽门螺杆菌的运动性是通过存在两到六个极性的带鞘鞭毛而实现的。鞭毛由三个结构元素组成:基体,钩子和细丝。迄今为止,超过50种蛋白质与鞭毛的结构或调控组织有关。
鞭毛丝由两个亚基FlaA和FlaB组成。幽门螺杆菌flaA和flaB突变体无法在感染仔猪的模型中定植,表明幽门螺杆菌鞭毛对定殖是必需的,幽门螺杆菌的毒力也因此而增加。
幽门螺杆菌motB基因编码鞭毛运动旋转蛋白。 幽门螺杆菌motB基因敲除突变体仍包含鞭毛,但不能运动。该突变体在小鼠中定植的能力降低,证实了运动性是完全传染性所必需的。
鞭毛基因转录的调控不同于许多其他细菌。与许多其他带鞭毛的革兰氏阴性细菌相反,幽门螺杆菌没有转录调控因子来调控鞭毛基因的转录。
据推测,幽门螺杆菌的运动不需要严格的调节,因为它在任何时候都是不可或缺的。然而,在幽门螺杆菌中仍然可以看到一些转录调控。例如,蛋白质FlhA和FlhF,基体的组成部分,需要在中后期鞭毛基因转录之前出现。
趋化性
除了运动性,趋化性对于幽门螺杆菌的定植也是必不可少的。趋化性允许幽门螺杆菌将其运动导向胃上皮细胞层。
由HP0099编码的幽门螺杆菌趋化性受体传感器识别碳酸氢盐和精氨酸作为引诱剂。幽门螺杆菌外膜上这种传感器蛋白与反应调节剂CheY偶联。
反应调节剂CheY调节鞭毛运动蛋白的表达,使幽门螺杆菌游向其生态位。
应答调节因子CheY的一个敲除突变体未能在非生物小猪体内定殖,强调了趋化性在最初定殖中的重要性。
反应调节因子CheY及其组氨酸激酶的敲除突变体显示出对粘蛋白的趋化性反应减弱。
免疫逃避
在长期的定殖过程中,宿主对多种幽门螺杆菌抗原产生强大的免疫反应。然而,这些抗原通常没有表面暴露。
另一方面,表面暴露的抗原通常高度多样化,使宿主清除幽门螺杆菌变得更加困难。幽门螺杆菌感染极少产生足够的免疫反应,能够清除细菌。 实际上,幽门螺杆菌能够有效规避先天性和适应性免疫反应。
先天的免疫反应不能实质上识别幽门螺杆菌。大肠杆菌脂多糖(LPS)通过TLR4激活先天免疫应答。然而,幽门螺杆菌LPS远不是TLR4介导的基因表达的有效诱导剂。
在幽门螺杆菌中,TLR5介导的免疫应答激活效率也较低。 与肠沙门氏菌血清型鼠伤寒鞭毛蛋白相比,幽门螺杆菌鞭毛蛋白没有被释放,并且在通过TLR5激活IL-8分泌中也没有那么强。
先天性免疫反应未能识别幽门螺杆菌可能导致适应性免疫反应失败以随后清除感染。
自适应免疫系统的逃避至少由两个重要机制介导:抗原模拟和免疫抑制。抗原模拟导致宿主免疫系统无法正确识别幽门螺杆菌。例如,幽门螺杆菌LPS上的Le血型抗原也在人类上皮细胞上表达。结果,幽门螺杆菌LPS免疫原性差,从而支持幽门螺杆菌的持久性。在其LPS上缺少O抗原的幽门螺杆菌菌株在小鼠中定殖的能力显着降低。因此,幽门螺杆菌LPS的典型结构在定植中很重要。
除了通过抗原模拟来逃避免疫外,免疫抑制也有助于幽门螺杆菌感染的慢性化。
免疫应答可能偏向更抗炎的应答,或者下调(VacA)。幽门螺杆菌VacA可以阻断巨噬细胞中的吞噬体-溶酶体融合,导致巨噬细胞无法杀死幽门螺杆菌。
此外,VacA表达阻断T细胞活化并因此增殖,活化T细胞凋亡,并抑制T细胞中的抗原呈递。
B淋巴细胞的抗原加工可能被阻止,可能是通过将内体的成熟限制在发生抗原加载的MHC II类区室中。因此,VacA限制了针对幽门螺杆菌的T细胞和B细胞应答。
幽门螺杆菌的存在可以预防某些疾病?
通过以上各种方式,幽门螺杆菌得以在人体中生存下来,从某种程度上来说,幽门螺杆菌并不总是对人类宿主有害。
研究表明,幽门螺杆菌的存在可能抑制引起结核的细菌(结核分枝杆菌),预防哮喘,克罗恩病,食管反流,腹泻病以及食道癌。 幽门螺杆菌的发病率下降与儿童过敏性疾病和自身免疫性疾病,多发性硬化,腹腔疾病的发病率上升相关。
因此,从某种程度上来说,幽门螺杆菌有其存在的价值。这引起了关于是否需要根除幽门螺杆菌的讨论。
需要明确的是,幽门螺杆菌感染后不会立即对人体产生致死性危害和严重后果,所导致的慢性胃炎、消化道溃疡和胃癌等疾病是长期存在并慢性与其他因素共同作用的结果。
第五次全国幽门螺杆菌感染处理共识报告中有如下陈述:
根除幽门螺杆菌的获益在不同个体之间存在差异
根除幽门螺杆菌促进消化性溃疡愈合和降低溃疡并发症发生率,根除幽门螺杆菌可使约80%早期胃 MALT 淋巴瘤获得缓解。与无症状和并发症的 幽门螺杆菌感染者相比,上述患者根除幽门螺杆菌的获益显然更大。胃癌发生高风险个体有胃癌家族史、早期胃癌内镜下切除术后和胃黏膜萎缩和(或)肠化生等。根除幽门螺杆菌预防胃癌的获益高于低风险个体。

在做出可靠的功能性消化不良诊断前,必须排除幽门螺杆菌相关消化不良。
幽门螺杆菌胃炎伴消化不良症状的患者,根除幽门螺杆菌后可使部分患者的症状获得长期缓解,是优选选择。
幽门螺杆菌感染是消化性溃疡主要病因,不管溃疡是否活动和是否有并发症史,均应该检测和根除幽门螺杆菌。
…
总的来说,对于无抗衡因素 ( 高龄、伴存疾病、社区再感染率、卫生经济因素等 ) 的个体,根除幽门螺杆菌治疗利大于弊。
儿童:
不推荐对 14 岁以下儿童行常规检测幽门螺杆菌。推荐对消化性溃疡儿童进行幽门螺杆菌检测和治疗,因消化不良行内镜检查的儿童建议行幽门螺杆菌检测与治疗。
与成人相比,儿童根除治疗不利因素较多,包括抗菌素选择余地小,对药物不良反应耐受性低。此外,儿童幽门螺杆菌感染有一定自发清除率,根除后再感染率也可能高于成人。
老年人:
老年人根除幽门螺杆菌治疗药物不良反应风险增加,因此对老年人根除幽门螺杆菌治疗应该进行获益-风险综合评估,个体化处理。
问卷调查显示,多数临床医生对老年人根除幽门螺杆菌治疗的态度趋向保守。一般而言,老年人(年龄>70 岁)对根除幽门螺杆菌治疗药物的耐受性和依从性降低,发生抗生素不良反应的风险增加;另一方面,非萎缩性胃炎或轻度萎缩性胃炎患者根除幽门螺杆菌预防胃癌的潜在获益下降。
合理看待幽门螺杆菌感染后果至关重要,对自然人群中幽门螺杆菌感染是否需要进行干预,需要综合权衡利弊。对于有根除治疗指征的患者,需要给予规范治疗,提高首次根除率,减少耐药性发生。
在慢性感染过程中,多株菌株同时定植于一个宿主,并且幽门螺杆菌分离株的遗传变异使幽门螺杆菌相关的发病机理难以从单个因素中预测。 幽门螺杆菌与其宿主的共同进化使它得以终生定居。
随着现代卫生环境改善及抗生素的大量使用,幽门螺杆菌的生长和传播越来越难,年轻一代中感染率较低,在未来几十年中幽门螺杆菌感染率将进一步下降。
更好地理解幽门螺杆菌和其他胃肠道微生物群之间的对话可能为预防或治疗其感染提供新的方向。如在肠道菌群健康检测报告中发现幽门螺杆菌感染,则应引起重视。当需要治疗时,应评估新的治疗策略和药物,或者应该制定替代策略来控制细菌的毒力,从而避免出现溃疡和胃癌而不消除其积极影响。
附录: 幽门螺杆菌的发现史
在1980年代初,幽门螺杆菌首次被发现是引起胃部疾病的原因。该发现帮助研究人员将幽门螺杆菌感染与胃炎,溃疡和胃癌等联系起来。
1982年,两名澳大利亚研究人员巴里·马歇尔和罗宾·沃伦描述了幽门螺杆菌感染的作用。
然而,沃伦和马歇尔关于幽门螺杆菌功能的理论并未立即被医学界接受。当时,大多数科学家都不相信细菌可以在人的胃中生活。
马歇尔无法在实验室小鼠中进一步测试他的工作,也不允许在人身上进行实验。马歇尔这位勇敢的科研工作者想到了一个办法。
他决定亲自吃下幽门螺杆菌。他从病人的肠道中提取该菌,将其放入肉汤中,然后饮用。
几天后,马歇尔出现了肠道症状,例如恶心,呕吐,口臭和疲劳。他做了胃活检,且能够培养幽门螺杆菌,证明是细菌引起了他的症状。
医学界最终接受了幽门螺杆菌引起溃疡和其他肠道问题的观念,但是接受的道阻且长。
1994年,美国国立卫生研究院共识发展会议正式承认幽门螺杆菌与溃疡之间的紧密联系。该小组建议对溃疡患者进行抗生素治疗。
1996年,FDA批准了首个针对幽门螺杆菌引起的溃疡的抗生素疗法。
一年后,疾控中心(CDC)与其他政府机构和学术机构合作发起了一项全国运动,为医患相关人员提供有关幽门螺杆菌与溃疡之间的联系。
2005年,马歇尔和沃伦获得了诺贝尔生理学或医学奖。溃疡不再被视为无法治愈的慢病,而是一种可以通过短期的抗生素和酸分泌抑制剂治疗的疾病。
【参考文献】
Burucoa C, Axon A. Epidemiology of Helicobacter pylori infection. Helicobacter. 2017 Sep;22 Suppl 1. doi: 10.1111/hel.12403. PMID: 28891138.
Camilo V, Sugiyama T, Touati E. Pathogenesis of Helicobacter pylori infection. Helicobacter. 2017 Sep;22 Suppl 1. doi: 10.1111/hel.12405. PMID: 28891130.
Eusebi LH, Zagari RM, Bazzoli F. Epidemiology of Helicobacter pylori infection. Helicobacter. 2014 Sep;19 Suppl 1:1-5. doi: 10.1111/hel.12165. PMID: 25167938.
Mentis A, Lehours P, Mégraud F. Epidemiology and Diagnosis of Helicobacter pylori infection. Helicobacter. 2015 Sep;20 Suppl 1:1-7. doi: 10.1111/hel.12250. PMID: 26372818.
Thorell K, Lehours P, Vale FF. Genomics of Helicobacter pylori. Helicobacter. 2017 Sep;22 Suppl 1. doi: 10.1111/hel.12409. PMID: 28891132.
Julie Marks.Robert Jasmer, MD What Is H. Pylori? Symptoms, Causes, Diagnosis, Treatment, and Prevention. 2020.9
History of H. Pylori: What We Do and Don’t Know Before the discovery of the bacterium, doctors thought stomach ulcers were due to stress and spicy foods.
Burucoa C, Axon A. Epidemiology of Helicobacter pylori infection. Helicobacter. 2017 Sep;22 Suppl 1. doi: 10.1111/hel.12403. PMID: 28891138.
Kamboj AK, Cotter TG, Oxentenko AS. Helicobacter pylori: The Past, Present, and Future in Management. Mayo Clin Proc. 2017 Apr;92(4):599-604. doi: 10.1016/j.mayocp.2016.11.017.
Eusebi LH, Zagari RM, Bazzoli F. Epidemiology of Helicobacter pylori infection. Helicobacter. 2014 Sep;19 Suppl 1:1-5. doi: 10.1111/hel.12165. PMID: 25167938.
Yang JC, Lu CW, Lin CJ. Treatment of Helicobacter pylori infection: current status and future concepts. World J Gastroenterol. 2014 May 14;20(18):5283-93. doi: 10.3748/wjg.v20.i18.5283.
Sun Y, Zhang J. Helicobacter pylori recrudescence and its influencing factors. J Cell Mol Med. 2019 Dec;23(12):7919-7925. doi: 10.1111/jcmm.14682. Epub 2019 Sep 19.
Tao Zhi-Hang,Han Ji-Xuan,Fang Jing-Yuan,Helicobacter pylori infection and eradication: Exploring their impacts on the gastrointestinal microbiota.[J] .Helicobacter, 2020, 25: e12754.
Algood HM, Cover TL. Helicobacter pylori persistence: an overview of interactions between H. pylori and host immune defenses. Clin Microbiol Rev. 2006 Oct;19(4):597-613. doi: 10.1128/CMR.00006-06.
Kori M, Daugule I, Urbonas V. Helicobacter pylori and some aspects of gut microbiota in children. Helicobacter. 2018 Sep;23 Suppl 1:e12524. doi: 10.1111/hel.12524. PMID: 30203591.
van Amsterdam K, van Vliet AH, Kusters JG, van der Ende A. Of microbe and man: determinants of Helicobacter pylori-related diseases. FEMS Microbiol Rev. 2006 Jan;30(1):131-56.
Waskito LA, Yamaoka Y. The Story of Helicobacter pylori: Depicting Human Migrations from the Phylogeography. Adv Exp Med Biol. 2019;1149:1-16. doi: 10.1007/5584_2019_356. PMID: 31016625.
Pereira-Marques J, Ferreira RM, Pinto-Ribeiro I, Figueiredo C. Helicobacter pylori Infection, the Gastric Microbiome and Gastric Cancer. Adv Exp Med Biol. 2019;1149:195-210.
RU Nan, DU Yi-qi, LI Zhao-shen. 幽门螺杆菌根除指征的演变[J]. 中国实用内科杂志, 2019, 39(006):515-519.
中华医学会消化病学分会幽门螺杆菌和消化性溃疡学组, 全国幽门螺杆菌研究协作组, 刘文忠,等. 第五次全国幽门螺杆菌感染处理共识报告[J]. 胃肠病学, 2017(6).